Узи сппо что это
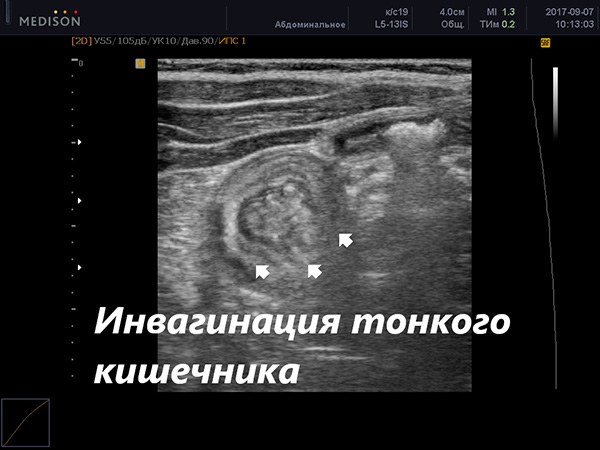
Узи кишечника
Боль в животе является частым поводом для назначения узи органов брюшной полости. Хорошо изучены и осуществляются практически в каждой клинике, имеющей узи аппарат, такие исследования как узи органов брюшной полости (узи печени, узи желчного пузыря и желчевыводящих путей, узи селезенки и поджелудочной железы). Однако не всегда только эти органы являются причиной боли в животе. Иногда боль связана с сосудами брюшной полости, в которых могут образовываться тромбы и атеросклеротические бляшки. Тогда проводят дуплексное сканирование сосудов брюшной полости.
Показания к узи кишечника
Преимущества узи кишечника
Петли тонкого и толстый кишечник не всегда хорошо доступны исследованию и проведение КТ (компьютерной томографии) конечно же дает лучшую визуализацию, однако при этом узи кишечника обладает некоторыми несомненными преимуществами:
Узи кишечника в диагностике острого аппендицита
Узи кишечника с успехом применяют в тех случаях, когда стоит вопрос о дифференциальной диагностике острого аппендицита. Дело в том, что симптомы, сходные с острым аппендицитом, могут возникать и при других состояниях. Также не всегда симптомы острого аппендицита являются очевидными. Узи кишечника позволяет отличить воспаленный червеобразный отросток от невоспаленного, а также провести диагностику смежных органов, которые могут быть источником боли. Например, воспаление правого яичника у женщин или тубоовариальное образование является частым случаем, когда ошибочно ставят диагноз острый аппендицит. Инфаркт большого сальника, перекрут сальниковых отростков восходящей части толстого кишечника также дают боль с права внизу живота. Узи кишечника позволяет выявить нормальный, невоспаленный аппендикс и диагностировать истинную причину боли. В небольшом количестве (около 10%) острый аппендицит разрешается самостоятельно, без оперативного лечения. В этом случае узи кишечника позволяет следить за процессом выздоровления.
Узи кишечника также позволяет быстро оценить развитие осложнений острого аппендицита-некроз, перфорацию, формирование абсцесса. Очень большую помощь в диагностике острого апендицита осуществляет дуплексное сканирование сосудов, питающих червеобразный отросток.
Проведение узи кишечника позволяет уточнить расположение аппендикса. Существует несколько вариантов расположения. Некоторые из них создают значительные трудности во время операции по удалению червеобразного отростка. Узи кишечника позволяет выявить точную локализацию и служит хорошим подспорьем хирургу.
Узи диагностика мезентериального лимфаденита
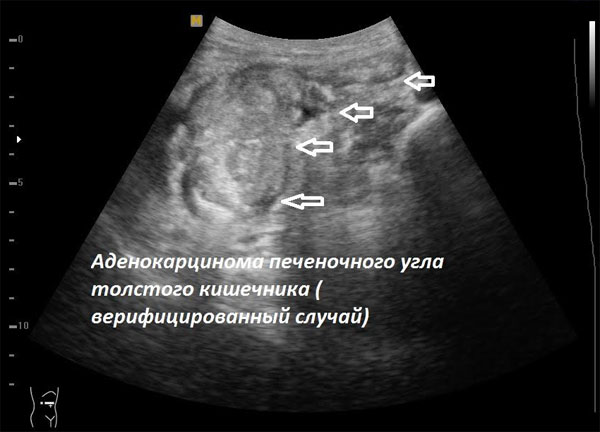
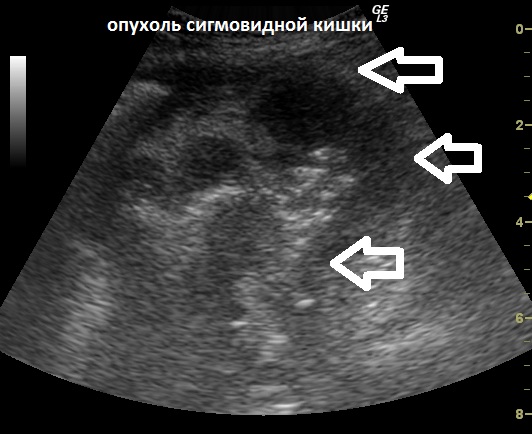
Узи при опухолях кишечника
Совместно с узи кишечника проводят исследование полости брюшины. Брюшиной назыавается тонкая оболочка, которая покрывает кишечник и внутренние органы, а также стенки живота. Пространство, ограниченное брюшиной, называют полостью брюшины. В норме она содержит минимальное количество жидкости, которое при узи не обнаруживается. При некоторых состояниях, например при злокачественных опухолях, циррозе печени, сердечной недостаточности, воспалении кишечника, в брюшной полости может появляться свободная жидкость. Часто на поздних стадиях онкологических процессов происходит метастатическое поражение брюшины. Эти поражения можно заметить при узи.
Цены на узи кишечника в нашей клинике вы можете узнать в соответствующем разделе.
Дуплексное сканирование брюшной аорты и ее висцеральных ветвей
Клинический случай, демонстрирующий применение узи кишечника в практике семейного врача
Мужчина 54 лет обратился с жалобами на острую боль внизу живота, тошноту, сухость во рту, отсутствие стула и отхождения газов, повышение температуры тела до 40 градусов. Симптомы возникли за сутки до обращения на фоне обычной диеты. Впервые почувствовал беспокойство внизу живота за 2 года до обращения. Был обследован урологом, было выполнено обычное узи органов брюшной полости, узи простаты. Никаких изменений предыдущие исследования не выявили.
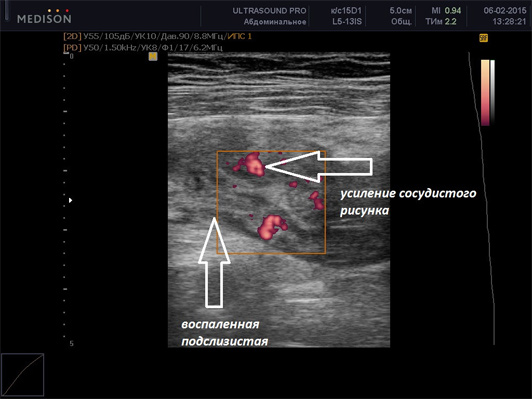
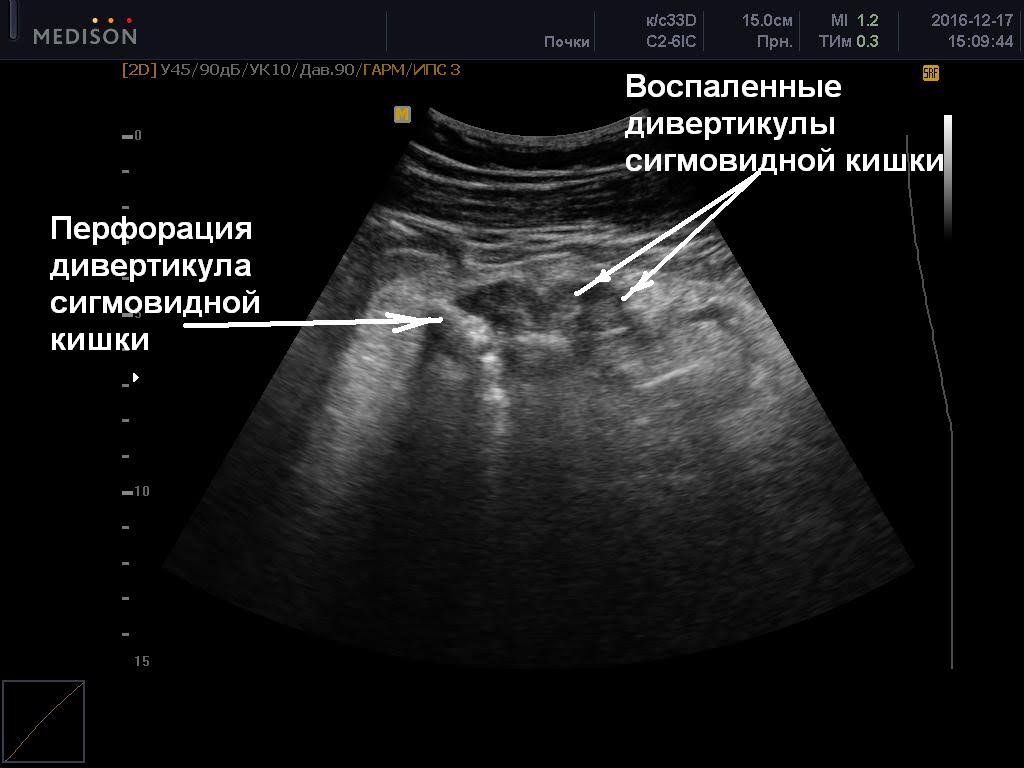
На момент обращения температура тела 39.0 градусов. Пульс 110 уд/мин, АД 150/100. Живот твердый в нижней части, болезненный при пальпации. Больному было выполнено узи кишечника. При узи кишечника было выявлено утолщение стенок сигмовидной кишки, их инфильтрация, утолщение подслизистого слоя и характерные выпячивания, что позволило заподозрить воспаление дивертикулов сигмовидной кишки. В проекции одного из дивертикулов визуализирован участок перфорации. Смежные ткани вокруг измененного отрезка сигмовидной кишки имеют гиперэхогенную структуру, свидетельствующую об отеке и воспалительной инфильтрации. Семейный врач, который производил данное исследование, направил больного на КТ органов брюшной полости с контрастированием, где первоначальный диагноз подтвердился: дивертикулит сигмовидной кишки, перфорация дивертикула, локальный перитонит, абсцесс малого таза. Пациент был в срочном порядке успешно прооперирован. Угроза жизни миновала.
Узи сппо что это
Методика скрининговой ультразвуковой диагностики рака ободочной кишки.
Вергасова Е. В., Пиманов С. И., Луд Н. Г.
Витебский государственный медицинский университет.
В последние годы в литературе появилось множество сообщений о значительном росте заболеваемости раком ободочной кишки (РОК) во всем мире. Особенно актуальна эта проблема для США, стран Западной Европы и России. Рак толстой кишки (РТК) является четвертой по частоте причиной смерти от онкологических заболеваний в мире. В Республике Беларусь также отмечается значительный рост заболеваемости РОК [1]. Если в 1989 г. этот показатель составлял 10,6 случаев на 100 000 населения, то в 1998 г. — 15,4 на 100 000 населения. Аналогичная ситуация с заболеваемостью РОК наблюдается и в Витебской области — 10,7 случаев на 100 000 населения в 1989 г. и 15,0 — в 1998 г. [3]. Многочисленными исследованиями доказано, что прогноз заболевания в значительной степени зависит от своевременности постановки диагноза опухоли, т. е. ранняя диагностика имеет важнейшее значение. К сожалению, по данным российских ученых, у 60–80% больных с впервые установленным диагнозом РОК определяется III–IV стадия заболевания [2, 5]. В РБ показатели ранней диагностики РОК также неудовлетворительны. Так, в 1993 г. только 26,6% больным диагноз был установлен на I–II стадиях заболевания, в то время как в 27,6% случаев рак диагностирован на IV стадии. Не отмечается значительного улучшения ситуации и к 1998 г., когда аналогичные показатели составили 35,4% и 24,4% [1]. По Витебской области выявляемость РОК на I–II стадии составила 11,8% в 1993 г. и 19,9% в 1998 г. [3].
Таким образом, существует необходимость как можно более раннего выявления больных РОК. Своевременная диагностика рака ободочной кишки обычно возможна на доклинической стадии, что требует проведения специальных лабораторно-инструментальных скрининговых исследований. Существует ряд требований, предъявляемых к скрининговым методикам: безопасность для пациента, неинвазивность, высокая чувствительность и специфичность, низкая стоимость и др. К настоящему моменту не существует единого универсального подхода к проблеме скрининга РОК. В то же время объективно доказано, что только ранняя диагностика, и, как следствие, радикальное лечение опухоли на ранних стадиях может привести к снижению смертности от РОК и увеличению продолжительности жизни пациентов [6, 7, 8, 9]. В настоящее время в США и развитых странах Западной Европы внедряются скрининговые программы, основанные на определении скрытой крови в кале, однако они являются довольно дорогостоящими и недостаточно специфичными, а количество ложноотрицательных результатов составляет, по данным различных ученых, от 30 до 70% [6, 8, 9].
Ультразвуковое исследование (УЗИ) является одним из нерадиационных, неинвазивных и широко распространенных методов диагностики, причем большая часть населения позитивно настроена к данной методике. Ранее считалось, что провести УЗИ органов, содержащих газ, нельзя, поскольку они полностью отражают ультразвуковые волны. В последнее время наблюдается значительный прогресс трансабдоминальной ультразвуковой диагностики заболеваний полых органов, в частности, толстой кишки. Действительно, неизмененная стенка желудочно–кишечного тракта при абдоминальном УЗИ обычно отчетливо не визуализируется. Напротив, при утолщении стенки кишки вследствие развития в ней какого–либо патологического процесса, она выявляется в виде характерного эхографического симптомокомплекса, получившего название «симптом поражения полого органа» (симптом ППО), «псевдопочки», «бычьего глаза», и др. [4, 10, 11, 12] Основным критерием считают утолщение стенки кишки, которая в норме не превышает 2–3 мм. Утолщение стенки кишки на поперечном скане более 4–5 мм расценивается как признак патологии [4, 12]. Данный симптом является неспецифичным и может выявляться как при опухолевом поражении, так и при болезни Крона, неспецифическом язвенном колите, дивертикулите, гематоме, туберкулезе толстой кишки и пр.
Материалы и методы.
Работа осуществлялась на базе 7 лечебно-профилактических учреждений областного, городского и районного уровней. Предварительно для врачей проводился двухдневный обучающий семинар по ультразвуковой диагностике онкологической патологии желудочно-кишечного тракта на базе областной клинической больницы и областного онкологического диспансера. Обследовано 29467 больных с разнообразной патологией. Возраст пациентов составлял 23 — 89 лет. Никому из обследованных больных не был выставлен диагноз РОК до УЗИ.
Для ультразвуковой диагностики рака ободочной кишки применяли современную ультразвуковую диагностическую аппаратуру, работающую в режиме real-time. Нами использовались линейные, трапециевидные или конвексные датчики частотой 3,5–5,0 МГц. В некоторых случаях для более детального изучения структуры стенок кишки использовался датчик частотой 7,5 МГц, однако у пациентов с избыточным развитием подкожно-жировой клетчатки возможности применения такого датчика ограничены.
Предлагаемая методика являлась элементом обычного рутинного УЗИ органов брюшной полости и не требовала какой-либо специальной подготовки. Исследование осуществляли натощак, через 8–10 часов после последнего приема пищи, пациентам, страдающим метеоризмом, за 2–3 дня до исследования исключали из питания продукты, способствующие избыточному газообразованию в кишечнике (свежие овощи, фрукты, молоко и др.).
Скрининговое УЗИ ободочной кишки начинали в положении больного лежа на спине. Методика основана на обнаружении неспецифического симптома «пораженного полого органа» (СППО). Осуществляли обзорное сканирование брюшной полости, как показано на Рис. 1 (датчик располагали поперечно) для выявления патологических изменений стенки ободочной кишки и оценки ее положения. Затем методично осматривали ободочную кишку, соответственно ее обычному расположению. Для этого ультразвуковой датчик устанавливали в правой подвздошной области перпендикулярно длиннику кишки (Рис. 2). Проводили последовательное сканирование стенок всех отделов ободочной кишки по часовой стрелке вдоль ее проекции, начиная с купола слепой кишки и перемещая датчик по ходу восходящего, поперечного и нисходящего отделов ободочной кишки, при этом осматривали печеночный и селезеночный изгибы толстой кишки. Заключительным этапом являлось сканирование сигмовидной кишки.
| ||