Усиление сосудистого рисунка печени у ребенка что это значит
Клиническая трактовка результатов ультразвуковых исследований печени
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Общие положения
Особенности локации (автор выражает благодарность компании Medison за предоставленную аппаратуру. Рис. 2-4 также предоставлены этой компанией). Начиная рабочий день, проверьте состояние аппаратуры. Убедитесь, что набор датчиков позволяет вам выполнить все исследования. Добейтесь, чтобы в направлении были приведены показания к проведению исследования, сформулированы цель и задачи, представлены основные клинические, лабораторные и инструментальные результаты. В беседе с родителями и ребенком (если он может формулировать свои проблемы) уточните все неясные моменты. Посмотрите на пациента как врач, а не как исполнитель при аппарате. Критически оцените прежние данные, сформулируйте свои показания. Имейте четкий план работы: период, в течение которого ребенок спокоен и позволяет выполнять процедуры, недолог.
Для УЗИ печени, селезенки, верхней части живота наиболее приемлем конвексный датчик. Угол обзора при этом большой, а деформация ближнего поля минимальная. Линейный датчик применим для визуализации мелких структур. Допплерография необходима при подозрении на сосудистые аномалии, гемангиомы.
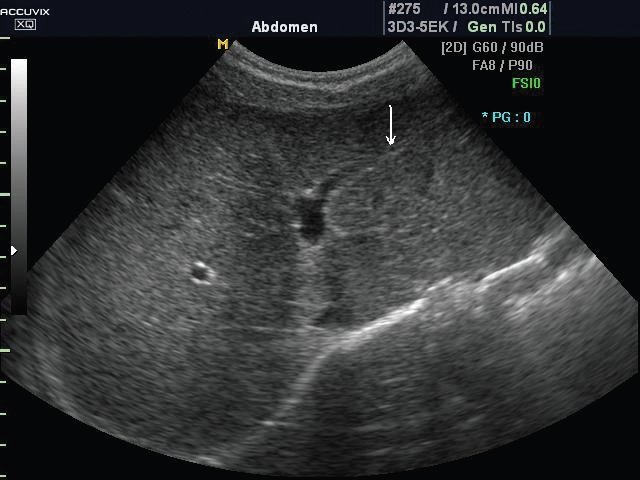
а) Эхограмма печени 12-летнего подростка в обычном режиме. Обратите внимание, что даже в 12-летнем возрасте круглая связка печени (стрелка), отходящая от левой части воротной вены, имеет каналикулярный вид (просвет внутри).
Болезни печени и желчного пузыря у ребенка: что важно знать маме (2021-02-10 15:56:25)
Болезни печени и желчного пузыря у ребенка: что важно знать маме
Печень и желчевыводящая система играют важную роль в пищеварительном процессе и тесно связаны друг с другом. Неполадки в работе одного из этих органов могут сказаться на состоянии «соседа». Главное здесь — вовремя показать ребенка доктору, чтобы он назначил необходимое лечение.
Печень — своеобразная лаборатория, которая фильтрует и очищает кровь, накапливает в виде гликогена глюкозу — источник энергии — и вырабатывает желчь, которая нужна для переваривания и усвоения жиров.
Как видим, печень, желчный пузырь и желчные пути тесно связаны между собой. Заболевание одного органа влечет за собой изменения в другом: у детей в 95% случаев сбои в работе печени возникают из-за застоя желчи в желчном пузыре. Чем раньше распознаются такие нарушения, тем меньше риск негативных последствий болезни.
Нарушение движения
Речь идет о самом, пожалуй, распространенном недуге желчного пузыря — дискинезии желчевыводящих путей, то есть нарушении согласованных сокращений желчного пузыря и сфинктеров — мышц, которые обеспечивают прохождение желчи из желчного пузыря в двенадцатиперстную кишку.
В норме желчь синтезируется печенью, откуда попадает в желчный пузырь. Там она «ждет», когда съеденная пища из желудка попадет в двенадцатиперстную кишку. Как только это происходит, желчный пузырь, сокращаясь, выделяет в просвет кишки порцию желчи, которая способствует расщеплению жиров на жирные кислоты. Эти кислоты «понятны» организму и могут быть усвоены. Если эта двигательная функция желчного пузыря и желчных протоков нарушена, но органических поражений нет, говорят о дискинезии желчных путей.
Причин у этого недуга множество. Среди них — кишечные инфекции, аллергия, нарушения режима питания, заболевания желудка и двенадцатиперстной кишки, аномалии развития желчного пузыря и желчных протоков.
Существуют две формы дискинезии: гипотоническая и гипертоническая. Первая у детей чаще всего дает о себе знать подташниванием, ощущением тяжести в подложечной области, ноющей, тупой, практически постоянной неинтенсивной болью в правом подреберье. Иногда боль отдает в правое плечо, лопатку. Проявляются такие симптомы после погрешностей в диете, физической нагрузки или эмоционального стресса. Боль обычно непродолжительная, легко снимается спазмолитическими средствами.
Во время приступа малыш становится беспокойным, его тошнит, могут появиться рвота, учащенное сердцебиение и головная боль, язык нередко обложен серо-желтым налетом. Ребенок жалуется на ощущение горечи во рту. Между приступами кроха чувствует себя хорошо, хотя время от времени, выпив газированных напитков или отведав чего-нибудь холодненького, жалуется на непродолжительные спазмы в животе и нередко — около пупка.
При дисфункции по гипертоническому типу желчный пузырь из-за чрезмерной активности сфинктеров слишком быстро опорожняется. Главный симптом — внезапно возникающая боль в правом подреберье. Часто она возникает в ответ на физическую активность: бег, поднятие тяжестей.
Диагностические процедуры
Точный диагноз может поставить только врач-гастроэнтеролог. Он назначит анализы кала на перевариваемость и мочи на диастазу, чтобы посмотреть, насколько раздражена поджелудочная железа. Делается также УЗИ желчного пузыря, чтобы определить его форму, размеры, выявить деформации и камни в желчном пузыре и желчных протоках. Исследование проводится утром натощак, затем ребенку предлагают съесть провокационный завтрак, например стакан жирной сметаны. Через 45 минут снова проводят исследование, в ходе которого оценивают, как сократился желчный пузырь.
Дуоденальное зондирование позволяет изучить 5 фракций (фаз) желчевыведения. Так как желчь исследуют через 5-минутные интервалы, это позволяет оценить тонус и моторику различных отделов желчевыделительной системы и мышц желчного протока и желчного пузыря.
Чтобы избавиться от приступов, иногда бывает достаточно соблюдать диету. Из рациона исключаются жирные сорта мяса и рыбы, жареное, копченое, соленое, маринады, консервы, изделия из сдобного и слоеного теста. Принимать пищу следует понемногу 4–5 раз в день в одно и то же время. Лекарства, которые назначает только врач, помогают снять боль и улучшить отток желчи.
Откуда взялись камни?
Если в желчном пузыре или желчных протоках образовались камни, говорят о желчнокаменной болезни. Ее развитию способствуют заболевания желудочно-кишечного тракта. А в 75–95% случаев оказывается, что с подобными проблемами сталкиваются родители малыша или его братья-сестры. Спровоцировать недуг может неправильное питание, когда в рационе ребенка преобладают углеводы и жиры, а фруктов и овощей, богатых пищевыми волокнами и микроэлементами, недостаточно. Свою лепту вносят и аномалии развития желчевыводящей системы.
До 7 лет желчнокаменная болезнь (ЖКБ) чаще «посещает» мальчиков, в 7–9 лет соотношение между мальчиками и девочками выравнивается, к 10–12 годам этот недуг в 2 раза чаще определяется у девочек. В подростковом возрасте преобладание девочек становится явным и приближается к показателям у взрослых: 3 девочки с ЖКБ на 1 мальчика с тем же диагнозом.
Примерно половина детей о камнях в желчном пузыре даже не подозревает. Если их обнаруживают, то случайно. Остальные «носители» камней жалуется на острые или тупые боли в животе или в области пупка, затрудненное и болезненное пищеварение, тяжесть в области желудка, чувство горечи во рту, отрыжку воздухом. Родителям также следует обратить внимание на такие симптомы, как метеоризм, неустойчивый стул. Во время или сразу после еды у малыша могут возникать позывы на дефекацию. При этом аппетит у ребенка не меняется.
УЗИ желчного пузыря, которое назначает гастроэнтеролог, позволяет определить 90–95% камней, их количество, локализацию, подвижность и размеры, выявить особенности формы и положения желчного пузыря. Но с помощью этого исследования трудно обнаружить камни в желчных протоках внутри печени, поэтому ребенку могут назначить магнитно-резонансную холангиопанкреатографию — безопасный и высокоэффективный метод диагностики, который дает возможность «увидеть» внутрипеченочные камни.
При заболеваниях печени и желчного пузыря препараты должен назначать только врач. Ни в коем случае нельзя самостоятельно лечить ребенка гомеопатическими средствами или биологически активными добавками. Это может ухудшить течение болезни и привести к серьезным осложнениям.
Для избавления от камней в желчном пузыре доктор может порекомендовать препараты, способствующие их растворению. Принимать лекарства надо долгое время, родителям следует набраться терпения и строго следовать указаниям врача. Только тогда возможен успех.
Детям до 12 лет могут порекомендовать и оперативное лечение — холецистэктомию (удаление желчного пузыря). Операция проводится лапароскопическим способом.
Ультразвуковые исследования печени в педиатрии
Введение
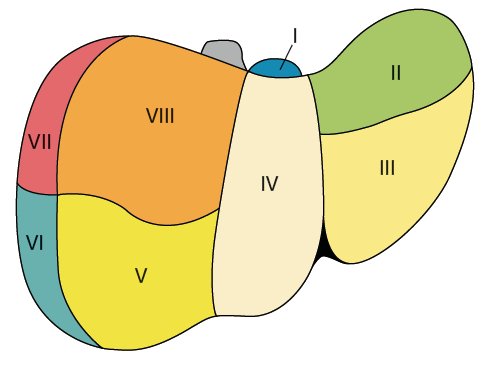
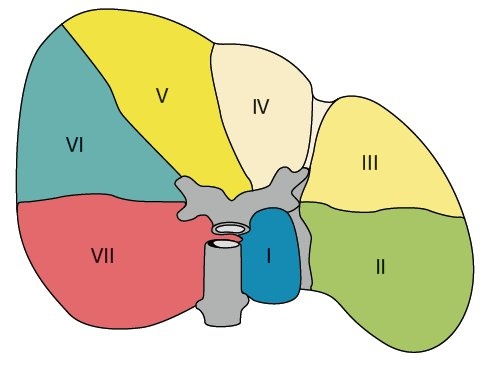
Клиническая анатомия печени
Известно высказывание, сравнивающее ультразвуковые исследования (УЗИ) с волшебным фонариком, позволяющим заглянуть в темную комнату и рассмотреть ее содержимое. УЗИ представляют нам «живую анатомию» органа, позволяя поставить топический диагноз при очаговом поражении печени или объективно охарактеризовать динамику диффузного процесса.
а) Вид с диафрагмальной поверхности.
б) Вид с абдоминальной поверхности.
а) Левая доля печени.
б) Правая доля печени.
Полноценное УЗИ подразумевает неукоснительную визуализацию ветвей воротной вены, их сегментарных ветвей, печеночных вен. Это позволяет диагностировать не только очаговые поражения печени, но и обнаружить тромбозы, сдавление сосудов объемным образованием или прорастанием опухоли в сосуд. Допплеровское исследование завершает диагностическую процедуру, определяя наличие и направление кровотока в сосудах. Рядом с сосудистым пучком (печеночная артерия и воротные вены) располагаются желчные ходы. Они становятся видны при блокаде оттока желчи [2].
Клинические проблемы
Желтухи новорожденных могут быть результатом паренхиматозных процессов (гепатоцеллюлярные) обструктивного характера, гемолитического и септического происхождения.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Университет
В редакции «Медицинского вестника» прошла прямая линия с доцентом 2-й кафедры детских болезней БГМУ, главным внештатным детским гастроэнтерологом Минздрава Ириной Саванович.
Таисия Тарасова, Минск: Ребенку 11 лет. Обнаружены 2 камня в желчном пузыре (5 и 6 мм в диаметре). Как понять, можно ли справиться с ними при помощи лекарств? Какое обследование пройти и где?
По результатам УЗИ усилен сосудистый рисунок печени. Что это означает?
— Желчнокаменная болезнь — одно из самых распространенных заболеваний у взрослых. 20–30 лет назад эту патологию у детей регистрировали нечасто, однако сейчас наблюдается четкая тенденция к ее омоложению (если есть заболевания органов ЖКТ, холелитиаз выявляют в 0,1–1% случаев).
Следует учитывать возраст ребенка, химический состав и особенности формирования желчных камней. Как правило, преобладают билирубиновые, и только в пубертатном возрасте имеет место холестериновый литиаз. У малышей часто встречаются смешанные по составу конкременты.
Необходимо динамическое наблюдение у детских гастроэнтеролога и хирурга, т. к. при однократном осмотре определить оптимальную тактику сложно. Требуется выяснить анамнез, проанализировать факторы риска: страдает ли ребенок ожирением; имеются ли эндокринные заболевания, сбой в работе других органов ЖКТ, почек, патология системы крови и т. д.
Успех медикаментозного лечения, дието- и физиотерапии зависит от продолжительности болезни. Чем дольше камни находятся в желчном пузыре, тем выше вероятность хирургического вмешательства.
Усиление сосудистого рисунка печени по данным УЗИ — маркер процессов, которые происходят в желчном пузыре.
Оксана Шусть, Минск: Как должен питаться ребенок второго и третьего года жизни?
— Меню — важный аспект, ведь до 2 лет закладывается пищевое поведение ребенка, формируются пристрастия в еде и вкусовые предпочтения.
Наиболее актуальный вопрос: переводить ли малыша на «взрослый» стол после года? Все зависит от того, как привыкли питаться родители.
Если рацион сбалансирован, в нем достаточно овощей, фруктов, мяса и рыбы, исключены фастфуд и острое, а у ребенка нет заболеваний ЖКТ, пищевой непереносимости, тогда постепенный переход к обычной еде возможен.
Но есть семьи, в которых блюда сильно солят, любят сосиски и колбасы, постоянно перекусывают, предпочитают углеводы, во все питье добавляют сахар. Так родные программируют у детей привычки, способные в будущем привести к патологии ЖКТ, ожирению, метаболическому синдрому и т. п.
Чем больше соли в еде — тем сильнее хочется пить. Жажду, как правило, предлагают утолять сахаросодержащими напитками. Избыточное потребление углеводов создает условия для детского ожирения. Получается порочный круг.
Наталья Заворотняя, Минск: Дочери 13 лет, с 6 беспокоят боли в желудке (3–4 раза в неделю). В детской больнице поставили диагноз «гастрит». Посоветовали спасаться смектой, она действительно помогает. Тревожат сильный запах изо рта, белый налет на языке, угревая сыпь, от которой не избавляют современные средства. Жирную и острую пищу не употребляем.
Посоветуйте, какое обследование и где пройти. Обслуживаемся в 23-й горполиклинике.
— Имеет значение, когда девочку госпитализировали и в каком возрасте ей поставили диагноз, лечилась ли по поводу хеликобактер пилори (угревая сыпь часто ассоциирована с наличием в желудке этого возбудителя). С моей точки зрения, требуется повторное обследование и, вероятно, госпитализация. Амбулаторную и стационарную помощь окажут в 4-й ГДКБ Минска. Может проконсультировать гастроэнтеролог РНПЦ «Мать и дитя». Нужно взять направление педиатра из поликлиники по месту жительства или обратиться самостоятельно.
Необходимы стандартные обследования: общие анализы крови и мочи, биохимический — крови, УЗИ органов ЖКТ, оценка параметров физического развития, копрограмма и т. д.
Наталья Родюкова, Комарин: Ребенку 2 года 10 месяцев. Диагноз «функциональный запор». В течение года ходит «по-большому» только после клизмы или в период приема фенибута, фитолакса и лацидофила. Какое обследование пройти? Как лечиться?
— Надо знать детали: вес при рождении, как ребенок набирал массу, питался грудным молоком или был на искусственном вскармливании, с какого возраста ввели прикорм, когда именно появились запоры, начались ли они на фоне благополучия, насколько часто приходится прибегать к клизмам?
Функциональные запоры могут скрывать врожденную патологию кишечника. Нередко проблему с дефекацией вызывают пищевая аллергия, патология щитовидной железы.
Если запоры прогрессируют, плохо контролируются диетотерапией, рекомендую госпитализацию в детское гастроэнтерологическое отделение Гомельской ОКБ. Возможно, там сделают ирригоскопию.
Надо запастись терпением. Лечение по продолжительности будет таким же, как и период формирования недуга.
Маргарита, Могилев: Дочери 5,5 года, весит всего 16 кг при росте 108 см. Стул неустойчивый, аппетит плохой. Нужно ли корректировать питание, физическое развитие? К какому специалисту обращаться и куда? Хотелось бы пройти обследование на республиканском уровне.
— Начать рекомендую с осмотра педиатром в поликлинике по месту жительства. Он решит, к каким докторам еще обратиться, достаточно ли будет содействия в условиях областной больницы.
Амбулаторную помощь детям из всей Беларуси оказывают в РНПЦ «Мать и дитя». При необходимости врачи могут направить на консультацию или для стационарного обследования и лечения в 3-ю ГДКБ Минска, где с 2008 года функционирует Республиканский детский центр целиакии.
Анна: Дочери 11 лет. Уже год ее беспокоит тошнота. Поначалу неприятное ощущение появлялось ближе к вечеру, сейчас — в разное время. С чем связан такой симптом?
— Тошнота относится к общим симптомам физического неблагополучия; может сигнализировать о неполадках любых органов и систем (не только ЖКТ, но и нервной, сердечно-сосудистой и др.).
Необходимо обратиться к педиатру по месту жительства. Врач решит, к какому специалисту направить ребенка и какие обследования назначить. Самолечение недопустимо!
Инна: Два месяца назад четырехлетняя дочь пила гельминтокс (кашляла по ночам, и педиатр назначил для профилактики от глистов). Сейчас в кале нашли цисты лямблий (низкая инвазия). Лечить лямблиоз (беспокоят боли в животе) или подождать какое-то время? Не короткий ли перерыв между приемами препаратов?
— Если после антигельминтной терапии обнаружили лямблии, нужен новый курс. Обследоваться надо всей семье и тем, кто ухаживает за девочкой.
Лекарство и методы контроля подберет педиатр, гастроэнтеролог или инфекционист по месту жительства.
Анна: Ребенку 4,5 года. Кал обычно очень плотный, сухой, фрагментированный; периодически — в виде «овечьего». Год назад делали УЗИ кишечника — все в норме. В туалет ходит ежедневно. Стараемся придерживаться диеты, молочные продукты не употребляем.
— Чаще всего причина сухого фрагментированного кала — недостаток жидкости. В таком возрасте ее нужно выпивать 11,5 литра в сутки. Желательно простую воду. Сахаросодержащие напитки исключить.
Татьяна В.: У четырехлетнего сына время от времени появляется запах селедки изо рта. Зубы в порядке…
— Такой признак иногда свидетельствует о проблемах в полости рта. Свободно ли ребенок дышит носом, храпит ли во сне? Вероятно, есть патология лор-органов или расстройство работы ЖКТ.
Необходимость в обследованиях и консультациях узких специалистов определит педиатр.
Валентина: У ребенка (5 лет) часто болел живот. УЗИ брюшной полости показало, что в подвздошных областях есть свободная жидкость; выявили преходящую илеоилеальную инвагинацию. Может ли это быть следствием плохого аппетита?
— Инвагинация, скорее всего, говорит о заболевании. Допустим, какая-либо врожденная патология (например, гуляющая брыжейка) проявила себя только сейчас.
Нужна консультация детских гастроэнтеролога и хирурга.
Плохой аппетит иногда указывает на проблемы с ЖКТ.
Дмитрий: У ребенка (6,5 года) в кале нашли яйца описторхоза. Какие лекарства наиболее эффективны для выведения этого паразита?
— Обследоваться и лечиться необходимо всей семье. За медпомощью обратиться к инфекционисту по месту жительства, он назначит препараты.
Ольга Н.: Ребенку 2 года. Даже после небольшого количества выпитого или съеденного появляется отрыжка. Порой донимает икота.
— Отрыжка и икота — симптомы патологии, в т. ч. со стороны ЖКТ. Требуется осмотр специалистом, который установит, нет ли заболевания. Вероятные причины отрыжки — малыш много разговаривает во время еды, пьет газированные напитки, заражен хеликобактер пилори.
Людмила: Какое увеличение печени у ребенка до года считается нормой?
— Увеличение печени не может быть нормой. Причины этого состояния нужно выяснить. Рекомендую посетить педиатра
Светлана Стаховская
Фото: Евгений Креч
Медицинский вестник, 22 октября 2015
Сосудистые заболевания печени
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Сосудистые-заболевания-печени.jpeg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Сосудистые-заболевания-печени.jpeg?fit=825%2C550&ssl=1″ />
Заболевания сосудов печени — относительно редкие болезни, при них может нарушаться кровоток в печени, что приводит к ряду серьезных осложнений. В этой статье рассматриваются основные вопросы, связанные с патогенезом, клинической картиной и лечением.
Обструкция печеночной артерии
Определение
Это осложнение множества различных патологических состояний, приводящих к частичному или полному нарушению кровотока по этому сосуду.
Эпидемиология
Обструкция печеночной артерии встречается относительно редко и точных эпидемиологических данных по этому поводу нет. Тромбоз печеночной артерии, приводящий к обструкции, может быть осложнением (примерно 2% трансплантатов печени).
Патогенез
Обструкция печеночной артерии может быть вызвана атеросклерозом, тромбозом, эмболией, инфильтрацией печени или травмой. Это происходит в ходе истинной полицитемии, узелкового артериита, эндокардита и, как упоминалось выше, у небольшого процента пациентов после трансплантации печени.
Непроходимость может возникнуть в результате:
Клиническая картина
У многих пациентов обструкция печеночной артерии протекает бессимптомно и выявляется только при вскрытии. Из-за двойной васкуляризации печени, окклюзия просвета печеночной артерии, не является синонимом инфаркта печени (эмболизация печеночной вены, является, признанным методом лечения рака печени).
Тем не менее, одновременная и полная непроходимость печеночной артерии и воротной вен, почти всегда заканчивается летальным исходом. Клинически инфаркт печени проявляется болью в правой верхней части живота, тахикардией и падением артериального давления. В редких случаях может развиться острая печеночная недостаточность.
Диагностика
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%94%D0%B8%D0%B0%D0%B3%D0%BD%D0%BE%D1%81%D1%82%D0%B8%D0%BA%D0%B0-1.jpg?resize=450%2C300&ssl=1″ alt=»Диагностика» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=450&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=825&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=768&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Диагностика-1.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Диагностика
Лабораторные исследования показывают повышение активности трансаминаз и увеличение протромбинового времени. Визуализирующие тесты играют важную роль в диагностике:
Допплерография
В случае тромбоза печеночной артерии, после трансплантации печени, клинические симптомы обычно появляются в течение нескольких дней после сеанса, а тесты показывают быстрое повышение активности трансаминаз и усиление холестаза. Это связано с быстро прогрессирующей ишемией желчевыводящих путей.
Пациентам с трансплантацией печени проводится тромбэктомия или повторная трансплантация. При окклюзиях другой этиологии может применяться тромболитическая терапия (стрептокиназа или рекомбинантный активатор плазминогена), или антикоагулянтная терапия (гепарин).
Тромбоз воротной вены
Кровоток в воротной вене может быть нарушен в результате тромбоза или инфильтрации опухоли. Клинически тромбоз воротной вены подразделяется: на острый и хронический. Этиология обоих состояний схожа, хроническая форма,- это чаще все продолжение острой формы. Однако методы лечения у них разные.
Факторы риска
Факторы риска тромбоза воротной вены обычно подразделяются на местные и общие. Наиболее частые местными факторы риска: рак брюшной полости и цирроз печени.
Тогда как наиболее распространенные общие факторы риска — это миелопролиферативные нарушения, а также врожденная и приобретенная недостаточность факторов, модулирующих каскад коагуляции. Следует помнить, что диагностика местной причины тромбоза воротной вены не исключает одновременного наличия одной или нескольких общих причин.
Тромбоз воротной вены при миелопролиферативном синдроме
Тромбоз воротной вены — это клинический симптом миелопролиферативного заболевания. Поскольку портальная гипертензия приводит к отклонениям в анализе крови, (таким как анемия и тромбоцитопения), у большинства пациентов нет изменений в периферической крови, характерных для миелопроферативного синдрома, поэтому, диагноз расширяется до определения мутации гена JAK2 (киназа Януса 2 типа) и в таких ситуациях биопсия костного мозга находит полное оправдание.
Дифференциация
В соответствии с рекомендациями Американской ассоциации по изучению заболеваний печени, при диагностике тромбоза воротной вены на основании визуализационных исследований (УЗИ, КТ, в первую очередь следует исключить следующее:
Клинические формы
Острый тромбоз воротной вены — это внезапное образование сгустка частично или полностью закупоривающего воротную вену.
Клиническая картина
Выраженность клинических симптомов зависит от степени окклюзии воротной вены. Острый тромбоз проявляется:
Диагностика
Лабораторные тесты
Лабораторные исследования показывают увеличение показателей острой фазы. Чаще всего сохраняется функция печени, что объясняется компенсаторным кровотоком из печеночной артерии и коллатеральным кровообращением по мелким венозным сосудам в воротах печени. Однако, у некоторых пациентов наблюдается умеренное повышение уровня трансаминаз.
Визуальные исследования
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%92%D0%B8%D0%B7%D1%83%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B5-%D0%B8%D1%81%D1%81%D0%BB%D0%B5%D0%B4%D0%BE%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F.jpg?resize=450%2C300&ssl=1″ alt=»Визуальные исследования» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Визуальные-исследования.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Визуальные исследования
Визуальная диагностика имеет решающее значение для постановки диагноза:
Фармакотерапия
Антикоагулянтное лечение. Методом выбора является быстрое введение низкомолекулярного гепарина, предотвращающего инфаркт кишечника и значительно улучшает прогноз. Терапия пероральными антикоагулянтами (варфарин или не так часто, применяемый аценокумарол) возможна, если клиническое состояние пациента стабильно и хирургическое вмешательство не планируется.
Консервативное лечение дает шанс полной реканализации сосуда примерно у 40% пациентов. Оно должно длиться не менее 3 месяцев, хотя следует отметить, что полное восстановление тромбоза наблюдалось даже после 6 месяцев терапии. В случаях тромбофилии, для которой не существует радикальной терапии, антикоагулянтное лечение, скорее всего, следует использовать до конца жизни.
Антимикробное лечение. При появлении признаков инфекции требуется антибактериальная терапия.
Инвазивное лечение. Инвазивные процедуры, такие как: тромболизис стрептокиназой или тканевым активатором плазминогена, вводимыми непосредственно в воротную вену или в верхнюю брыжеечную артерию, не показывают более высокой эффективности, чем антикоагулянты, и имеют гораздо более высокий риск серьезных осложнений.
Конечно, в случае инфаркта кишечника, методом выбора будет хирургическая резекция некротических фрагментов кишечника. Это лечение можно сочетать с удалением сгустка из просвета сосуда.
Хронический тромбоз воротной вены
Это клиническое состояние, при нем в результате тромбоза воротной вены развивается коллатеральное кровообращение, соединяющее вены до и после сгустка, образуя сеть сосудов, известную как кавернозная трансформация.
Клиническая картина
Чаще всего хронический тромбо, диагностируется при поиске причины симптомов портальной гипертензии, проявляющейся кровотечением из варикозно расширенных вен пищевода или увеличением селезенки. Пациенты с хроническим тромбозом воротной вены переносят кровотечение из варикозно расширенных вен пищевода лучше, чем пациенты с циррозом, что в основном связано с хорошо сохраненной функцией печени.
Иногда сеть сосудов кавернозной трансформации может сужать желчные протоки, что приводит к портальной билиопатии, приводящей к симптомам холестаза и холангита. Иногда трудно отличимым от первичного склерозирующего холангита.
Физикальное обследование показывает характерное расширение поверхностных сосудов брюшной полости. Минимальная энцефалопатия наблюдается примерно у половины пациентов с хроническим тромбозом, что, однако, может ухудшить точность или способность управлять автомобилем.
Диагностика
Биохимия печени обычно в норме. Визуализирующие исследования, такие как УЗИ, КТ или МРТ, показывающие многочисленные коллатеральные сосуды в области воротной вены и невидимый (неконтрастный) фрагмент воротной вены, играют решающую роль в диагностике, (как при остром тромбозе). Иногда при допплеровском исследовании коллатеральные сосуды имитируют воротную вену, увеличение поджелудочной железы или опухоль желчевыводящих путей.
Нет хорошо задокументированных исследований эффективности бета-адреноблокаторов для первичной профилактики или бандажирования, при вторичной профилактике кровотечения из варикозно расширенных вен пищевода у пациентов с тромбозом воротной вены.
Аналогичная проблема существует при лечении этих пациентов антикоагулянтами. Кажется логичным, сначала лечить варикозное расширение вен пищевода с помощью бандажа пациентам, у которых был эпизод кровотечения, а затем начать антикоагулянтную терапию. Имеются сообщения о том, что хроническая антикоагулянтная терапия снижает риск рецидива тромбоза, без увеличения риска кровотечения из варикозного расширения вен. Пациентам с развивающимся симптомом портальной билиопатии, осложненной холангитом, оправдан эндоскопический стеноз.
Прогноз
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?fit=480%2C320&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9F%D1%80%D0%BE%D0%B3%D0%BD%D0%BE%D0%B7.jpg?resize=450%2C300&ssl=1″ alt=»Прогноз» width=»450″ height=»300″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Прогноз.jpg?w=480&ssl=1 480w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Прогноз
Типичные осложнения хронического тромбоза воротной вены, связанные с симптомами портальной гипертензии — это редкая причиной смерти у пациентов, умирающих от последствий портальной билиопатии или прогрессирования миелопролиферативного заболевания до острого лейкоза или миелофиброза.
Тромбоз воротной вены у пациентов с циррозом печени
Тромбоз воротной вены у пациентов с циррозом печени коррелирует со степенью декомпенсации органа.Тромбоз может развиться у 1/4 пациентов, требующих трансплантации печени. Рак печени может быть причиной тромбоза у пациентов с циррозом.
Клиническая картина
Наиболее частые клинические симптомы тромбоза:
В этой группе чаще выявляются мутации фактора V Лейдена, гена протромбина или метилентетрагидрофолатредуктазы (MTHFR), чем у пациентов с циррозом печени без тромбоза.
К сожалению, никаких рекомендаций по лечению антикоагулянтами у этих пациентов не разработано. Рекомендуется принимать индивидуальные решения. Однако, у подавляющего большинства пациентов, ожидающих трансплантации печени, после начала антикоагулянтной терапии воротная вена восстанавливается.
Тромбоз воротной вены после трансплантации печени
Это осложнение может возникнуть у 2-3% пациентов и часто связано с разницей в диаметре воротной вены донора и реципиента, а также со спленэктомией, выполняемой во время операции по трансплантации.
Синдром обструкции синуса печени
Определение
Это процесс, нарушающий кровообращение в печени в результате токсического повреждения эндотелиальных клеток, выстилающих пазухи печени. У некоторых пациентов в этот процесс также вовлекаются центральные вены.
Эпидемиология
В развитых странах синдром синусоидальной обструкции (SOS), ранее называвшийся (VOD) веноокклюзионная болезнь, является наиболее частым осложнением абляции костного мозга, при его подготовке к трансплантации, (в этом контексте, следует использовать термин — трансплантация гемопоэтических стволовых клеток). Острая обструкция синуса печени — это третья по значимости причина смерти пациентов, перенесших трансплантацию костного мозга.
Другие причины SOS включают:
Клиническая картина
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9A%D0%BB%D0%B8%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B0%D1%8F-%D0%BA%D0%B0%D1%80%D1%82%D0%B8%D0%BD%D0%B0.jpg?resize=450%2C300&ssl=1″ alt=»Клиническая картина» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Клиническая-картина.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Клиническая картина
Клинические симптомы могут имитировать синдром Бадда-Киари и включают наиболее распространенные:
Выделяют три степени тяжести симптомов: легкую, среднюю и тяжелую.
Если заболевание стало результатом применения циклофосфамида, первые признаки появляются через 10-20 дней после начала лечения. При других схемах миелоабляции симптомы могут развиться позже. На практике синдром обструкции синусовых сосудов печени диагностируется у пациентов:
Диагностика
Балтиморские критерии
Балтиморские критерии полезны при постановке диагноза. Синдром обструкции печеночного синуса подтверждается при соблюдении следующих условий:
Дифференциация
Дифференциальный диагноз должен включать:
Дополнительные исследования
В сомнительных случаях диагноз подтверждается если:
При допплеровском исследовании печеночных сосудов можно наблюдать изменение направления кровотока в воротной вене.
Профилактика
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%9F%D1%80%D0%BE%D1%84%D0%B8%D0%BB%D0%B0%D0%BA%D1%82%D0%B8%D0%BA%D0%B0.jpg?resize=450%2C300&ssl=1″ alt=»Профилактика» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?resize=768%2C512&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Профилактика.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Профилактика
Для профилактики закупорки сосудов синуса печени используются менее агрессивные, чем стандартные схемы миелоаблативной терапии, с применением флударабина, более низкие дозы бусульфана или дозы облучения.
Наибольший риск закупорки сосудов синуса печени связан с назначением циклофосфамида и облучением в дозе> 12 гр. Смертность у пациентов с синдромом обструкции синуса печени, получавших такое лечение может составлять 15-20%.
Кроме того, в профилактике используются:
Руководящие принципы Американской ассоциации по изучению заболеваний печени (AASLD) не рекомендуют какие-либо из этих методов лечения, поскольку рандомизированные испытания не подтвердили их эффективность. Антикоагулянтная терапия, также может привести к опасным для жизни кровотечениям.
Симптоматическое лечение перегрузки жидкостью включает:
Из-за отсутствия достаточных данных не рекомендуется использовать дефибротид, тканевый активатор плазминогена или TIPS (трансъюгулярный внутрипеченочный портосистемный шунт).
Трансплантация печени может быть терапевтическим вариантом у пациентов с незлокачественными заболеваниями, например, аутоиммунными заболеваниями.
Прогноз
Плохой прогноз определяется:
Тромбоз печеночной вены (синдром Бадда-Киари)
Тромбоз печеночной вены (синдром Бадда-Киари)
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%A2%D1%80%D0%BE%D0%BC%D0%B1%D0%BE%D0%B7-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%BE%D1%87%D0%BD%D0%BE%D0%B9-%D0%B2%D0%B5%D0%BD%D1%8B-%D1%81%D0%B8%D0%BD%D0%B4%D1%80%D0%BE%D0%BC-%D0%91%D0%B0%D0%B4%D0%B4%D0%B0-%D0%9A%D0%B8%D0%B0%D1%80%D0%B8.jpg?resize=450%2C300&ssl=1″ alt=»Тромбоз печеночной вены (синдром Бадда-Киари)» width=»450″ height=»300″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Тромбоз-печеночной-вены-синдром-Бадда-Киари.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Тромбоз печеночной вены (синдром Бадда-Киари)
Определение
Нарушение кровотока, возникающее на любой стадии оттока крови из печени, от мелких печеночных вен, до места соединения главной вены с правым предсердием.
Разделение
Синдром Бадда-Киари делится на:
Причины
Клинически заболевание может иметь вид:
Существуют значительные расхождения между клинической картиной и длительностью тромбоза. Например, у пациентов с симптомами острого тромбоза очень часто встречаются признаки длительного заболевания, такие, как выраженный фиброз и цирроз.
Общие клинические симптомы включают:
Заболевание протекает бессимптомно примерно у 20% пациентов с развивающимся коллатеральным кровообращением.
Диагностика
Биохимические исследования
Биохимические тесты выявляют нарушения разной степени тяжести, в зависимости от клинического состояния. Асцитная жидкость имеет характеристики транссудата.
Изображение венозных сосудов
При допплеровском исследовании печеночные вены демонстрируют расширение в сочетании с отсутствием или изменением направления кровотока. Кроме того, могут быть расширенные коллатеральные сосуды, соединяющие печеночную вену с меж реберной и диафрагмальной венами. Магнитно-резонансная томография с контрастным веществом позволяет точно визуализировать обструкцию в просвете сосудов или источник внешнего давления на печеночные вены или нижнюю полую вену.
Гипертрофия хвостатой доли
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%93%D0%B8%D0%BF%D0%B5%D1%80%D1%82%D1%80%D0%BE%D1%84%D0%B8%D1%8F-%D1%85%D0%B2%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D0%B9-%D0%B4%D0%BE%D0%BB%D0%B8.jpg?resize=450%2C300&ssl=1″ alt=»Гипертрофия хвостатой доли» width=»450″ height=»300″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?resize=768%2C512&ssl=1 768w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Гипертрофия-хвостатой-доли.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Гипертрофия хвостатой доли
У большинства пациентов с синдромом Бадда-Киари наблюдается увеличение хвостатой доли. Это связано с тем, что хвостатая доля имеет венозное соединение с нижней полой веной, независимо от печеночных вен. Таким образом, в случае обструкции печеночных вен, по хвостатому отростку протекает гораздо больше крови, что приводит к его компенсаторной гипертрофии.
Регенеративные узелки
У пациентов с синдромом Бадда-Киари все визуальные исследования могут показать макро регенеративные узелки, демонстрирующие усиление артериальной фазы, и могут морфологически напоминать гепатоцеллюлярную карциному.
Эти узелки имеют иную этиологию, чем регенеративные, при циррозе печени. Их дифференциация от гепатоцеллюлярной карциномы может быть трудной. Многочисленные небольшие узелки указывают на довольно доброкачественные поражения, в то время, как единичные, увеличивающиеся поражения, могут указывать на рак.
Патоморфологическое обследование
При типичных симптомах синдрома Бадда-Киари в биопсии печени нет необходимости, более того, зачастую она невозможна по техническим причинам (нарушения свертываемости, асцит). Гистопатологическое исследование показывает расширение пазух с признаками застоя и фиброза в центральной части долек. Иногда в крошечных венах можно увидеть сгустки крови.
Мероприятия по порядку:
Антикоагулянтное лечение
Согласно рекомендациям AASLD, во время диагностики синдрома Бадда-Киари следует начать антикоагулянтную терапию (низкомолекулярные гепарины), а затем перейти на пероральные антикоагулянты, поддерживая нормализованный индекс активности протромбина (INR) в диапазоне 2- 3. Только противопоказания или серьезные осложнения, дают право прекратить лечение антикоагулянтами.
Чрескожная ангиопластика
Ангиопластика и протезирование печеночной вены следует рассматривать у всех пациентов с симптомами, чьи результаты визуализационных исследований показывают, что такое вмешательство возможно, например, в случае сегментарного стеноза или тромбоза.
Если антикоагуляция не улучшается, рассматривается возможность портальной системной трансъюгулярной внутрипеченочной фистулы (TIPS), очевидно, с предварительным подтверждением проходимости воротной вены.
TIPS у пациентов с синдромом Бадда-Киари — технически, очень сложная процедура, иногда она требует введения проводника непосредственно из просвета нижней полой вены, поэтому выполняется только в нескольких медицинских центрах в мире.
Пересадка печени
Показанием к трансплантации печени может быть мгновенная недостаточность органов. Трансплантация также должна рассматриваться, когда хирургия портальной системной трансцервикальной внутрипеченочной фистулы невозможна или неэффективна.
Прогноз
Независимые прогностические факторы при синдроме Бадда-Киари — это компоненты шкалы Чайлда-Тюркотта-Пью. Прогноз для этого синдрома значительно улучшился за последнее десятилетие и часто больше зависит от прогрессирования основного заболевания, (например, миелодиспластического синдрома), чем от симптомов печеночной недостаточности. Около 80% пациентов выживают через пять лет после трансплантации печени.
Резюме
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/%D0%A0%D0%B5%D0%B7%D1%8E%D0%BC%D0%B5.jpg?resize=450%2C300&ssl=1″ alt=»Резюме» width=»450″ height=»300″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=450%2C300&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=825%2C550&ssl=1 825w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?resize=768%2C512&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/06/Резюме.jpg?w=900&ssl=1 900w» sizes=»(max-width: 450px) 100vw, 450px» data-recalc-dims=»1″ /> Резюме
Причиной обструкции печеночной артерии могут быть: атеросклероз, тромбоз, эмболия, инфильтрация печени, травмы, заболевания сосудов. Обструкция также может быть осложнением трансплантации печени.
Из-за двойной васкуляризации печени окклюзия печеночной артерии не является синонимом инфаркта органа. Визуализирующие исследования играют важную роль в диагностике: допплерография, компьютерная томография с контрастным веществом и магнитно-резонансная томография.
Тромбоз воротной вены подразделяется на острый и хронический. Оба состояния имеют схожую этиологию и чаще всего второе будет продолжением первого. Однако, методы лечения различаются. Наиболее частые факторы риска тромбоза воротной вены — это миелопролиферативные нарушения, а также врожденная и приобретенная недостаточность факторов, модулирующих каскад коагуляции.
Общие осложнения хронического тромбоза воротной вены, связанные с симптомами портальной гипертензии, являются редкой причиной смерти пациентов, умирающих от последствий портальной билиопатии или прогрессирования миелопролиферативного заболевания до острого лейкоза или миелофиброза.
Синдром заложенности носовых пазух печени приводит к нарушениям кровообращения в ней, в результате токсического повреждения эндотелиальных клеток, выстилающих пазухи.
Это наиболее частое осложнение миелоаблативного лечения при подготовке пациентов к трансплантации костного мозга.
Балтиморские критерии полезны в диагностике. Профилактика основана на менее агрессивных режимах миелоаблативной терапии, чем при стандартной терапии.
Тромбоз печеночных вен (синдром Бадда-Киари) может проявляться, как фульминантная, острая или хроническая печеночная недостаточность. В курс лечения входят: антикоагулянтная терапия, чрескожная ангиопластика, TIPS и трансплантация печени. Благодаря такому режиму лечения до 90% пациентов живут больше 5 лет.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.