Усиление легочного рисунка в прикорневых зонах у ребенка что это значит
Пневмония и Ковидные изменения на рентгене. В чем разница?
Поражение лёгких, пневмония, вызванные коронавирусной инфекцией, отличается от других видов поражения лёгких. Принципиальное отличие основывается на довольно простых вещах.
«Обычная» пневмония возникает из-за того, что в нижних отделах дыхательных путей (чаще на фоне гриппа или острых респираторных заболеваний) накапливается воспалительная жидкость, которая в свою очередь является благотворной средой для накопления бактерий. Сама мокрота, которая скапливается в альвеолах, препятствует нормальному дыхательному процессу. В ней селятся и начинают размножаться бактерии, которые в свою очередь начинают провоцировать воспаление отдельных сегментов лёгких.
Пневмония, вызванная коронавирусной инфекцией (COVID-19 пневмония), — это отдельный тип, при котором поражение лёгких, можно назвать особым термином «пневмонит». Это означает, что при данном поражении в патологический процесс может вовлекаться как интерстициальная ткань Легких, так и альвеолярные стенки, и близлежащие сосуды. Таким образом, воспалительные изменения могут поражать все структуры легких. Это приводит к нарушению газообмена и нормальному насыщению крови кислородом.
При пневмонии, SARS-Cov-2, вызванной возбудителем COVID-19., причиной поражения является не бактериальная инфекция, а вирусная природа заболевания. Возбудитель COVID-19, попадая в организм, затрудняет дыхательную функцию лёгких, при возникновении их поражение чаще носит не локализованный характер, а распространённый. Поражение лёгких, при этом не ограничивается отдельными участками, как при бактериальной пневмонии. Воспаление распространяется, захватывая как правило оба лёгких.
Вот основные критерии отличия:
Записаться можно по телефону (391) 205−00−48 или через личный кабинет
Легочная гипертензия: взгляд детского пульмонолога
Опубликовано в журнале: «ПРАКТИКА ПЕДИАТРА»; июнь; 2016; стр. 10-15.
С.Э. Дьякова, к. м. н., в. н. с. отдела хронических воспалительных и аллергических болезней легких ОСП НИКИ педиатрии им. Ю.Е. Вельтищева
ГБОУ ВПО РНИМУ им.Н.И. Пирогова Минздрава России, г. Москва
Ключевые слова: легочная гипертензия, пульмонология, дети
Keywords: pulmonary hypertension, pulmonology, children
В практике детского пульмонолога пациенты с легочной гипертензией (ЛГ) встречаются относительно нечасто: по статистике, ЛГ имеют примерно 1,9 на 1000 рождающихся ежегодно детей, а распространенность легочной артериальной гипертензии составляет 15 случаев на 1 млн человек [5, 11, 18].
Хронические заболевания легких в 80-90% случаев являются причиной формирования хронического легочного сердца и сопровождаются развитием ЛГ у 30-50% больных. При отсутствии своевременной адекватной диагностики и лечения эта патология может быстро приводить к фатальному исходу. Установлено, что декомпенсированное хроническое легочное сердце в 30-37% случаев служит причиной смерти от недостаточности кровообращения и составляет 12,6% в структуре причин летальности от сердечно-сосудистых заболеваний. Причем многие причины ЛГ у детей значительно отличаются от таковых у взрослых пациентов [3, 5].
Известно, что малый круг кровообращения состоит из сосудистых элементов, которые находятся в анатомической и функциональной взаимосвязи. Разветвленная сеть артериовенозных анастомозов соединяет терминальные артериолы с легочными венами. В норме объем кровотока, минующего капилляры, невелик. Изменения тонуса стенки анастомозов обеспечивает расширение и сужение их просвета вплоть до полного закрытия. При повышении легочного артериального давления анастомозы, обеспечивая кровоток в обход капилляров, ограничивают этим дальнейшее повышение давления и предотвращают перегрузку давлением правого желудочка (ПЖ) [3, 6].
При этом малый круг кровообращения (МКК) осуществляет депонирование крови, обеспечение питанием респираторной ткани легких, реабсорбцию альвеолярной жидкости (дренажная функция) и нейтрализацию эмболов в венозной крови (фильтрационная функция), а также отвечает за транспортировку крови и газообмен.
В зависимости от локализации сопротивления кровотоку различают прекапиллярную, капиллярную и посткапиллярную ЛГ. Прекапиллярная ЛГ характеризуется нарастанием сопротивления в артериальном отделе МКК, что обусловлено падением парциального давления кислорода в альвеолах при обструктивных заболеваниях легких, системных васкулитах и тромбоэмболических осложнениях, а также при ограничении подвижности грудной клетки при кифосколиозе, ожирении и пневмофиброзе. Капиллярная ЛГ возникает при несоответствии объема кровотока и капиллярного русла. При заболеваниях легких эта форма гипертензии часто сочетается с прекапиллярной, поэтому условно объединяется с ней. Посткапиллярная ЛГ развивается при повышении давления в левом предсердии более 20 мм рт. ст. и наблюдается при митральных пороках и левожелудочковой недостаточности. Длительное повышение давления способствует развитию необратимых органических изменений сосудистого русла МКК, которые и становятся причиной стойкой и прогрессирующей ЛГ [3, 6].
Существующие современные международные рекомендации по диагностике и лечению ЛГ, созданные в 2009 году объединенной рабочей группой Европейского кардиологического (ESC) и Европейского респираторного обществ (ERS), одобрены различными авторитетными профессиональными врачебными Ассоциациями и дополнены в 2015 году экспертами Американской кардиологической ассоциации (AHA) и Американского общества специалистов в области торакальной медицины [1, 5, 11, 18, 20].
ЛГ представляет собой патофизиологическое явление, к которому может приводить целый ряд клинических состояний, в частности, она может осложнять большинство сердечно-сосудистых заболеваний и болезней дыхательной системы. Согласно классификации ЛГ 2008 года, выделяют пять основных типов ЛГ:
1. Легочная артериальная гипертензия (включающая два подтипа: веноокклюзивная болезнь легких и/или легочный капиллярный гемангиоматоз и персистирующая ЛГ у новорожденных).
2. ЛГ вследствие патологии левых отделов сердца.
3. ЛГ вследствие болезней легких и/или гипоксии.
4. Хроническая тромбоэмболическая ЛГ и прочие варианты обструкции легочной артерии.
5. ЛГ с неясными и/или многофакторными механизмами.
У детей наиболее часто встречается легочная артериальная гипертензия и ЛГ, ассоциированная с патологией дыхательной системы и/или гипоксией [1, 5].
Среди причин ЛГ, ассоциированной с патологией дыхательной системы и/или гипоксией, основными являются хронические обструктивные заболевания легких; к более редким этиологическим факторам ЛГ этого типа в детском возрасте относятся пороки развития бронхолегочной системы, интерстициальные заболевания легких, легочная патология со смешанными обструктивно-рестриктивными нарушениями, нарушения дыхания во время сна, альвеолярная гиповентиляция, высокогорная легочная гипертензия, легочная гипертензия вследствие хронических тромботических и/или эмболических заболеваний, а также системные заболевания с поражением легких (саркоидоз, гистиоцитоз легочных клеток Лангерганса, лимфангиоматоз, васкулиты).
Принципиально в развитии ЛГ можно выделить три стадии. На первой стадии увеличенное легочное давление является единственной гемодинамической аномалией: больные не имеют отчетливых симптомов заболевания, но может отмечаться одышка при физической нагрузке. На второй стадии при уменьшении сердечного выброса появляется развернутая клиническая симптоматика в виде гипоксемии, одышки, синкопальных состояний, при этом давление в ЛА сохраняется на стабильно высоком уровне. С появлением правожелудочковой недостаточности наступает третья стадия заболевания: несмотря на стабильно высокие значения легочного давления, резко падает сердечный выброс, появляются венозный застой и периферические отеки. Продолжительность каждой стадии может быть различной; течение ЛГ может быть острым и хроническим; быстро, умеренно и медленно прогрессирующим; крайне редко встречаются случаи спонтанного регресса заболевания.
Начальные признаки ЛГ при заболеваниях легких обычно маскируются проявлениями основного заболевания (приступный период бронхиальной астмы, спонтанный пневмоторакс, выраженный плевральный выпот и т. д.). Иначе протекает ЛГ при хронических обструктивных болезнях легких: ЛГ и вызванная ею патология сердца и недостаточность кровообращения занимают первое место среди осложнений этих заболеваний, определяют жизненный прогноз пациентов и эффективность их лечения.
Основной жалобой у детей с ЛГ бывает одышка. Именно поэтому нередко первым специалистом, к кому могут обращаться пациенты с ЛГ, является пульмонолог. В дебюте заболевания одышка возникает только при физической нагрузке, по мере прогрессирования заболевания одышка появляется в покое, иногда сопровождается приступами удушья. Чем выше давление в легочной артерии, тем ярче выражена одышка.
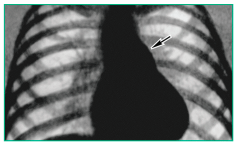
При рентгенографии органов грудной клетки у детей с ЛГ могут быть не только диагностированы заболевания легких, при которых характерна ЛГ (эмфизема легких, пневмосклероз, туберкулез, саркоидоз, пороки легких и т. д.), но и выявлены патогномоничные признаки ЛГ, такие как расширение корней легких, усиление легочного рисунка, общее или неравномерное повышение прозрачности легочных полей, интерстициальный отек, выбухание дуги ЛА по левому контуру, увеличение коэффициента Мура (процентное отношение поперечника дуги ЛА к половине диаметра грудной клетки на уровне диафрагмы (норма до 30%)), расширение нисходящей ветви правой ЛА (рис.). При этом индекс Мура и ширина правой ЛА коррелируют с высотой давления в ЛА и могут быть использованы в качестве критериев наличия и выраженности ЛГ. На ранних стадиях ЛГ до развития дилатации ПЖ размеры сердца могут не изменяться; по мере нарастания ЛГ и увеличения ПЖ на рентгенограмме грудной клетки в боковой проекции ретростернальное пространство выполняется тенью ПЖ. Еще большей информационной ценностью для верификации диагноза обладает компьютерная томография легких [1, 4, 6].
Рисунок
Повышение прозрачности легочной ткани, усиление легочного рисунка и выбухание дуги легочной артерии у ребенка 12 лет с ЛГ
При электрокардиографии ЛГ можно заподозрить по наличию признаков перегрузки и гипертрофии правых отделов сердца: отклонение электрической оси сердца вправо, перегрузка правого предсердия и правого желудочка, отрицательный зубец Т в грудных отведениях, транзиторная блокада правой ножки пучка Гиса [1, 3, 6].
Тем не менее, электрокардиография и рентгенография дают возможность лишь косвенно судить о наличии ЛГ. В течение длительного времени единственным методом исследования, позволявшим оценивать состояние правых отделов сердца, получать характеристики внутрисердечного кровотока и определять давление в правых отделах сердца и ЛА, была катетеризация правых отделов сердца и ЛА, которая на сегодняшний день продолжает использоваться для исключения кардиальных причин ЛГ (врожденные пороки сердца), определения основных параметров легочной и центральной гемодинамики, а также для подбора эффективных вазодилататоров. Однако, в силу инвазивности и высоких рисков осложнений, эта методика не может быть рекомендована для динамического наблюдения детей с ЛГ [11, 18].
Достоверно установлено, что показатели легочной гемодинамики при проведении ЭхоКГ сопоставимы с данными, полученными при катетеризации ЛА. В связи с этим всем младенцам с бронхолегочной дисплазией в анамнезе рекомендовано проведение эхокардиографического скрининга для исключения формирования ЛГ. При обследовании детей с ЛГ с помощью ЭхоКГ рекомендуется проведение теста с физической нагрузкой, который позволяет уточнять степень функциональных нарушений.
Немаловажным для дифференциальной диагностики ЛГ является определение газового состава крови, в частности, определение насыщения ее кислородом: снижение этого показателя наблюдается при сбросе крови справа налево, а также при ЛГ, сочетающейся с дыхательной недостаточностью (хронические обструктивные заболевания легких, массивная тромбоэмболия легочной артерии и т. д.) [1, 5, 11].
Исследование функции легких позволяет выявить вид и степень выраженности вентиляционных нарушений (обструктивные, рестриктивные смешанные). В целях дифференциальной диагностики, наряду со спирометрией, целесообразно проведение бодиплетизмографии и оценки диффузионной способности легких. У детей старше 6 лет для контроля переносимости нагрузок должна использоваться проба с 6-минутной ходьбой. Если ребенок относится к группе риска нарушений дыхания во сне, то в план его обследования должна включаться полисомнография.
Для верификации диагноза ЛГ в детской практике редко прибегают к открытой биопсии легких с последующим морфометрическим исследованием мелких сосудов, поскольку она сопряжена со значительными рисками и не обладает высокой информативностью в связи с неравномерным поражением сосудов легких.
Таким образом, диагностика ЛГ у детей предполагает проведение комплексного обследования с целью установления диагноза, оценки клинического класса и типа ЛГ, уровня давления в ЛА и оценки функционального и гемодинамического статуса пациентов с определением стадии заболевания.
У детей с хроническими бронхолегочными заболеваниями необходимо регулярное проведение комплексного кардиологического обследования (ЭКГ, ЭхоКГ) с целью диагностики патологии легочной гемодинамики и предупреждения формирования легочного сердца. Раннее выявление ЛГ позволяет начать своевременное лечение и предупредить развитие сердечной декомпенсации.
Основные подходы к лечению детей с ЛГ включают в себя ежедневные физические нагрузки по переносимости, что способствует улучшению качества жизни и уменьшению клинической симптоматики [16], а также профилактику инфекционных заболеваний (вакцинирование от гриппа и пневмококковой инфекции), исключение активного и пассивного курения. Наибольшее внимание должно быть уделено лечению основного заболевания, ликвидации гипоксии, снижению давления в малом круге кровообращения, профилактике дистрофической гипоксии миокарда и лечению правожелудочковой недостаточности [7].
Хотя гипоксия не является единственным этиологическим фактором ЛГ, однако развивающаяся гипоксемия у больных с хронической бронхолегочной патологией обусловливает необходимость применения кислорода в качестве терапевтического средства [21].
Тем не менее, специфической терапии ЛГ при хронической бронхолегочной патологии не разработано. В любом случае решение о назначении специфической терапии ЛГ у детей должно приниматься коллегиально, с учетом возрастных особенностей, тяжести течения и быстроты прогрессирования заболевания. В лечении больных с бронхиальной обструкцией, осложненной ЛГ, применение адреналина, норадреналина, эфедрина требует особой осторожности, так как они, помимо бронходилатирующего действия, вызывают гипертензивные реакции в малом круге кровообращения.
При неэффективности медикаментозного лечения проводится трансплантация легкого; в большинстве случаев для снижения давления в легочной артерии достаточно пересадки одного легкого. Двухлетняя выживаемость при трансплантации легкого составляет 60%, однако в отдаленные сроки у 50% больных развивается облитерирующий бронхиолит (проявление хронической реакции отторжения). На конечных стадиях высокой легочной гипертензии, особенно при сочетании с врожденными пороками сердца или кардиомиопатией, показана легочно-сердечная трансплантация; на начальных стадиях заболевания даже успешно выполненная операция не увеличивает продолжительность жизни таких больных [7].
Наибольшая эффективность лечения ЛГ у детей достигается в случае, если оно начато в ранний период болезни с применением средств, повышающих реактивность организма (лечебная физкультура, массаж, использование климатических факторов, иммуномодуляторов).
Комплексное лечение детей с ЛГ проводится непрерывно с соблюдением преемственности между стационаром, поликлиникой и санаторием-профилакторием; важность этого принципа вытекает из особенностей течения хронических бронхолегочных заболеваний, для которых и в фазе ремиссии необходима постоянная поддерживающая терапия.
Причины усиления прикорневого рисунка лёгких на рентгене
Первым и самым доступным исследованием, которое назначается при заболеваниях бронхолегочной системы, является рентгенография. В профилактических целях один раз в год нужно делать флюорографию легких. Рентген, как исследование с более четким изображением, назначают в случаях появления признаков заболевания, для детального исследования и постановки диагноза. В рентгенологии существуют определенные стандарты вида здоровых органов. Соответственно, диагноз ставится на основании признаков, характеризующих отклонения изображения от общепринятой нормы.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
Легочный рисунок в норме
Изменения в сосудах отражают наличие или отсутствие патологического процесса, а также динамику развития уже известного заболевания.
В рентгенограмме легких оценивают:
При оценке рентгена всегда учитывается возраст и пол пациента. Показатели нормы для ребенка, взрослого, мужчины и женщины всегда различаются.
Составными частями легочного рисунка являются:
Еще оцениваются корни легкого, которые сформированы главными бронхами и основными крупными сосудами.
Механизм изменений и заболевания легких
Изменения легочного рисунка происходят в результате увеличения притока крови к пораженному участку, утолщения стенок сосудов, разрастания соединительной ткани бронхов и лимфатической системы. Тень сосудов становится более яркой, прерывистой. Деформация сосудистого рисунка сочетается с уменьшением прозрачности легочных полей (собственной ткани легких). Усиление тени происходит не только в прикорневых зонах, но и на периферии. Все анатомические образования на рентгеновском снимке видны более четко, так как в результате воспалительного процесса происходит уплотнение пораженных тканей.
Если усиление рисунка локализуется в прикорневом отделе, это указывает на начало патологического процесса, еще не получившего распространение, или заболевание с локализованным очагом поражения
Прикорневые изменения отмечают на начальной стадии следующих патологий:
При воспалительных процессах в бронхах усиление рисунка определяется за счет отсутствия рентгенологических различий между сосудами и бронхами, увеличения площади прикорневой области. Причины:
При хроническом бронхите корни уплотнены и расширены. Рентгенологическими признаками пневмонии являются участки затемнения разной степени интенсивности. Прикорневая пневмония характеризуется вовлечением в воспалительный процесс главного бронха, лимфатических узлов. Распространяется на всю прикорневую область и носит локализованный характер.
После перенесенных воспалительных заболеваний усиленный легочный рисунок в прикорневой зоне может сохраняться до шести месяцев
При обнаружении подобных изменений на рентгенограмме не стоит паниковать. Легочный рисунок усилен даже при ОРВИ, если в воспалительный процесс вовлечены бронхи. Необходимо выполнять все назначения врача. При повторных рентгенологических исследованиях обязательно будет отражена положительная динамика в восстановительном периоде. При отсутствии других симптомов рекомендуется пройти дополнительные обследования для уточнения диагноза и назначения нового лечения.
Визуализация болезней бронхов (часть 2)
Стенограмма второй части видеолекции профессора Игоря Евгеньевича Тюрина о визуализации болезней бронхов изображении из второй передачи цикла лучевая диагностика для терапевтов.
Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
— Поскольку обструктивные болезни сами по себе считаются фактором риска для развития многих социально значимых, важных, скрыто протекающих болезней, то рентгенологическое исследование для таких пациентов имеет определенное значение и для выявления злокачественной опухоли, туберкулеза. Он у такой категории пациентов может выявляться несколько чаще, чем в общей группе пациентов.
Какие изменения мы можем выявлять при рентгенографии, при КТ. Я попробовал разделить эти патологические состояния на несколько составных частей для того, чтобы это было более системно, понятно, методично, с точки зрения восприятия иногда достаточно сложных рентгеновских и томографических симптомов.
Изменения при рентгенографии. Признаки бронхита, бронхиальной обструкции и эмфиземы.
К сожалению, когда речь идет об обычном рентгеновском исследовании или даже компьютерно-томографическом исследовании, рентгенологи и лечащие врачи относительно редко дифференцируют эти симптомы, клинические рентгенологические проявления друг от друга. Хотя проявления даже при обычном рентгеновском исследовании совершенно различные. Мы должны уметь находить эти признаки даже на обычном рентгеновском снимке, чтобы точно характеризовать патологический процесс.
Что такое изменения при рентгенографии в виде признаков хронического бронхита. Именно хронического бронхита, потому что острое воспаление слизистой оболочки бронхов, как правило, не находит никакого отражения при рентгенологическом и томографическом исследовании. Фактически ни то ни другое не предназначено для диагностики острых респираторно-вирусных инфекций с поражением параксимальных или среднего калибра бронхов.
Обычные признаки, такие как усиление и деформация легочного рисунка, рентгенологи добавляют в свои протоколы за счет интерстициального компонента. Утолщение стенок бронхов, которое мы можем увидеть на рентгеновских снимках и на томограммах, определяют как перибронхиальные муфты. Одновременно с этим периваскулярные муфты.
Расширение бронхов возможно. Но при обычных рентгеновских исследованиях, в отличие от томографических исследований, мы видим расширенные бронхи значительно реже и не так уверенно, как при КТ.
Если вернуться к обычному рентгеновскому исследованию, то у больных с обструктивными болезнями эти изменения крупных бронхов мы видим в прикорневой области. Это связано с утолщением стенок бронхов.
Стрелками здесь указаны перибронхиальные муфты, то есть утолщение стенок бронхов, которое мы можем видеть в продольном или поперечном сечении. Оно достаточно точно и адекватно отражает степень выраженности хронического воспалительного процесса в самих бронхах. Плюс к этому – изменение легочного рисунка за счет легочного интерстиция, который мы можем наблюдать у таких пациентов.
Но на что мне бы хотелось обратить внимание. Мы к этому будем возвращаться сегодня не раз. Эти изменения сразу же на основании одного рентгеновского снимка нельзя интерпретировать как необратимые изменения, как проявления пневмосклероза, какого-то конкретного морфологического типа изменений в легочной ткани.
Чаще всего мы наблюдаем таких пациентов при обострении болезни, когда речь идет не столько и не только о склеротических изменениях в стенках бронхов или в перибронхиальной легочной ткани, сколько об отеках стенок бронхов, приходящих изменениях. Фактически эта картина, напоминающая интерстициальный отек с перибронхиальными изменениями.
Как только эти острые симптомы уходят и пациенты возвращаются в свое стабильное состояние, рентгенологическая картина очень часто тоже свидетельствует об исчезновении значительной части этих признаков, которые иногда не совсем корректно характеризуются как необратимые изменения.
При обычном рентгеновском исследовании относительно редко видим признаки расширения бронхов, бронхоэктазы, кистозные полости с относительно толстыми стенками. Иногда мы в них даже видим уровни жидкости (при обострении).
Это выраженные изменения, которые могут наблюдаться в далеко зашедших стадиях. Их нужно дифференцировать с другими заболеваниями, которые могут приводить к формированию бронхоэктазов помимо обструктивной болезни легких.
Принципиально важно, что на рентгеновских снимках мы видим достаточно четко признаки бронхиальной обструкции. Это:
— ограничение ее подвижности;
— вертикальное расположение сердца;
— увеличение ретростернального пространства;
— признаки легочной артериальной гипертензии, которые могут возникать у такого рода пациента.
Уплощение диафрагмы и ограничение ее подвижности не случайно написаны в первых двух строчках. Давно известно и хорошо доказано, что это два наиболее важных, достоверных, точных признака, которые характеризуют нарушение прохождения воздуха через мелкие бронхи и увеличение остаточного объема в легких.
Когда мы интерпретируем или рассматриваем рентгеновские снимки грудной полости, то, прежде всего, мы внимание обращаем не на степень прозрачности легочной ткани, которая исключительно вариабельно зависит от возраста, от конституции, от физических условий выполнения рентгеновского снимка, сколько на положение средостения, диафрагмы, на ретростернальное пространство.
Уплощение диафрагмы и изменение конфигурации грудной клетки – это и есть два важнейших рентгенологических признака, которые позволяют нам говорить о формировании, о наличии обструктивных изменений в легочной ткани. Раньше для этой цели гораздо чаще использовалось рентгеноскопическое исследование. Рентгенологи могли оценивать подвижность диафрагмы, ограничение этой подвижности у больных с обструктивными болезнями.
Сейчас это делается значительно реже. Но мы хорошо это видим. Увеличение ретростернального пространства и уплощение купола диафрагмы, которая должна иметь куполообразную форму как основная дыхательная мышца. Это два важнейших признака наличия бронхиальной обструкции у такого рода пациентов.
Там, где эти изменения достигают значительной степени выраженности, мы видим не только изменения конфигурации грудной клетки, которая приобретает типичную пучкообразную форму. Не только плоскую или даже вогнутую в сторону брюшной полости диафрагму, но и те признаки, о которых рентгенологи упоминают в своих протоколах.
Это повышение воздушности легочной ткани, обеднение легочного рисунка, который практически неразличим на фоне исключительно высокого содержания воздуха в легочной ткани. Классический пример такого обструктивного заболевания при рентгеновском исследовании.
Эти изменения прослеживаются в динамике, если мы наблюдаем таких пациентов достаточно долгое время. Это может приводить к типичному изменению конфигурации грудной полости и изменению положения диафрагмы и органов средостения.
Сомнительные признаки (я бы так их обозначил). Я специально обращаю ваше внимание на это, потому что в протоколах нередко эти признаки обозначаются как характерные проявления именно обструктивного состояния или проявления эмфиземы.
Это не совсем верно, потому что и повышение воздушности легочной ткани, и низкое расположение диафрагмы, которую мы видим на снимках в прямой проекции, и расширение межреберных промежутков – это признаки, которые в очень существенной степени зависят от конституции, от многих других технологических факторов. Не всегда корректно отражают состояние легочной ткани.
Какие признаки характеризуют эти же изменения при КТ. Все то, что мы сейчас говорили для обычного рентгеновского исследования, можем наблюдать и при КТ. Но плюс к этому наблюдаем еще несколько очень важных и интересных признаков, о которых сегодня будем говорить более подробно.
Это экспираторные воздушные ловушки, деформация трахеи, которая видна и при рентгеновском исследовании, но точно и отчетливо выявляется и при КТ. Это экспираторный коллапс бронхов. В некоторых случаях это симптом мозаичной плотности, который характеризует плотность и неравномерную воздушность легочной ткани.
Воздушные ловушки – классический признак бронхиальной обструкции, который выявляется при КТ.
У этого пациента при исследовании на выдохе нижние доли легких оказываются такими же воздушными как на вдохе. Верхние закономерно повышают свою плотность, или воздушность их уменьшается в силу того, что объем воздуха в альвеолах на выдохе становится меньше.
Такие крупные воздушные ловушки, которые занимают доли легкого или несколько сегментов или сегмент легкого, действительно имеют большое диагностическое значение и позволяют судить о характере патологического процесса.
Они выявляются при высокоразрешающей КТ, на высоте глубокого задержанного выдоха и возникают при задержке прохождения воздуха по мелким бронхам. Различаются по объему. Клиническое значение имеют только относительно крупные изменения (сегментарные, долевые воздушные ловушки).
Мелкие участки повышения воздушности при исследовании на выдохе могут наблюдаться и у совершенно здоровых людей без каких-либо заболеваний в этой области.
Саблевидная трахея или трахея по типу сабельных ножен – рентгенологический синдром бронхиальной обструкции, когда трахея сдавливается увеличенными в объеме легкими с двух сторон сагиттальной плоскости и приобретает своеобразную форму. В прямой проекции или во фронтальной она имеет небольшие размеры, узкая. В боковой проекции сагиттальной плоскости достаточно широкие размеры.
Экспираторный коллапс бронхов тоже может быть проявлением бронхиальной обструкции и создавать очень интересную клиническую картину, не совсем характерную для обычной клинической картины обструктивной болезни легких.
Мы это хорошо видим при КТ на выдохе. Бронхи, сегментарные и субсегментарные, хорошо видимые при исследовании на вдохе, оказываются спавшимися и практически неразличимыми на фоне легочной ткани при исследовании на выдохе. Это замедляет выход воздуха из легочной ткани и создает соответствующую клиническую симптоматику.
Эмфизема как одно из важнейших проявлений обструктивной болезни легких и хронической обструктивной болезни легких. Стандартное, традиционное, существующее уже много лет, определение. Патологическое необратимое увеличение воздухосодержащих пространств легкого в результате разрушения легочной ткани при отсутствии воспалительных изменений.
Принципиально важно в этом определении, что важно для лучевой диагностики, для томографических исследований, для оценки данных рентгеновских исследований. Эмфизема – это необратимое патологическое состояние, которое сопровождается выраженными морфологическими изменениями в легочной ткани. Это увеличение количества воздуха в легочной ткани, связанное с разрушением легочной ткани.
Этим принципиально эмфизема отличается от множества других функциональных нарушений, которые могут возникать в легочной ткани. Функциональных изменений в результате гипервентиляции, увеличения объема легочной ткани, при которых никаких нарушений структуры легочной ткани не возникает.
Задача рентгенологического исследования и КТ заключается именно в том, чтобы попытаться выявить эти морфологические признаки, определить их локализацию, степень выраженности. На этом основании определить или предложить какой-то характер возможных лечебных мероприятий.
Виды эмфиземы всем хорошо знакомы. Она различается по характеру изменений в легочной ткани. Локализоваться она может в верхних и нижних долях, иметь диффузное распределение.
С точки зрения морфологических изменений на хорошо известных схемах патологии мелких дыхательных путей и легочной ткани хорошо видно, почему нормальные дыхательные пути и прилежащие к ним воздухосодержащие пространства, расширяясь, формируют панацинарную, центриацинарную и дистальную ацинарную эмфизему.
Эти изменения, если мы говорим о рентгенографических исследованиях, выявить не так просто. При рентгенологическом исследовании мы должны определить морфологические изменения в легочной ткани. Не функциональные, связанные с повышением количества воздуха, остающегося в легочной ткани, а именно морфологические.
В разграничении двух этих патологических состояний обычная рентгенография не очень точно имеет. Мы можем обнаружить прямые рентгенологические признаки эмфиземы. Это локальное обеднение легочного рисунка (васкулярные зоны). Это нарушение архитектоники легочного рисунка (оттеснение, раздвигание, смещение сосудов, какие-то отдельные участки за счет формирования отдельных полостей).
Прямая визуализация стенок булл, которые мы можем обнаружить на рентгеновских снимках. Это будет прямым показанием для утверждения наличия эмфиземы как патологического состояния.
Это один из примеров того, что далеко не всегда просто сориентироваться в характере изменения легочной ткани и надежно и точно утверждать, что здесь действительно есть эмфизема. Признаки эмфиземы, увеличения объема легких у этой пациентки выражены совсем не так, как у прошлых пациентов.
Тем не менее, если посмотреть на снимок в боковой проекции на верхнюю часть легочного поля, то обращает на себя внимание не совсем обычный легочный рисунок – нечто подобное полостям, которые формируются в этой части легкого.
Если вернуться к КТ, то в левом легком практически вся верхняя доля замещена большим количеством воздушных полостей с тонкими стенками. Между ними находится компримированная сдавленная легочная ткань. Эта картина и есть причина патологических изменений, которые есть на рентгеновском снимке.
Выявление таких васкулярных зон или участков, лишенных легочного рисунка, или самих стенок воздушных полостей, которые иногда мы можем увидеть у таких пациентов, помогает нам правильно оценить характер патологических изменений.
Но когда мы видим такую картину, когда практически все правое легкое замещено огромными воздушными полостями, сохранившаяся легочная ткань смещена в сторону средостения, а большую часть правого легкого и всю верхнюю долю левого легкого занимают огромные воздушные полости, в этом случае заключение рентгенолога о наличии эмфиземы является корректным, строгим и совершенно объективным.
К чему нужно относиться критически. Когда мы не видим подобного рода прямых признаков эмфиземы, то говорить о наличии эмфиземы только на основании деформации легочного рисунка или каких-то аскеологических особенностей легочного рисунка (особенно при флюорографических исследованиях) – это элемент гипердиагностики или рентгенологического штампа. Его вряд ли разумно использовать в протоколах, в описаниях рентгенологических исследований.
Типы эмфиземы, которые мы можем увидеть при КТ – центриацинарная, панацинарная и дистально ацинарная эмфизема.
Так они выглядят при КТ. В чем преимущество этой технологии. В том, что мы можем найти прямые морфологические признаки этого состояния в тех ситуациях, когда это практически невозможно при обычном рентгенологическом исследовании.
Особенно это касается небольших центрилобулярных или центриацинарных изменений, когда в легочной ткани формируются небольшие воздухосодержащие полости, граничащие с легочной тканью. Их можно увидеть только при КТ, если речь идет о прижизненном исследовании легких. В сравнении с морфологическими исследованиями (неразборчиво, 17:42) здесь очень велика.
Центрилобулярная эмфизема – это обычное патологическое состояние, которое возникает у значительной части людей, злоупотребляющих курением, у большинства пациентов, страдающих хронической обструктивной болезнью легких, которую мы наблюдаем практически у всех пациентов в 3-ей и 4-ой стадии этого заболевания.
Оно характеризуется преобладанием изменений в верхних долях легких, иногда в 6-х бронхолегочных сегментах, и формированием в легочной ткани относительно небольших воздушных полостей, стенками которой может являться либо сама легочная ткань, либо междольковые перегородки.
Эта преимущественная локализация в верхних долях легкого без выраженной субплевральной локализации, является типичной картиной для такого рода пациентов. Она уверенно выявляется при КТ. Хотя совершенно неочевидна при обычных рентгеновских исследованиях.
Врожденная патология, особенно, если речь идет о молодых людях. Особенно в тех случаях, когда у этих молодых людей нет очевидной клинической симптоматики для обструктивной болезни легких, и нет причин для ее развития.
В этом случае выполнение томографического исследования и обнаружение подобной компьютерно-томографической картины, когда мы видим преобладание этих изменений (повышение воздушности, разрушение легочной ткани, формирование внутрилегочных полостей преимущественно в нижних отделах легких), наводит на мысль о возможном характере эмфиземы у этих пациентов и заставляет выполнить необходимый объем дополнительных исследований.
Самое знакомое патологическое состояние – это парасептальная или буллезная эмфизема. Воздушные полости локализуются вдоль висцеральной плевры, особенно вдоль медиастинальной плевры, реберной плевры. Этот вид эмфиземы является и нередко служит причиной для формирования спонтанного пневмоторакса. Именно в этом клиническое значение такого типа эмфиземы.
Для пациентов со спонтанным пневмотораксом выполнение КТ после расправления легочной ткани является принципиально важным, чтобы можно было определить дальнейшую тактику, ход лечения пациента.
Буллезная эмфизема – состояние, которое можно практически всегда увидеть при обычном рентгеновском исследовании. Оно характеризуется очевидными изменениями при КТ. Здесь компьютерно-томографические исследования выполняются не столько для диагностики этого состояния, а в большинстве случаев тем пациентам, которым планируется выполнение операции по уменьшению объема легких, чтобы оценить точную локализацию булл и возможный вид хирургического вмешательства для пациента.
Такие буллы могут приводить к сдавлению, компрессии легочной ткани. Это хорошо видно по состоянию нижней доли правого легкого у этого пациента. Как следствие, удаление хирургической резекции этих булл приводит к расправлению легочной ткани. Во многих случаях улучшает качество жизни такого пациента.
КТ, в отличие от обычного рентгеновского исследования, которое направлено в большей степени на выявление функциональных изменений, признаков бронхиальной обструкции, является очень точным, достоверным инструментом определения фенотипов хронической обструктивной болезни легких и вообще изменений в легочной ткани, которые возникают у больных с любым обструктивным заболеванием легких.
Клиническая картина у этих пациентов может существенно различаться. Морфологические изменения в легочной ткани у них тоже могут быть совершенно разными. В зависимости от того, преобладают ли у этого пациента изменения в бронхиальном дереве (в средних, в мелких бронхах) или в легочной ткани в виде развития эмфиземы и различных видов воздушных полостей этой локализации.
Решение анатомических вопросов, разграничение типов обструктивной болезни легких, КТ имеют принципиально важное значение в дифференциальной диагностике.
В качестве заключения, краткого обзора того, что мы видим на рентгеновских снимках, на КТ у больных с бронхиальной обструкцией, еще раз повторю. У большинства больных наличие эмфиземы и бронхиальной обструкции можно уверенно предположить по данным обычной обзорной рентгенографии.
На сегодняшний день это является первоначальной методикой, исследованием, предназначенным для таких пациентов.
Для чего нужна высокоразрешающая КТ. Имеется ли в виду обычное пошаговое исследование или многосрезовая КТ. Она позволяет выявить эмфизему, уточнить характер изменения в легочной ткани, тип эмфиземы, дать ей количественную характеристику.
К этому добавим, что многослойная КТ сегодня – это очень точный мощный инструмент для оценки вообще бронхиального дерева. Не только у этой категории пациентов, но и у пациентов с другими патологическими процессами в легочной ткани (бронхоэктазы, бронхиолиты).
Об этом Ирина Александровна будет в подробностях говорить. На этом я закончу.