Трепетание сердца при нормальном пульсе и давлении что это такое у женщин
Трепетание предсердий
Трепетание предсердий – тахиаритмия с правильным частым (до 200—400 в 1 мин.) ритмом предсердий. Трепетание предсердий проявляется пароксизмами сердцебиения длительностью от нескольких секунд до нескольких суток, артериальной гипотензией, головокружением, потерей сознания. Для выявления трепетания предсердий проводится клиническое обследование, ЭКГ в 12 отведениях, холтеровское мониторирование, чреспищеводная электрокардиография, ритмография, УЗИ сердца, ЭФИ. Для лечения трепетания предсердий используется медикаментозная терапия, радиочастотная абляция и предсердная ЭКС.
Общие сведения
Трепетание предсердий – суправентрикулярная тахикардия, характеризующаяся чрезмерно частым, но регулярным предсердным ритмом. Наряду с мерцанием (фибрилляцией) предсердий (частой, но нерегулярной, беспорядочной деятельностью предсердий), трепетание относится к разновидностям мерцательной аритмии. Мерцание и трепетание предсердий тесно связаны между собой и могут чередоваться, взаимно сменяя друг друга. В кардиологии трепетание предсердий встречается значительно реже, чем мерцание (0,09% против 2-4% в общей популяции) и обычно протекает в виде пароксизмов. Трепетание предсердий чаще развивается у мужчин старше 60 лет.
Причины трепетания предсердий
В большинстве случаев трепетание предсердий возникает на фоне органических заболеваний сердца. Причинами данного вида аритмии могут служить ревматические пороки сердца, ИБС (атеросклеротический кардиосклероз, острый инфаркт миокарда), кардиомиопатии, миокардиодистрофии, миокардит, перикардит, гипертоническая болезнь, СССУ, WPW–синдром. Трепетание предсердий может осложнять течение раннего послеоперационного периода после кардиохирургических вмешательств по поводу врожденных пороков сердца, аортокоронарного шунтирования.
Трепетание предсердий встречается и у больных с ХОБЛ, эмфиземой легких, тромбоэмболией легочной артерии. При легочном сердце трепетанием предсердий иногда сопровождается терминальная стадия сердечной недостаточности. Факторами риска трепетания предсердий, не связанными с патологией сердца, могут выступать сахарный диабет, тиреотоксикоз, синдром сонных апноэ, алкогольная, лекарственная и др. интоксикации, гипокалиемия.
Если предсердная тахиаритмия развивается у практически здорового человека без видимых причин, говорят об идиопатическом трепетании предсердий. Не исключается роль генетической предрасположенности к возникновению мерцания и трепетания предсердий.
Патогенез трепетания предсердий
Поскольку АВ-узел не в состоянии пропускать импульсы такой частоты, в желудочек, как правило, проводится лишь половина предсердных импульсов (блок 2:1), поэтому желудочки сокращаются с частотой около 150 уд. в минуту. Значительно реже блоки возникают в соотношении 3:1, 4:1 либо 5:1. Если коэффициент проведения изменяется, желудочковый ритм становится нерегулярным, что сопровождается скачкообразным увеличением или уменьшением ЧСС. Крайне опасным соотношением предсердно-желудочкового проведения является коэффициент 1:1, проявляющийся резким увеличением ЧСС до 250—300 уд. в мин., снижением сердечного выброса и потерей сознания.
Классификация трепетания предсердий
Выделяют типичный (классический) и атипичный варианты трепетания предсердий. При классическом варианте трепетания предсердий циркуляция волны возбуждения происходит в правом предсердии по типичному кругу; при этом развивается частота трепетаний 240-340 в мин. Типичное трепетание предсердий является истмусзависимым, т. е. поддается купированию и восстановлению синусового ритма с помощью криоабляции, радиочастотной абляции, чреспищеводной электрокардиостимуляции в области каво-трикуспидального перешейка (истмуса) как наиболее уязвимого звена петли macro-re-entry.
Атипичное (истмуснезависимое) трепетание предсердий характеризуется циркуляцией волны возбуждения в левом или правом предсердии, но не по типичному кругу, что сопровождается появлением волн с частотой трепетаний 340–440 в минуту. С учетом места формирования круга macro-re-entry различают правопредсердные (множественноцикловое и верхнепетлевое) и левопредсердные истмуснезависимые трепетания предсердий. Атипичное трепетание предсердий невозможно купировать посредством ЧПЭКС ввиду отсутствия зоны медленного проведения.
С точки зрения клинического течения различают впервые развившееся трепетание предсердий, пароксизмальную, персистирующую и постоянную форму. Пароксизмальная форма длится менее 7 дней и купируется самостоятельно. Персистирующая форма трепетания предсердий имеет продолжительность более 7 дней, при этом самостоятельное восстановление синусового ритма невозможно. О постоянной форме трепетания предсердий говорят в том случае, если медикаментозная или электрическая терапия не принесла желаемого эффекта или не проводилась.
Патогенетическое значение трепетания предсердий определяется ЧСС, от которой зависит выраженность клинической симптоматики. Тахисистолия приводит к диастолической, а затем и систолической сократительной дисфункции миокарда левого желудочка и развитию хронической сердечной недостаточности. При трепетании предсердий имеет место снижение коронарного кровотока, которое может достигать 60%.
Симптомы трепетания предсердий
Клиника впервые развившегося или пароксизмального трепетания предсердий характеризуется внезапными приступами сердцебиения, которые сопровождаются общей слабостью, снижением физической выносливости, дискомфортом и давлением в грудной клетке, стенокардией, одышкой, артериальной гипотензией, головокружением. Частота пароксизмов трепетания предсердий варьирует от одного в год до нескольких в день. Приступы могут возникать под влиянием физической нагрузки, жаркой погоды, эмоционального стресса, обильного питья, употребления алкоголя и расстройства кишечника. При высокой частоте пульса нередко возникают пресинкопальные или синкопальные состояния.
Даже бессимптомное течение трепетания предсердий сопровождается высоким риском развития осложнений: желудочковых тахиаритмий, фибрилляции желудочков, системных тромбоэмболий (инсульта, инфаркта почки, ТЭЛА, острой окклюзии мезентериальных сосудов, окклюзии сосудов конечностей), сердечной недостаточности, остановки сердца.
Диагностика трепетания предсердий
Клиническое обследование больного с трепетанием предсердий выявляет учащенный, но ритмичный пульс. Однако при коэффициенте проведения 4:1 пульс может составлять 75-85 уд. в мин., а при постоянном изменении коэффициента ритм сердца становится неправильным. Патогномоничным признаком трепетания предсердий служит ритмичная и частая пульсация шейных вен, соответствующая ритму предсердий и превышающая артериальный пульс в 2 и более раза.
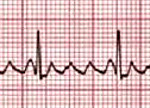
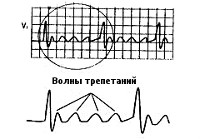
Регистрация ЭКГ в 12 отведениях обнаруживает частые (до 200-450 в мин.) регулярные, предсердные волны F, имеющие пилообразную форму; отсутствие зубцов Р; правильный желудочковый ритм; неизмененные желудочковые комплексы, которым предшествует определенное количество предсердных волн (4:1, 3:1, 2:1 и т. д.). Проба с массажем каротидного синуса усиливает АВ-блокаду, в результате чего предсердные волны становятся более выраженными.
С помощью суточного мониторирования ЭКГ оценивается частота пульса в разное время суток, и фиксируются пароксизмы трепетания предсердий. При проведении УЗИ сердца (трансторакальной ЭхоКГ) исследуются размеры полостей сердца, сократительная функция миокарда, состояние сердечных клапанов. Выполнение чреспищеводной ЭхоКГ позволяет выявить тромбы в предсердиях.
Биохимическое исследование крови назначается для обнаружения причин трепетания предсердий и может включать определение электролитов, гормонов щитовидной железы, ревматологические пробы и т. д. Для уточнения диагноза трепетания предсердий и дифференциальной диагностики с другими видами тахиаритмий может потребоваться проведение электрофизиологического исследования сердца.
Лечение трепетания предсердий
Лечебные мероприятия при трепетании предсердий направлены на купирование пароксизмов, восстановление нормального синусового ритма, предотвращение будущих эпизодов расстройства. Для лекарственной терапии трепетания предсердий применяются бета-блокаторы (например, метопролол и др.), блокираторы кальциевых каналов (верапамил, дилтиазем), препараты калия, сердечные гликозиды, антиаритмические препараты (амиодарон, ибутилид, соталола гидрохлорид). Для снижения тромбоэмболического риска показано проведение антикоагулянтной терапии (гепарин внутривенно, подкожно; варфарин).
Для купирования типичных пароксизмов трепетания предсердий методом выбора является проведение чреспищеводной электрокардиостимуляции. При остром сосудистом коллапсе, стенокардии, ишемии мозга, нарастании сердечной недостаточности показана электрическая кардиоверсия разрядами малой мощности (от 20-25 Дж). Эффективность электроимпульсной терапии повышается на фоне проведения лекарственной антиаритмической терапии.
Рецидивирующая и постоянная формы трепетания предсердий являются показаниями для радиочастотной абляции или криоабляции очага macro-re-entry. Эффективность катетерной абляции при трепетании предсердий превышает 95%, риск развития осложнений составляет менее 1,5%. Больным с СССУ и пароксизмами трепетания предсердий показана РЧА AV-узла и имплантация ЭКС.
Прогноз и профилактиака трепетания предсердий
Трепетание предсердий характеризуется резистентностью к противоаритмическому медикаментозному лечению, стойкостью пароксизмов, склонностью к рецидивированию. Рецидивы трепетания могут переходить в мерцание предсердий. Длительное течение трепетания предсердий предрасполагает к развитию тромбоэмболических осложнений и сердечной недостаточности.
Пациенты с трепетанием предсердий нуждаются в наблюдении кардиолога-аритмолога, консультации кардиохирурга для решения вопроса о целесообразности хирургической деструкции аритмогенного очага. Профилактика трепетания предсердий требует лечения первичных заболеваний, снижения уровня стресса и тревожности, прекращения употребления кофеина, никотина, алкоголя, некоторых лекарственных средств.
Фибрилляция предсердий: причины, симптомы, лечение
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
Фибрилляция предсердий
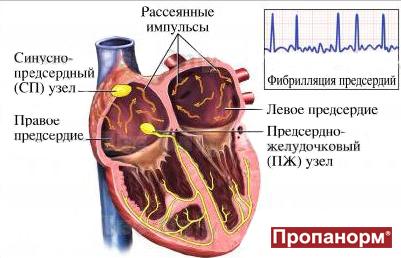
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
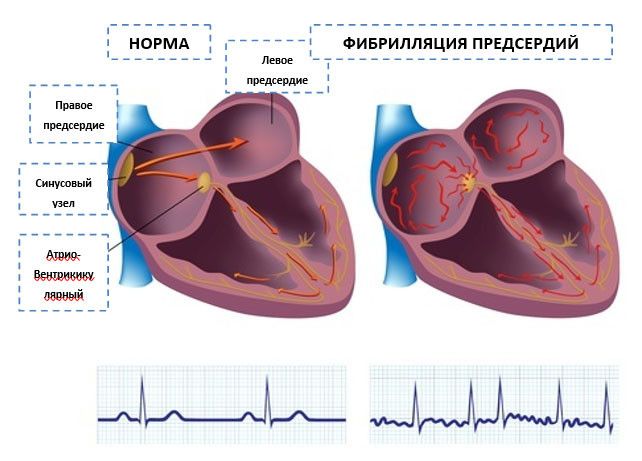
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике (J Am Coll Cardiol 2001;38:1266i-1xx).