сколько дней может держаться температура при панкреатите
Острый и хронический панкреатит: симптомы
Этот тяжелый недуг развивается, когда в поджелудочной железе происходит застой ферментов, которые должны перерабатывать пищу. В результате они способствуют самоперевариванию железы. Начинается воспаление – панкреатит. Причиной может быть:
Панкреатит острый
Чаще возникает при отравлении алкогольными напитками или из–за камня в желчном пузыре. Также некоторые лекарственные препараты оказывают токсическое действие на поджелудочную железу.
4 стадии острого панкреатита
Симптомы острого панкреатита:
Приступ острого панкреатита протекает быстро с интенсивными болями. Помощь должна быть оказана незамедлительно. Иначе этот приступ может спровоцировать образование необратимого процесса в поджелудочной железе (панкреонекроза). Поэтому заболевшего человека нужно экстренно доставить в хирургическое отделение. Необходимо помнить, что подобные боли могут быть и при других заболеваниях (инфаркт миокарда, печеночная колика, аппендицит). Правильно поставить диагноз возможно только в стационаре при помощи лабораторных исследований и современной аппаратуры.
Помощь при острой форме панкреатита:
Хронический панкреатит
Если в период острого панкреатита железа была сильно повреждена, то боль может повторяться. Это уже хроническая стадия. Протоки железы сужаются, возникают кисты. Эта форма панкреатита характеризуется периодическим обострением, что приводит к нарушению нормальной функции поджелудочной железы. Иногда хроническая стадия может быть бессимптомной или «скрываться под маской» другого недуга (холецистита, язвы желудка).
3 стадии развития:
Симптомы хронического панкреатита:
Помощь при хроническом панкреатите:
Главное при лечении панкреатита – исключить причину возникновения приступа.
При любой боли в животе необходима консультация гастроэнтеролога или хирурга. Они назначат специальную диету (для каждого человека индивидуально), желчегонные средства, антибиотики и другие препараты.
Чем раньше начать лечить панкреатит, тем больше шансов на выздоровление. Также профилактика приступов панкреатита (диета, отказ от алкоголя) имеет большое значение в благоприятном исходе этого грозного заболевания.
Панкреатит: симптомы и лечение
Панкреатит – воспалительный процесс в области поджелудочной железы (ПЖ). Может иметь острое и хроническое течение. Острый форма болезни возникает молниеносно и исчезает при своевременном и эффективном лечении. Хронический панкреатит – это длительное воспаление, протекающее с периодическими обострениями.
Заболевание является довольно распространенным.
В России хроническим панкреатитом страдают от 27 до 50 человек на 100 тыс. населения, а острая форма диагностируется примерно у 390 человек из 1 млн.
Воспаление ПЖ диагностируется у людей всех возрастов и полов. Чаще всего обе формы возникают у мужчин. Большая часть пациентов на момент первичной диагностики находятся в возрасте от 30 до 40 лет. Удалось выяснить, что предрасположенность передается по наследству.
Строение и функции поджелудочной железы
Поджелудочная железа представляет собой небольшой орган, весом около 80 г, длиной от 14 до 18 см. Находится в верхней части живота между селезенкой и тонкой кишкой. Располагается не внутри брюшной полости, а далеко сзади, прямо перед позвоночником.
Делится на три основные части: голова, тело и хвост. Большое тело ПЖ проходит через верхнюю часть живота, пересекая позвоночный столб в области второго поясничного позвонка. Хвост поджелудочной железы находится в левой верхней части живота, входя в соседство с селезенкой и левой почкой.
Экзокринная функция ПЖ
Через специальный, продольный проток, вырабатываемые ферменты попадают в тонкий кишечник, где начинают действовать. Поскольку образующиеся ферменты являются достаточно агрессивными веществами, поджелудочная железа обладает эффективными механизмами защиты от самопереваривания: белковые расщепляющие ферменты (пептидазы), такие как трипсин и химотрипсин, образуются в виде неактивных предшественников.
Превращение в «биологически активные ножницы» происходит в тонком кишечнике (с помощью фермента, называемого энтерокиназой). Он отсекает небольшие фрагменты от предшественника трипсина трипсиногена, создавая функциональный трипсин. Это в то же время активатор для других гормонов. Кроме того, поджелудочная железа образует ферменты, расщепляющие крахмал (амилазы), жир (липазы) и нуклеиновую кислоту (нуклеазы).
Все упомянутые ферменты будут оптимально функционировать только в том случае, если в их среде не слишком высокая кислотность (= pH 8). Но поскольку пища поступает из желудка, предварительно переваривающего ее, желудочная кислота должна быть предварительно обезврежена (нейтрализована). Для этого ферменты выпускаются в тонкую кишку с 1-2 л нейтрализующей (богатой бикарбонатом) жидкости. Это и есть экзокринная функция, за которую отвечает наибольшая доля поджелудочной железы.
Под экзокринной функцией понимается выработка ферментов для пищеварительной системы. Вся ткань поджелудочной железы разделена на доли, которые отделены друг от друга с помощью соединительной ткани. Внутри соединительнотканных путей находятся нервные окончания и сосуды, которые снабжают поджелудочную железу кровью.
Эндокринная функция
С другой стороны, гормональная (эндокринная) доля ПЖ невелика. Ее еще называют островной: расположение этих клеток в группах, диффузно разбросанных по всей железе, под микроскопом напоминает островки. Чаще всего около 1 млн островков встречаются в задней части (так называемом хвосте).
Самым важным гормоном является инсулин. Его задача заключается в расщеплении сахара (глюкозы). Функция – снижение уровня сахара в крови. При отсутствии или недостатке этого гормона возникает сахарный диабет.
Клетки, продуцирующие инсулин, называются B-клетками. A-клетки, с другой стороны, производят гормон противоположного действия, глюкагон. Он обеспечивает доставку сахара из запасов печени, если прием пищи был пропущен. Таким образом, в любое время обеспечивается достаточный запас внутренних органов (в частности, мозга). Благодаря этому сложному взаимодействию различных механизмов регуляции все пищеварение и сахарный баланс организма регулируются.
Виды панкреатита
Таблица – Классификация воспалительного процесса в ПЖ
Чрезмерное употребление спиртных напитков
Ярко выраженная клиническая картина.
Неправильный отток желчи на фоне холецистита, холангита и отклонений со стороны сократительной активности желчного пузыря
Имеет длительный период (более 6 месяцев), развивается в результате движения камней, провоцирующих закупорку.
Глистные инвазии, травмирование брюшной полости, интоксикация инфекционного или медицинского генеза
Разрушает и нарушает функции поджелудочной железы.
Нарушение процессов выработки и оттока ферментов поджелудочной железы
Имеет медленно прогрессирующее течение и отличается частыми рецидивами.
Разрастание соединительной ткани, появление кальцинатов и кист между протоками, которые препятствуют оттоку поджелудочного сока
Сопровождается увеличением головки железы. Характеризуется нарушением кишечных функций в 30-40% случаев.
Прием медикаментозных препаратов
Имеет только острую форму заболевания. Не исключен летальный исход.
Другое заболевание желудочно-кишечного тракта (гастрит и пр.)
Проявляется внезапной болью жгучего характера выше пупка, которая имеет опоясывающий характер.
Особенности течения
У 20% пациентов с хроническим панкреатитом и от 10 до 25% случаев с острой формой заболевания очевидной причины развития болезни не обнаружено.
Роль генетики в развитии панкреатита становится все более очевидной. Если есть родственники, которым поставлен данный диагноз, то шансы возрастают – особенно в сочетании с перечисленными ниже факторами риска.
Если признаки присутствуют длительно, или за периодами покоя идут периоды обострения (рецидивы), то речь идет о переходе заболевания в хроническую форму течения. Ремиссия панкреатита – это состояние, для которого характерно отсутствие симптомов болезни на протяжении длительного времени.
Полные ремиссии бывают стойкими (около 6 месяцев или нескольких лет) и нестойкими – обострение и ремиссия сменяют друг друга.
Особенности острой и хронической формы
Воспаления ПЖ характеризуются постоянными или рецидивирующими болями в животе, которые могут сопровождаться функциональной недостаточностью органа.
Таблица – Степени тяжести острой формы воспаления ПЖ
Боль в надчревной области, желтуха, напряжение мышц живота
Наличие в крови ПРФ (+), С-реактивного белка (+).
2-я (ограниченная панкреонекрозная)
Диффузные боли в надчревной области, метеоризм, напряжение мышц живота, кишечная непроходимость, повышение температуры до 38 градусов, тахикардия (от 100 уд/мин)
Нерезко выраженная гипергликемия, азотемия, наличие ПРФ в крови (++), С-реактивного белка (++), снижение концентрации агмакроглобулина.
3-я (диффузная панкреатонекрозная)
Присоединяется шоковое состояние, дыхательная недостаточность, олигурия, желудочно-кишечное кровотечение, тахикардия (140 уд/мин). Ухудшения прогрессируют, несмотря на лечение
Выраженная гипергликемия и гипокальциемия, гипоксия, метаболический ацидоз.
4-я (тотальная панкреатонекрозная)
Жалобы исчезают, нарастает интоксикация организма
Увеличивается ацидоз, уменьшается ферментемия.
Затяжная форма острого панкреатита имеет хронические осложнения. В основу патологического процесса входят остатки воспаления или некроза (секвестр, инфильтрат, флегмона или киста).
Симптомы панкреатита
К счастью, панкреатит – это заболевание, которое генерирует ряд специфических симптомов. Благодаря этому удается установить диагноз после их изучения. Тем не менее, клинические признаки могут варьироваться в зависимости от типа панкреатита и общего состояния здоровья пострадавшего.
Вышеуказанные симптомы способны проявляться как при острой, так и при хронической форме. Хроническая сопровождается непреднамеренной потерей веса. При этом изменяется запах и консистенция каловых масс (они могут оказаться маслянистыми).
Осложнения воспаления ПЖ
При одном типе симптомов боль в верхней части живота продолжается, но варьируется по интенсивности, и возникают такие осложнения, как абсцесс, киста или рак поджелудочной железы. С другой симптоматической картиной, признаки панкреатита приходят и уходят «вспышками» и похожи на те, которые наблюдаются в легких и умеренных случаях острого панкреатита. Например, сильная боль может внезапно развиться, но она длится всего несколько дней.
Независимо от характера клинических признаков, по мере прогрессирования хронического заболевания, клетки, ответственные за выработку пищеварительных ферментов, в конечном счете, разрушаются и боль утихает. Отсутствие пищеварительных ферментов означает, что пища больше не расщепляется должным образом, что называется недостаточностью поджелудочной железы. Это приводит к образованию неприятно пахнущего, жирного, бледного стула, а плохое усвоение пищи приводит к тому, что пациент теряет вес.
В конце концов, клетки ПЖ, ответственные за секрецию инсулина, также разрушаются, и у пациента развивается диабет 1-го типа. Воспаление, наблюдаемое при хроническом панкреатите, также является фактором риска развития рака поджелудочной железы.
Диагностика панкреатита
Как только симптомы, о которых упоминалось ранее, будут приняты во внимание, необходимо проконсультироваться с врачом. Специалист изучит историю болезни пациента, а затем приступить к выполнению некоторых обязательных тестов, которые помогут диагностировать заболевание, вызывающее дискомфорт.
Врач назначит одно исследование или целый комплекс диагностических процедур, что зависит от симптомов и состояния пациента. Чаще всего достаточно проведения анализа крови и стула, а также УЗИ.
Лечение панкреатита
Терапия направлена на уменьшение воспаления этого органа и предотвращение осложнений. Острый панкреатит является самоограниченным заболеванием, т. е. состояние ухудшается внезапно. При этом рекомендуется использовать препараты для облегчения боли в животе, вводить внутривенно сыворотку для контроля гидратации и организовать правильное питание для уменьшения воспаления и предотвращения серьезных осложнений.
Лечение не отличается у мужчин и женщин, и может проводиться с восполнением основных ферментов, уменьшающих диарею и плохое пищеварение. Также врач прописывает обезболивающие средства для устранения дискомфорта. Хронический панкреатит, вызванный аутоиммунным заболеванием или алкоголизмом, как правило, не излечивается.
Лечение острой формы заболевания
Острый панкреатит сопровождается интенсивным воспалением в поджелудочной железе и характеризуется быстрым развитием, поэтому лечение должно быть начато как можно раньше.
Операция подразумевает удаление мертвой ткани или дренирование выделений. Хирургическое вмешательство назначается пациентам с инфицированным некрозом ПЖ и другими осложнениями (абсцессы, кровотечения, перфорация или обструкция внутренних органов). Операция также может быть показана для удаления желчного пузыря в ситуациях, когда есть крупные конкременты.
Терапия при хроническом панкреатите
При хронической форме болезни возникает воспаление поджелудочной железы, которое может привести к образованию рубцов и разрушению ткани поджелудочной железы. Это может привести к частичной или полной дисфункции внутреннего органа.
Обезболивающие необходимы для облегчения боли в животе. Также может потребоваться использование инсулина у пациентов, страдающих диабетом в результате этого заболевания. Кортикостероиды назначаются для уменьшения воспаления у людей с аутоиммунными нарушениями.
Операция обычно проводится, когда необходимо удалить закупорки или сужение протоков ПЖ или удалить поврежденную ткань, ухудшающую воспаление. Хирургическое вмешательство направлено на снятие давления или обструкции протока поджелудочной железы или удаление поврежденной или инфицированной части органа. Если состояние пациента не улучшается, то показано удаление всей поджелудочной железы с последующей аутотрансплантацией островков.
Оказание первой помощи
Обязательно нужно обратиться к врачу. Специалист назначит лечение для устранения признаков интоксикации организма и повышения уровня ферментов до оптимальных показателей. Также будут назначены антибактериальные препараты и проведена восстановительная терапия.
Профилактика панкреатита
Неотложные состояния. Острый панкреатит
Как поставить диагноз? Какие осложнения несут угрозу для жизни пациента? Можно ли остановить рост заболеваемости? Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы.
Как поставить диагноз?
Какие осложнения несут угрозу для жизни пациента?
Можно ли остановить рост заболеваемости?
Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы. Специфическая терапия практически отсутствует; проявления чрезвычайно разнообразны и поставить диагноз трудно даже с помощью лабораторных тестов. Ему сопутствует целый ряд осложнений, угрожающих жизни, а клиническое течение и исход непредсказуемы.
В основу данной статьи легли новые рекомендации Британского гастроэнтерологического общества, касающиеся ведения больных острым панкреатитом. Больным, незнакомым с симптомами и возможными серьезными последствиями этого заболевания, полезно обратиться к буклету, выпущенному группой поддержки больных панкреатитом [1].
На Международном симпозиуме, проходившем в Атланте в 1972 году [2], предложено такое определение острого панкреатита: «острое воспаление поджелудочной железы, обыкновенно с острым началом, выраженным болевым синдромом, напряжением мышц живота, рвотой, и последующим вовлечением в процесс различных органов и систем». Объективно заболевание подтверждается «повышенным содержанием панкреатических ферментов в крови или моче». Более точной является классификация осложнений, на которой строится сравнительный анализ и научные исследования (табл. 1).
Таблица 1. Клиническая классификация, предложенная Международным симпозиумом в Атланте [1]
Различные диагностические критерии делают недостоверными показатели заболеваемости. Однако установлено, что частота его в молодом возрасте среди городского населения существенно коррелирует со злоупотреблением алкоголя, а у пожилых сельских жителей — с желчнокаменной болезнью.
По статистике в Великобритании ежегодно острым панкреатитом заболевают 200 из миллиона человек, около 1500 умирают. В среднем врач общей практики сталкивается с вновь заболевшим один раз в три-четыре года. За последние полвека заболеваемость росла синхронно с увеличением потребления алкоголя. В это время госпитальная смертность оставалась в пределах 10%, общая достигала 20%, учитывая случаи посмертной диагностики.
Большинство приступов ограничивается поражением только поджелудочной железы, тогда как в остальных развиваются осложнения, угрожающие жизни или приводящие к смертельному исходу. Обычно это рано развивающаяся органная недостаточность, сопровождающаяся поражением поджелудочной железы в виде некроза, абсцесса или формирования псевдокисты (табл. 1). По последним сообщениям из Йоркшира и западной Шотландии, из 730 случаев острого панкреатита 73% пациентов полностью поправились после легкого приступа, 18% выжили, несмотря на осложнения, и 9% погибли.
Внезапная острейшая боль, иррадиирующая в спину, тошнота или рвота — вот типичное начало приступа. Нередко ему предшествует прием пищи или алкоголя
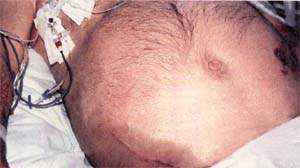 |
| Рисунок 1. Распространение воспалительного экссудата по заднебрюшинной клетчатке вызывает кровоподтеки на боках и в околопупочной области Нарушение пигментации обусловлены разрушением гемоглобина; эти пятна изчезают за несколько дней |
или недавний подобный приступ. При обследовании выявляется бледность, похолодание конечностей, тахикардия, гипотензия, указывающие на гиповолемию.
Иногда присутствует умеренная лихорадка, желтушность кожи и слизистых; абдоминальные симптомы варьируют от легкого напряжения мышц в эпигастрии до генерализованных симптомов раздражения брюшины, развивающегося также и при перфорации внутренних органов. В некоторых случаях обнаруживаются признаки шока и метаболических нарушений при отсутствии объективных абдоминальных симптомов.
Кровоподтеки (рис. 1) патогномоничны только в том случае, если захватывают и пупочную область (как при прерывании эктопической беременности) и боковые стенки живота (как при разрыве аневризмы аорты). Подобный признак указывает на тяжесть приступа, и вероятность смертельного исхода увеличивается в четыре раза.
Диагностически значимым является и четырех-шестикратное увеличение содержания в крови амилазы. Определение амилазы в моче с помощью тест-полоски используется как метод быстрого скрининга. Возможные ошибочные диагнозы, при которых требуется скорее срочная лапаратомия, чем консервативное лечение, приведены в табл. 2.
Таблица 2. Возможные ошибки при определении гиперамилаземии
По данным йоркширской/шотландской статистики, большинство приступов в мире провоцируется желчнокаменной болезнью и алкоголем — 41% и 25% соответственно. Но причина многих из них так и остается неизвестной, хотя и предложено множество этиологических сочетаний (табл. 3) [3].
Начиная с тиазидов в 1959 году предложено более тысячи лекарственных препаратов, способных провоцировать приступ, но в каждом конкретном случае для доказательства лекарственной этиологии необходимо исключить множество других причин, что практически весьма трудно.
Повышенный риск нарушения функции почек и желудочно-кишечных кровотечений исключает применение нестероидных противовоспалительных препаратов.
Стандартный набор больничных исследований включает общий клинический и биохимический анализ крови, определение газов крови и общий анализ мочи. В первые сутки течение заболевания непредсказуемо, и пациент требует постоянного наблюдения и ухода, предпочтительно в специализированном отделении.
К системным осложнениям относятся: дыхательная недостаточность (развивается в 20% приступов), почечная недостаточность (5%), сердечно-сосудистый коллапс, такой же, как при септическом шоке (5% пациентов).
Срочную ретроградную холангиопанкреатографию и эндоскопическую папиллотомию рекомендуется проводить при тяжелых приступах. Хотя данные о результатах таких процедур различны, их эффективность подтверждают британские исследования [5]. При тяжелых приступах повышается интенсивность катаболических процессов, и при продолжительном голодании (более трех-четырех дней) возникает необходимость в парентеральном питании наряду с дополнительным энтеральным введением пищи для сохранения барьерной функции слизистой оболочки кишечника. Диеты придерживаются до тех пор, пока у пациента не восстанавливается переносимость жидкостей и не ослабевают боль и мышечная защита.
Абсцесс поджелудочной железы проявляется симптомами общей интоксикации у 2 — 3% пациентов, обычно через несколько недель после приступа. Инкапсулированный жидкий гной либо аспирируется, либо удаляется через чрезкожный дренаж. Острая псевдокиста осложняет 2 — 3% приступов, содержит панкреатический сок, отграниченный зрелой фиброзной или грануляционной тканью в отличие от эпителия истинных кист.
Псевдокисты развиваются вследствие повреждения панкреатического протока. Диагноз ставится при обычном рентгенологическом исследовании, но иногда кисты определяются даже пальпаторно. Лучшие методы для их исследования — компьютерная томография и магнитно-резонансная томография. Ультразвуковой метод применяется для контроля за их развитием.
При разрывах может возникать панкреатический асцит, эрозии в сосуды приводят к развитию воспалительных псевдоаневризм или серьезных кровотечений. Увеличение абсцесса вызывает боль, билиарную или пилорическую обструкцию.
Таблица 3. Этиологические факторы, точно установленные и возможные
В йоркширском/глазговском исследовании 90% смертей были связаны с системной органной недостаточностью, что частично перекрывается 50% смертей, вызванных накоплением жидкости в поджелудочной железе. Интенсивное лечение ранних осложнений, казалось, должно было бы увеличить выживаемость, но из-за поздних, с трудом поддающихся лечению осложнений общая смертность остается на прежнем уровне. Ей также способствуют истощенные биологические резервы организма и отягощенный преморбидный фон.
За жизнь тысяч пациентов приходится бороться, и выжившие, как правило, выздоравливают полностью. Молодым пациентам, возвращающимся к трудовой деятельности, рекомендуется проводить более интенсивное лечение.
Потеря веса длится около месяца после окончания приступа. В это время у многих пациентов подавленное состояние, и их важно убеждать в том, что оно нормализуется. Стимуляция поджелудочной железы сводится к минимуму посредством диеты, бедной жирами и с высоким содержанием крахмалистых веществ. Короткий курс панкреатина способствует восстанавлению веса, эндо- и экзокринной функций. Вне зависимости от этиологии заболевания необходимо воздерживаться от алкоголя в течение трех месяцев. При подозрении на наличие алкоголизма необходимо тщательно собрать не только анамнез жизни пациента, но и семейный анамнез.
Профилактика предполагает установление и устранение причины развития приступа. Национальная программа борьбы с алкоголизмом в Скандинавии позволила остановить рост заболеваемости, но в остальном профилактика является, по существу, вторичной. Уровень трансаминаз, превышающий 60 МЕ/л, дает возможность подозревать наличие желчных камней; если они не обнаруживаются при ультразвуковом исследовании, то РХПГ способна выявить их или установить иную, поддающуюся коррекции причину.
 |
| Рисунок 2. Во всем мире большая часть панкреатитов вызывается камнями желчного пузыря или алкоголем |
Несмотря на диету с низким содержанием жира, распространенным остается рецидивирующий панкреатит, обусловленный камнями в желчном пузыре. Наилучшие результаты в данном случае дает холецистэктомия, но при условии хорошей подготовленности пациента и нормализации функции печени.
К холецистэктомии прибегают и в случае повторных идиопатических приступов, если, по данным РХПГ, желчь содержит кристаллы холестерола. Определять содержание алкоголя в крови бессмысленно, поскольку приступ может развиться через несколько дней после приема алкоголя. Совет воздерживаться от приема спиртных напитков, как правило, игнорируется.
Гиперкальциемия и гиперлипопротеидемия, обнаруженные после выздоровления, требуют специальной коррекции. Несмотря на все прилагаемые усилия по установлению этиологии, около четверти приступов остаются идиопатическими.
Многочисленные, в основном британские исследования так и не выявили какого-либо роста выживаемости. Причина тому — отсутствие возможности четкой демонстрации «отрицательных» результатов в контрольных группах (ошибка II типа).
Пациенты, находящиеся в тяжелом состоянии, нуждаются в постоянном уходе со стороны опытного персонала, состоящего из различных специалистов. При отсутствии такой возможности пациента с тяжелым приступом необходимо перевести в специализированный центр. Опыт показывает, что увеличение процента выживаемости происходит в том случае, если туда поступают еще не умирающие пациенты.
1. Neoptolemos J. P. What’s wrong with my pancreas? Produced by the Pancreatitis Supporters Network. (Information leaflet available from Duphar Laboratories, Southampton).
2. Braganza J. M, ed. The Pathogenesis of Pancreatitis. Manchester: Manchester University Press, 1991.
3. Bradley E. L. A clinically based classification for acute pancreatitis. Arch. Surg, 1993; 128:586-90.
4. Kingsnorth A. N. Role of cytokines and their inhibitors in acute pancreatitis. Gut 1997; 40:1-4.
5. Neoptolemus J. P., Carr-Locke D. L, London N. J., Bailey I. A., James D. F., Ossard D. P. Controlled trial of urgent endoscopic cholangio-pancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet ii:979-983.
6. Larvin M., Chalmers A. G., McMahon M. J. Dynamic contrast enchanced computed tomography: a precise technique for identifying and localising pancreatic necrosis. Br. Med. J., 1990; 300:1425-1428.
7. Saiffudin A., Ward J., Rigway L., Chalmers A. G. Comparison of MR and CT scanning un severe acute pancreatitis: initial experiences. Clin. Radiol, 1993;48:111-16.
8. Larvin M., Chalmers A. G., Robinson P. J., Mc Mahon M. J. Debridement and closed cavity irrigation for the treatment of pancreatic necrosis. Br. J. Surg, 1989; 76:465-471.





