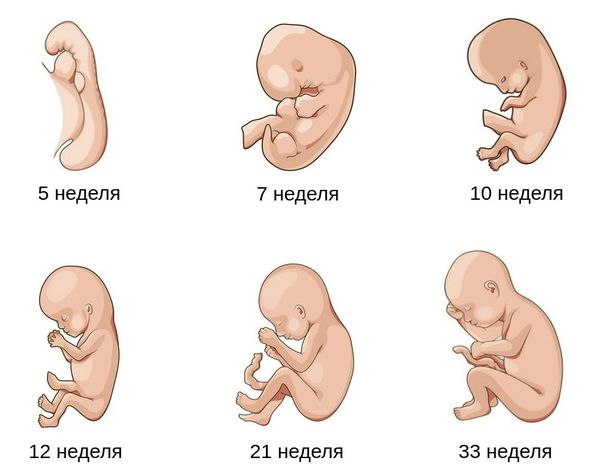
Что значит риск гнойно септических осложнений при беременности
Университет
Наиболее распространенная форма гнойно-воспалительных заболеваний в послеродовом периоде — послеродовый эндометрит (ПЭ).
После самопроизвольных родов частота его составляет 2—5%, после кесарева сечения — 10—20% (по данным некоторых авторов, 50%). Патология требует лечения в стационаре, направленного на ликвидацию септического очага в организме родильницы и профилактику дальнейшей манифестации пуэрперальной инфекции.
Комплексная система мер профилактики гнойно-септических осложнений нужна на амбулаторном (с момента планирования беременности) и стационарном этапах.
I. Этап оказания амбулаторной помощи
1) До гестации — прегравидарная подготовка женщин из группы риска;
2) во время гестации:
• в сроке до 12 недель беременности комплексное обследование для выявления нарушений с учетом общеклинических, иммунологических, бактериологических, затем коррекция патологии;
• с 16–18 недель — профилактика и лечение истмико-цервикальной недостаточности, гестоза, анемии и других осложнений беременности;
• раннее выявление бактериальных и прочих инфекций различной локализации, обследование на заболевания, передающиеся половым путем, лечение под бактериологическим контролем;
• своевременное обнаружение нарушения формирования психологического компонента гестационной доминанты с последующей психологической коррекцией риска.
II. Этап стационарной акушерской помощи
Общие профилактические мероприятия:
1) до родов — патогенетическая и обоснованная терапия патологии;
2) во время родов (операции) — соблюдение лечебно-охранительного режима, правил асептики и антисептики:
• профилактика кровотечений в последовом и раннем послеродовом периоде; тщательное ушивание разрывов шейки матки, влагалища и промежности с использованием синтетического рассасывающегося шовного материала;
• при абдоминальном родоразрешении — разрез на матке в нижнем сегменте по Дерфлеру; ушивание разреза на матке непрерывным или отдельными швами с использованием синтетических рассасывающихся шовных нитей;
• обработка полости матки антисептиком;
3) после родов (операции):
• соблюдение принципа цикличности заполнения палат, измерение температуры тела дважды в сутки;
• проведение адекватной инфузионной терапии в 1-е и 2-е сутки после операции и патологических родов; восполнение объема кровопотери;
• внимательное ведение родильниц после оперативного родоразрешения, профилактика субинволюции матки (активизация лактации, регуляция функции мочевого пузыря и кишечника, раннее вставание, ЛФК, ФТЛ); стимуляция кишечника на 2-й день после операции; предупреждение тромбоэмболических осложнений;
• профилактика раневой инфекции (обработка послеоперационного шва антисептиком — 1% йодонат, 5% раствор перманганата калия), с 2-х суток — фототерапия на область послеоперационного шва; антибактериальная терапия;
• своевременная немедикаментозная коррекция психовегетативных расстройств.
Индивидуальные меры профилактики:
1) до родов — выявление и лечение генитальной и экстрагенитальной патологии, санация очагов хронической инфекции, неспецифическая стимуляция факторов иммунной защиты;
2) во время родов (операции) — беременным из группы низкого риска рекомендуется однократное интраоперационное введение цефалоспоринов I–II поколения (цефазолин в/в 2 г), из групп среднего и высокого риска после рождения (извлечения) плода и пережатия пуповины следует назначать цефалоспорины III–IV поколения (цефуроксим в/в 1,5 г) в сочетании с метронидазолом;
3) в послеродовом периоде — родильницам среднего риска развития гнойно-септических осложнений проводится антибиотикопрофилактика интраоперационно и повторяется через 6 и 12 часов после родов (операции), т. е. в трехдозовом режиме.
Антибиотики родильницам с высокой степенью инфекционного риска назначают интраоперационно и с 1-х суток после родов (операции) в курсовой дозе. Поскольку эти лексредства поступают в грудное молоко, кормящим мамам противопоказаны антибиотики группы тетрациклина, рифампицина, левомицетина и др.
На основании научных исследований разработан и предложен метод комплексной профилактики эндометрита в послеродовом периоде с использованием магнитотерапии и гипербарической оксигенации. Последняя желательна с 1-х суток послеродового периода.
Пациентка А., 22 года. Поступила в родильное отделение в первом периоде первых срочных родов. До этого 3 года наблюдалась по поводу хронического пиелонефрита. Во время беременности: ОРВИ в 20 недель и кольпит в 21–22 недели.
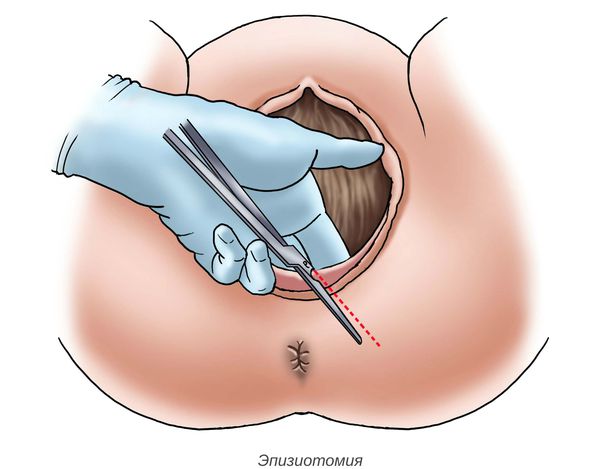
Роды осложнились разрывом шейки матки 1-й степени слева, угрожающим разрывом промежности; проведена эпизиотомия.
Родильницу отнесли к группе высокого риска по развитию гнойно-воспалительных осложнений в послеродовом периоде. Чтобы предотвратить их, назначили ГБО на 2-е сутки после родов.
Поместив пациентку в барокамеру, в течение 5 минут постепенно повышали давление чистого кислорода до 1,5 ата и поддерживали его рабочим 20 минут на первом (пробном) сеансе и 30 минут во время последующих. Потом на протяжении 5 минут медленно снижали давление до исходного. На 3-и и 4-е сутки послеродового периода назначали 4 сеанса ГБО, 2 раза в день по 40 минут.
У женщины неосложненное течение послеродового периода. На 5-е сутки после родов в удовлетворительном состоянии выписана домой.
Прогнозирование и своевременное проведение комплексных лечебно-профилактических мероприятий женщинам из групп риска способствует благоприятному течению послеродового периода и снижению частоты инфекции.
Медицинский вестник, 1 марта 2016
Что такое антенатальная гибель плода? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кондратенко Юлии Николаевны, гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
Опосредованные причины антенатальной гибели плода :
Инфекция может быть вирусной (цитомегаловирусы, вирусы простого герпеса, краснухи, Коксаки, ВИЧ), бактериальной (хламидии, микоплазмы, уреаплазмы, стрептококки группы В, энтеробактерии, кишечная палочка) и грибковой (кандидоз).
Симптомы антенатальной гибели плода
В течение первых трёх дней гибели малыша пациентка может обратить внимание на изменения своего состояния:
Если с момента гибели плода в утробе матери прошло несколько недель, могут присоединяться признаки воспалительной реакции:
Патогенез антенатальной гибели плода
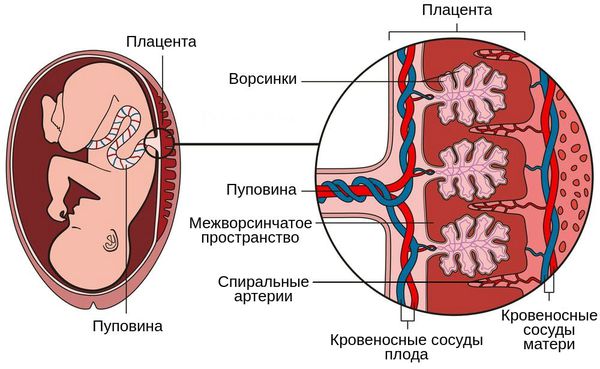
Суть патогенеза заключается в нарушении функции плаценты, развитии хронической плацентарной недостаточности, нарушении кровоснабжения плода, его росте и развитии. Поражаются внутренние органы плода — развивается внутриутробная пневмония, менингит и др. В какой-то момент происходит нарушение нормального функционирования плаценты, развивается острая плацентарная недостаточность и плод погибает.
Профессором И. В. Бариновой в 2015 году были представлены два типа плодовых потерь при внутриутробной гипоксии. Каждому из них характерно своеобразное сочетание патогенетических факторов, связанных с матерью, плацентой и плодом.
Патогенез второго типа обусловлен нарушением циркуляции в плодовой части плаценты, незрелостью ворсин относительно срока беременности, а также васкулопатией сосудов плода и тромбозом ворсин.
Классификация и стадии развития антенатальной гибели плода
Пока не существует общепринятой классификации внутриутробной гибели плода. Однако изучение причин перинатальной смертности привело к появлению двух понятий:
Осложнения антенатальной гибели плода
При своевременном обращении к доктору антенатальная гибель плода не приводит к осложнениям. Если же пациентка обратилась за медицинской помощью спустя больше двух недель после смерти ребёнка, то у неё с большой вероятностью могут развиваться такие осложнения, как:
Чтобы избежать их, необходимо тщательно наблюдать за состоянием пациентки и выполнять профилактические мероприятия:
Диагностика антенатальной гибели плода
После того как женщина обращается к врачу с жалобами на недомогание и отсутствие шевеления плода, врач направляет пациентку на диагностическое обследование. Оно позволяет поставить точный диагноз.
Постановка диагноза внутриутробной гибели плода включает следующие этапы обследования:
Анализы для диагностики внутриутробной гибели плода на позднем сроке беременности не так важны. Отсутствия шевелений плода в течение нескольких дней и сердцебиения по данным УЗИ достаточно для правильной постановки диагноза.
Лечение антенатальной гибели плода
При подтверждённом диагнозе антенатальной гибели плода показана экстренная госпитализация и принятие решения о методе и сроке родоразрешения. Чем меньше интервал между установленным диагнозом и родоразрешением, тем меньше риск возникновения осложнений во время и после родов.
Выбор метода определяется индивидуально, на основании клинических данных и особенностей акушерской ситуации. Оптимальным вариантом родоразрешения при антенатальной гибели плода являются роды через родовые пути. Но иногда выполняется кесарево сечение, например при раннем отделении плаценты от стенок матки, обильном или продолжающемся кровотечении из половых путей.
При родоразрешении беременных с антенатальной гибелью плода, осложнившейся септическим состоянием, показано экстренное оперативное вмешательство. Объём операции решается индивидуально, возможна удаление матки с плодом (экстирпация).
После родов важно тщательно наблюдать за состоянием роженицы, провести профилактику послеродового кровотечения и гнойно-септических осложнений. Необходимо обратить внимание на выделения из половых путей (гнойные или кровянистые ), температуру тела, появление озноба, слабости, тянущих болей внизу живота.
Прогноз. Профилактика
Потеря беременности является показанием к проведению медицинской, психологической и социальной реабилитации пациенток. Необходим полный комплекс диагностических исследований для выяснения причины гибели плода. Выбор алгоритма обследования базируется на данных анамнеза, особенностях течения беременности и результатах патологоанатомического исследования плода и последа.
При неустановленной причине гибели плода в анамнезе необходимо учитывать данный факт при выработке тактики родоразрешения последующих беременностей.
Профилактика антенатальной гибели плода предполагает:
Что значит риск гнойно септических осложнений при беременности
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Гнойно-септические осложнения в акушерстве и гинекологии: особенности течения на современном этапе. Тактика ведения
Журнал: Российский вестник акушера-гинеколога. 2013;13(4): 82-85
Краснопольский В. И., Буянова С. Н., Щукина Н. А. Гнойно-септические осложнения в акушерстве и гинекологии: особенности течения на современном этапе. Тактика ведения. Российский вестник акушера-гинеколога. 2013;13(4):82-85.
Krasnopol’skiĭ V I, Buianova S N, Shchukina N A. Pyoseptic complications in obstetrics and gynecology: the specific features of their course at the present stage. Management tactics. Russian Bulletin of Obstetrician-Gynecologist. 2013;13(4):82-85.
Московский областной НИИ акушерства и гинекологии
В статье обобщен многолетний опыт Московского областного НИИ акушерства и гинекологии, касающийся особенностей течения гнойно-септических осложнений в акушерстве и гинекологии в настоящее время, а также тактики ведения как акушерских, так и гинекологических больных. Обращено внимание на значительные изменения в последние десятилетия характера и роли микробного фактора в развитии воспалительных заболеваний органов малого таза, изменение клинического их течения, высокую инфицированность девушек возбудителями заболеваний, передаваемых половым путем, неуклонный рост акушерских и гинекологических послеоперационных инфекционно-воспалительных осложнений, несоответствие тяжести заболевания и лабораторных показателей, присоединение системных нарушений. Подчеркнуто значение консервативно-хирургического, направленного на сохранение репродуктивной функции, метода лечения акушерских и гинекологических больных.
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
В начале нового тысячелетия, как это ни парадоксально, инфекционные болезни составляют важнейшую проблему медицины. Воспалительные заболевания органов малого таза (ВЗОМТ) занимают лидирующее положение в структуре гинекологической заболеваемости, являются наиболее частой причиной госпитализации женщин репродуктивного возраста и причиняют главные медицинские, социальные и экономические проблемы не только в России, где пациентки с воспалительными заболеваниями женских половых органов составляют 60-65% амбулаторных и 30% стационарных больных, но и во всем мире [2, 5, 6]. Последствия ВЗОМТ разрушительны для репродуктивного здоровья женщин: это синдром хронической тазовой боли, невынашивание, внематочная беременность, бесплодие. Эпидемия внематочной беременности и трубно-перитонеального бесплодия (в числе прочих причин) привела к тому, что число случаев бесплодных браков в России превысило 15%, что, по данным ВОЗ, считается критическим уровнем воспроизводства населения [4]. Особенную опасность не только для здоровья, но и жизни женщин представляют гнойно-септические заболевания в акушерстве и гинекологии, при этом « …по своим социально-демографическим последствиям неблагоприятный или инвалидизирующий исход акушерского и гинекологического сепсиса гораздо более значим, чем исход сепсиса другой этиологии» (Я.П. Сольский, 1990). За последние десятилетия значительно изменилось клиническое течение гнойных ВЗОМТ, все реже встречаются классические симптомы (боли, гипертермия, лейкоцитоз и пр.) и формы воспалительных заболеваний, описанные в руководствах. К примеру, в настоящее время практически не встречается перитонит после кесарева сечения, а доминируют «вялопротекающие» осложнения, приводящие к формированию несостоятельного шва (рубца) на матке.
Особенностями течения гнойных ВЗОМТ в современных условиях являются следующие:
1. Изменение характера микробного фактора, снижение его роли на последующих этапах воспалительного процесса при возрастании роли системных нарушений. Воспалительный процесс теряет специфичность и поддерживается вторичной, преимущественно условно-патогенной флорой (эпидермальный, сапрофитный стафилококк) в ассоциации с атипичными возбудителями (хламидии, микоплазмы, вирусы генитального герпеса, цитомегаловирусы) или патогенными штаммами с множественной устойчивостью к антибиотикам.
5. Преобладание инфильтративных и некротических форм воспаления, описанных еще К.П. Улезко-Строгановой (1939) как септические, в отсутствие сопряженных с тяжестью заболевания клинических и лабораторных признаков инфекции.
7. Присоединение системных нарушений:
а) тяжелых гемостазиологических нарушений с наличием тромбоза вен матки и магистральных сосудов малого таза у 35,7% больных;
Таким образом, течение гнойного процесса (особенно длительное) приводит к выраженным функциональным и морфологическим нарушениям (метаболическим, иммунным, аутоиммунным, гемостазиологическим, гормональным), повреждению рецепторного аппарата и тканей матки.
Тактика ведения
Поскольку гнойное воспаление всегда сопровождается необратимыми морфологическими изменениями, понятно, что тактика ведения таких больных должна быть только активной, консервативно-хирургической с обязательным хирургическим компонентом и последующим полноценным этапом реабилитации для восстановления естественной фертильности или подготовки к вспомогательным репродуктивным технологиям. Это относится как к гинекологическим, так и акушерским больным.
Перинатальные исходы при преждевременном разрыве плодных оболочек
Рассмотрены этиология и перинатальные и постнатальные исходы при преждевременном разрыве плодных оболочек (ПРПО), акушерская тактика ведения недоношенной беременности, осложненной ПРПО, показания к досрочному прерыванию недоношенной беременности, осложнен
Etiology, and ante-natal and post-natal outcomes in premature breaking of waters (PBW) were considered, as well as obstetrical practice of managing incomplete pregnancy complicated with PBW, and indications for premature abortion of incomplete pregnancy complicated with PBW.
Преждевременным называется разрыв околоплодных оболочек до начала родовой деятельности независимо от срока беременности, клинически проявляющийся излитием околоплодных вод. Популяционная частота преждевременного разрыва плодных оболочек (ПРПО) составляет около 12% [1, 6], однако в структуре причин преждевременных родов эта патология достигает 35–60% [2].
Этиология
Данные эпидемиологических исследований свидетельствуют о многообразии этиологических факторов ПРПО. Выявлена взаимосвязь ПРПО с высоким паритетом, а также преждевременными родами, привычным невынашиванием и ПРПО в анамнезе [5]. Причиной разрыва оболочек могут быть приобретенные или врожденные формы дефицита коллагена (синдром Элерса–Данлоса), дисбаланс микроэлементов, в том числе дефицит меди, являющейся кофактором матриксных металлопротеиназ (ММП) и их ингибиторов, влияющих на свойства компонентов соединительнотканного матрикса плодных оболочек. Одним из факторов, способствующих повреждению плодных оболочек, является оксидантный стресс, связанный с продукцией реактивных кислородных радикалов нейтрофилами и макрофагами при их вовлечении в процесс микробной элиминации, которые вызывают локальную дегенерацию коллагена, истончение и разрыв оболочек путем активизации ММП, а хлорноватистая кислота непосредственно разрушает коллаген I типа, являющийся структурной основой плодных оболочек [11, 19].
Подтверждена роль отслойки плаценты как в индукции преждевременных родов, так и ПРПО, связанная с выбросом большого количества простагландинов, высокой утеротонической активностью тромбина [27] и наличием питательной среды для роста бактериальной микрофлоры.
На протяжении последних лет утвердилось обоснованное мнение о том, что ведущей причиной ПРПО является восходящее инфицирование околоплодных оболочек и микробная инвазия амниотической полости, частота которой в течение первых суток после ПРПО составляет от 37,9% до 58,5% [12]. Подтверждают восходящий путь передачи инфекции многочисленные исследования, указывающие на идентичность штаммов микроорганизмов, выделенных у плодов и в мочеполовых путях беременных [7, 12, 21]. Среди инфекционных агентов, которые служат непосредственной причиной восходящего воспалительного процесса, преобладают Еscherichia сoli, Staphilococcus aureus, Streptococcus faecalis, Streptococcus группы B, Bacteroides fragilis, Corinobacter, Campylobacter, Clebsiella pneumoniae [7]. Ряд авторов подчеркивают роль анаэробных бактерий в этиологии восходящего инфицирования, в частности Fusobacterium [22]. К часто встречающимся представителям микробных ассоциаций относятся Ureaplasma urealiticum, Mycoplasma hominis и Gardnerella vaginalis. Однако широкое распространение урогенитальных микоплазм, стертая клиническая картина и трудности диагностики затрудняют определение роли этих микроорганизмов в этиологии и патогенезе преждевременных родов и ПРПО [3]. Риск ПРПО значительно возрастает при наличии истмико-цервикальной недостаточности и пролапса плодного пузыря в связи с нарушением барьерной функции цервикального канала, а также укорочении шейки матки менее 2,5 см [14].
Степень повреждения околоплодных оболочек связана с видом патогена и его способностью активизировать ММП. Тесная взаимосвязь увеличения концентрации большинства ММП (ММП-1, 7, 8 и 9) и снижения тканевого специфического ингибитора металлопротеиназ (ТИММП-1) в околоплодных водах с внутриамниальной бактериальной инвазией и отслойкой плаценты не подвергается сомнению [11, 19]. Механизм бактериального действия на плодные оболочки опосредован, с одной стороны, стимулирующим влиянием микробных протеиназ и эндотоксинов на экспрессию ММП и выработку провоспалительных цитокинов (ИЛ-2, ИЛ-6, ИЛ-12, фактора некроза опухоли) с последующей локальной деградацией коллагена оболочек, а с другой стороны, повышением бактериальными фосфолипазами синтеза простагландинов с развитием гипертонуса миометрия и увеличения внутриматочного давления [19].
Таким образом, ведущую роль в этиологии и патогенезе ПРПО при недоношенной беременности играют факторы, стимулирующие апоптоз, разрушение фосфолипидов и деградацию коллагена соединительнотканного матрикса околоплодных оболочек, преимущественно связанные с действием инфекции.
Перинатальные и постнатальные исходы
Более 30% пери- и неонатальной заболеваемости и смертности при преждевременных родах связаны с беременностью, осложненной ПРПО [1, 3]. В структуре заболеваемости и смертности основное место занимают синдром дыхательных расстройств (СДР) (до 54%), внутриутробная инфекция и гипоксическое поражение головного мозга, в виде перивентрикулярной лейкомаляции (ПВЛ) головного мозга (до 30,2%) и внутрижелудочковых кровоизлияний (ВЖК) [1, 3, 31].
Синдром дыхательных расстройств
СДР новорожденных представляет совокупность патологических процессов, формирующихся в пренатальном и раннем неонатальном периодах и проявляющихся нарастанием симптомов дыхательной недостаточности на фоне угнетения жизненно важных функций организма. Основной причиной развития СДР является дефицит сурфактанта или его инактивация. К предрасполагающим факторам следует отнести внутриутробные инфекции (ВУИ) и перинатальную гипоксию. Степень тяжести и частота реализации СДР прогрессивно снижается с увеличением срока беременности и степени зрелости плода и составляет около 65% до 30 недель беременности, 35% — в 31–32 недели, 20% в 33–34 недели, 5% в 35–36 недель и менее 1% — в 37 недель и более [1, 15, 31].
Существует мнение, что интраамниальная инфекция, связанная с длительным безводным промежутком, способствует созреванию легких плода и снижает частоту респираторных нарушений [28]. В эксперименте на овцах показано, что интраамниальное введение эндотоксина E. coli достоверно в большей степени повышает концентрацию липидов и протеинов сурфактанта, при применении бетаметазона, и в 2–3 раза увеличивает воздушный объем легких [15]. Однако клинические исследования не подтвердили предположение о стимулирующем влиянии ПРПО на зрелость легочной ткани, и оно требует дальнейшего изучения [31].
Врожденная инфекция плода
Наиболее значимым фактором риска неблагоприятного пери- и постнатального исхода, усугубляющим течение пневмопатий и патологии центральной нервной системы, является ВУИ. Это понятие объединяет инфекционные процессы (пневмония, сепсис и др.), которые вызывают различные возбудители, проникшие к плоду от инфицированной матери. Для недоношенных детей, находящихся на длительном стационарном лечении, большую опасность представляют и нозокомиальные инфекции. Мертворождаемость и ранняя неонатальная смертность при ВУИ связана со степенью тяжести воспалительного процесса, зависящего от гестационного возраста плода, типа и вирулентности возбудителя, защитных факторов околоплодных вод и неспецифического иммунитета, и составляет по данным литературы 14,9–16,8% и 5,3–27,4% соотвественно [2, 33].
Преобладающей клинической формой неонатальной инфекции при ПРПО, составляющей от 42% до 80%, является пневмония, как правило, связанная с аспирацией инфицированными водами, часто сочетающаяся с признаками язвенно-некротического энтероколита. Прогрессирование очагов первичного воспаления в легких или кишечнике плода обусловливает возможность развития метастатического гнойного менингита, перитонита, а также внутриутробного сепсиса, частота которого при ПРПО до 32 недель колеблется от 3% до 28%. Основными факторами риска неонатального сепсиса являются гестационный срок и развитие хориоамнионита (ХА) [29, 33].
Влияние ВУИ на отдаленный исход не однозначно. Есть данные, указывающие на риск развития детского церебрального паралича, связанного с интраамниальной инфекцией и гестационным возрастом плода [10, 26]. В то же время ряд исследований не подтвердили достоверной связи между ВУИ и нарушением умственного и психомоторного развития детей [17, 22].
Постгипоксические поражения головного мозга
Основные гипоксические повреждения головного мозга недоношенных детей включают ПВЛ и ВЖК.
ПВЛ представляет собой коагуляционный некроз белого вещества, с последующей дегенерацией астроцитов с пролиферацией микроглии, вследствие гипоксемии и ишемии головного мозга. При экстремально низкой и очень низкой массе тела при рождении патологоанатомическая частота ПВЛ варьирует от 25% до 75%, а in vivo — от 5% до 15%. Осложения ПВЛ в виде деструкции афферентных волокон таламокортикальных и кортикокортикальных путей отрицательно влияют на формирование межнейрональных ассоциативных связей, процессы миелинизации белого вещества и могут стать причиной развития когнитивных нарушений [2, 26]. Прогностическим критерием развития ПВЛ и отдаленных неврологических нарушений является значительное повышение концентрации в околоплодных водах и пуповинной крови новорожденных провоспалительных цитокинов, в том числе ИЛ-6, что подтверждает гипотезу о цитокин-опосредованном повреждении мозга и косвенно свидетельствует о роли ВУИ в развитии ПВЛ [13, 26].
ВЖК составляют в структуре перинатальной смертности недоношенных новорожденных от 8,5% до 25% [2, 13]. К основным факторам риска их развития относят острую гипоксию плода и ХА [26]. Частота тяжелых степеней ВЖК снижается с увеличением гестационного возраста и при родоразрешении путем операции кесарева сечения. Некоторые исследования подтверждают роль глюкокортикоидной терапии в уменьшении риска развития ВЖК и ПВЛ [17, 20]. В то же время разработка достоверно эффективных методов профилактики ВЖК до настоящего времени остается в поле внимания научных исследований.
Инфекционные осложнения беременных, рожениц и родильниц при недоношенной беременности, осложненной ПРПО
Пролонгирование недоношенной беременности при ПРПО представляет значительный риск для матери, в первую очередь в связи с присоединением инфекционного процесса и развитием гнойно-септических осложнений (ГСО), в большинстве случаев ХА, послеродового эндомиометрита и, реже, — сепсиса. К факторам риска реализации ГСО следует отнести хирургические внутриматочные вмешательства, хроническую урогенитальную инфекцию, разрыв плодных оболочек на фоне пролабирования плодного пузыря, а также антенатальной гибели плода [1, 5].
Риск гнойно-септических инфекций (ГСИ) матери имеет достоверную связь с длительностью безводного промежутка и сроком гестации. Общая частота реализованного ХА при недоношенной беременности, осложненной ПРПО, составляет 13–74%, а при разрыве оболочек до 28 недель 28,8–33% [4, 7, 13]. Однако, по нашим данным, основанным на анализе течения 912 беременностей, осложненных ПРПО в сроке 22–34 недели, частота ХА до 31 недели беременности и продолжительности латентного периода более 2 суток — времени, необходимого для эффективной экспозиции глюкокортикоидов с целью профилактики СДР, — достоверно не меняется. В то же время при пролонгировании беременности после 31-й недели риск реализации ХА увеличивается. Таким образом, на наш взгляд, оптимальным подходом при ведении беременности, осложненной ПРПО, следует считать максимальное пролонгирование беременности до 31-й недели беременности, а при разрыве оболочек в более поздние сроки — только на период проведения глюкокортикоидной профилактики СДР. В то же время необходимо помнить, что вопрос о возможности длительного пролонгирования беременности при ПРПО должен решаться индивидуально с учетом возможностей акушерской и, в большей степени, неонатальной служб, а также факторов риска ГСИ у беременной.
К прогностическим критериям инфекционных осложнений и ХА относят маловодие и косвенные признаки воспаления плаценты [23]. По нашим данным, при нормальном объеме околоплодных вод с индексом амниотической жидкости более 8 см частота реализации ХА составляет 4,9%. В то же время при снижении индекса амниотической жидкости менее 5 см риск развития ХА возрастает в 2 раза.
Послеродовая заболеваемость родильниц проявляется эндометритом в 3,5–11,1% случаях [4]. Частота развития сепсиса по данным разных авторов достигает 1,7%, а материнская летальность, связанная с ведением недоношенной беременности, осложненной ПРПО, — 0,85% [4, 23].
Клинико-лабораторная диагностика и прогностические критерии хориоамнионита и системной воспалительной реакции
Раннее выявление признаков ХА представляет определенные трудности в связи с изменением реактивности организма во время беременности и склонности к формированию латентных форм воспалительных заболеваний. Типичными симптомами ХА являются лихорадка, тахикардия матери и плода, специфический запах околоплодных вод или патологические выделения из влагалища. К сожалению, гипертермия до 38 °С и выше часто является единственным индикатором развития ХА, а значения традиционных маркеров воспалительного процесса — количества лейкоцитов и сегментоядерных нейтрофилов — при беременности имеют широкую вариабельность, зависимы от медикаментов, в том числе стероидов и антибиотиков и, по данным некоторых исследований, имеют невысокое диагностическое значение [4, 30]. Из рутинных клинико-лабораторных критериев ХА высокую диагностическую ценность имеют гипертермия более 37,5 °С, лейкоцитоз более 17 × 10 9 /л и палочкоядерный сдвиг лейкоцитарной формулы до 10% и более. Развитие указанных симптомов необходимо использовать в качестве показаний для родоразрешения со стороны матери при пролонгировании недоношенной беременности, осложненной ПРПО [2, 4, 6].
Наибольшие трудности представляет ранняя диагностика септических состояний. За последние годы достигнут большой прогресс в изучении и использовании белков плазмы крови, принимающих участие в так называемом острофазном ответе — совокупности системных и местных реакций организма на тканевое повреждение, вызванное различными причинами (травма, инфекция, воспаление, злокачественное новообразование и пр.). В качестве прогностического критерия инфекции при ПРПО широко используется определение концентрации С-реактивного белка (СРБ), повышение которого в сыворотке крови более 800 нг/мл является индикатором интраамниальной инфекции и тесно коррелирует с фуниситом, гистологически и клинически выраженным ХА с чувствительностью 92% и специфичностью 96% [9]. Кроме того, концентрация СРБ в околоплодных водах может косвенно отражать состояние плода, так как он продуцируется гепатоцитами и не проникает через плаценту. В то же время ряд авторов считают СРБ малоспецифичным, а повышение его концентрации возможным при физиологическом течении беременности [30].
Среди биомаркеров сепсиса наиболее высокой диагностической точностью обладает прокальцитонин (ПКТ) — предшественник гормона кальцитонина, вырабатываемый несколькими типами клеток различных органов под влиянием бактериальных эндотоксинов и провоспалительных цитокинов. При системном инфекционном поражении его уровень возрастает в течение 6–12 часов и может служить ранним диагностическим критерием сепсиса и системной воспалительной реакции. Вирусные инфекции, местные инфекции, аллергические состояния, аутоиммунные заболевания и реакции отторжения трансплантата обычно не приводят к повышению концентрации ПКТ, а его высокие уровни свидетельствуют о бактериальной инфекции с системной воспалительной реакции [4, 25]. По нашим данным, средние уровни ПКТ при нормальном течении беременности и реализованном ХА составляют 0,29 и 0,72 нг/мл (p
В. Н. Кузьмин, доктор медицинских наук, професcор
ГБОУ ВО МГМСУ им. А. И. Евдокимова, Москва
Перинатальные исходы при преждевременном разрыве плодных оболочек/ В. Н. Кузьмин
Для цитирования: Лечащий врач № 3/2018; Номера страниц в выпуске: 34-38
Теги: недоношенная беременность, осложнения, акушерская тактика