Что значит недостаточность желтого тела
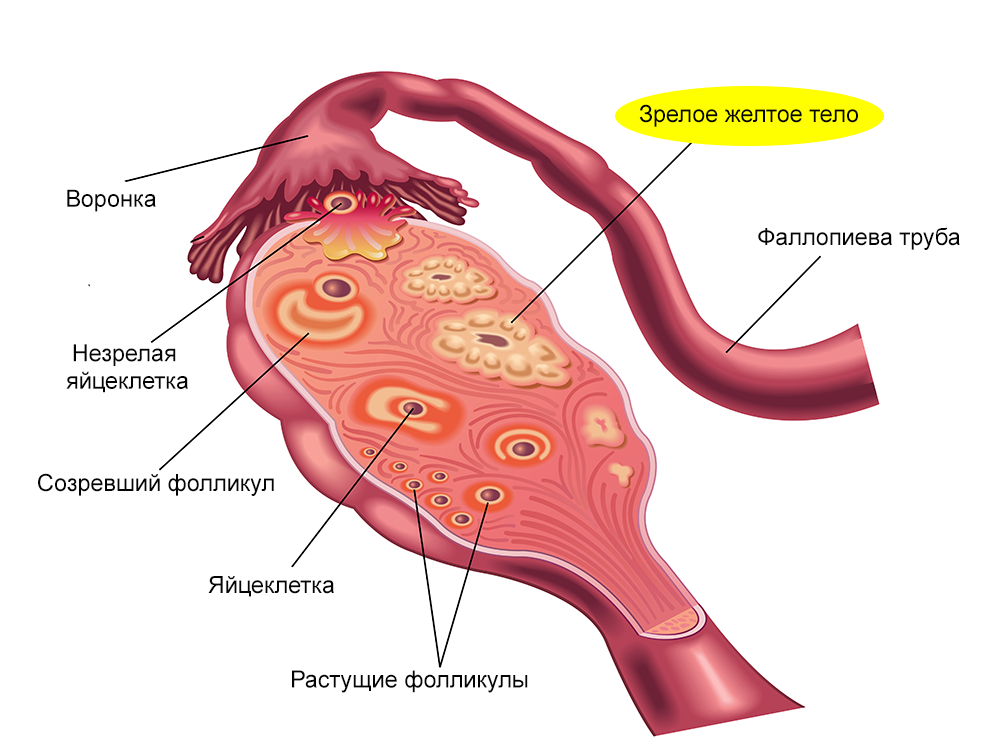
Желтое тело
Статья подготовлена гинекологом-репродуктологом – Степановой Ириной Андреевной. Врачебный стаж более 20 лет.
Что такое желтое тело и как оно образуется
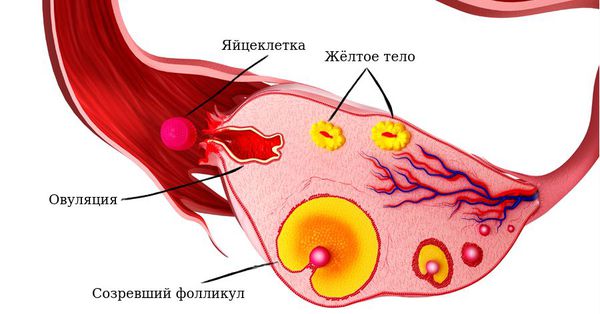
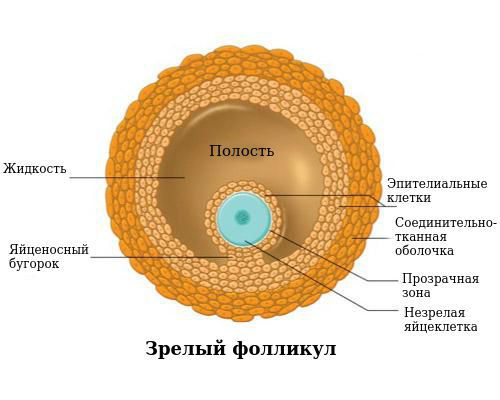
Во время овуляции созревшая яйцеклетка разрывает стенку доминантного фолликула и выходит в брюшную полость. На месте лопнувшего фолликула в яичнике образуется желтое тело — специальная железа, которая получила название из-за цвета своего содержимого. Этим процессом управляет лютеинизирующий гормон, выделяемый клетками гипофиза в головном мозге.
ВАЖНО! Информация из статьи не может быть использована для самодиагностики и самолечения! Назначить необходимые обследования, установить диагноз и составить план лечения может только врач на консультации!
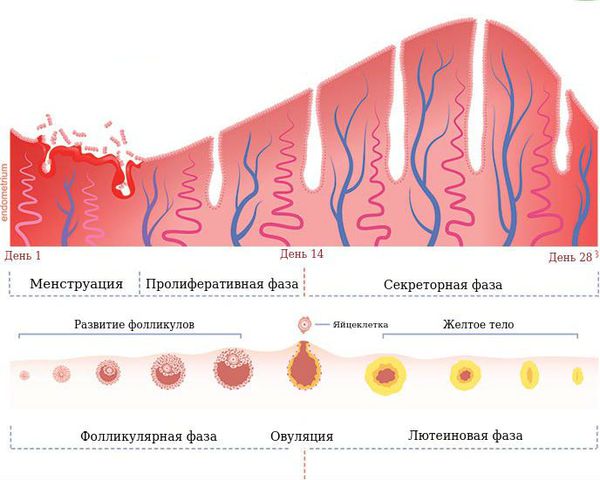
Таким образом, желтое тело образуется и работает во второй фазе менструального цикла.
Функция желтого тела
Желтое тело вырабатывает эстрадиол и прогестерон, необходимые для роста и созревания эндометрия (внутренний функциональный слой полости матки) и возможности имплантации (прикрепления) оплодотворенной яйцеклетки, т.е. наступления и дальнейшего развития беременности.
Если беременность не наступает, желтое тело исчезает, концентрация гормонов снижается и наступает менструация.
Если беременность наступает, желтое тело продолжает вырабатывать гормоны, в большей степени прогестерон, приблизительно до 16 недель. На этом сроке полностью формируется плацента, которая начинает самостоятельно вырабатывать прогестерон и эстрадиол для поддержания беременности.
Недостаточность желтого тела
Если желтое тело вырабатывает недостаточно прогестерона, это называется “недостаточностью желтого тела” или “недостаточностью лютеиновой фазы”. Такая недостаточность может быть причиной нарушений менструального цикла, бесплодия или невынашивания беременности. Для компенсации или восполнения недостаточности врач назначает препараты, содержащие прогестерон и эстрадиол. Дозы, способы и длительность приема определяются врачом индивидуально.

Недостаточность желтого тела яичника
Как выявить недостаточность желтого тела яичника
Причины недостаточности желтого тела

Симптомы
К наиболее характерным симптомам недостаточности желтого тела относят нарушение менструальной функции. Пациентки предъявляют жалобы на увеличение или уменьшение продолжительности цикла с меньшим объемом выделений и выраженной болезненностью. Данные симптомы сохраняются в течение нескольких месяцев или лет, что приводит к развитию бесплодия.
Нарушение репродуктивной функции носит первичный или вторичный характер. У пациенток с недостаточностью желтого тела повышен риск самопроизвольного выкидыша.
При сохранении беременности на фоне патологии часто развивается гипоксия плода, многоводие или маловодие.
Обследование при недостаточности желтого тела

В качестве дополнительных методов диагностики, применяющихся при недостаточности желтого тела, относят:
Лечение
Основным методом лечения является заместительная терапия с применением прогестерона. Препарат может назначаться в таблетках, вагинальных свечах или уколах. Продолжительность приема средств и дозировка зависит от причины патологии, степени выраженности нарушения менструальной функции и ее длительности, а также сопутствующих заболеваний.
Кроме того, необходимо восстановить работу щитовидной железы, почек и печени, снизить массу тела и восстановить физическую активность.
Эхографические особенности лютеиновой фазы менструального цикла
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Недостаточность лютеиновой фазы (НЛФ) менструального цикла является функциональной овариальной патологией, характеризующейся гипофункцией желтого тела, и встречается у 46,6 % женщин с бесплодием и регулярным менструальным циклом [1, 2]. Недостаточный синтез прогестерона ведет к неполноценной секреторной трансформации эндометрия, изменению функции маточных труб, нарушению имплантации оплодотворенной яйцеклетки, что клинически проявляется в виде бесплодия либо спонтанного выкидыша в I триместре беременности [3].
Традиционная диагностика НЛФ включает клинические данные, тесты функциональной диагностики, определение содержания гормонов крови, морфологическое исследование эндометрия [4]. Однако многие методы этой диагностики являются продолжительными, дорогостоящими и небезопасными для больного вследствие инвазивности. Некоторые исследования такие, как базальная термометрия, зависят от пунктуальности и ответственности пациенток, что делает их во многом субъективными 1.
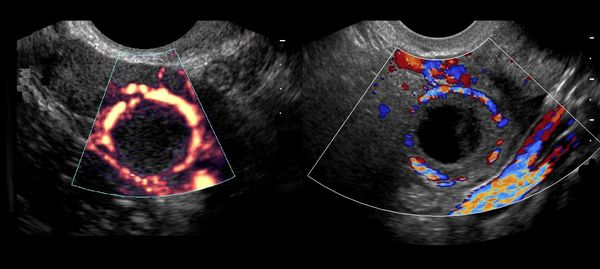
Эхография является доступным, безвредным, информативным методом диагностики, который достоверно отражает морфологические изменения, происходящие в эндометрии и яичниках при НЛФ 5.
В доступной литературе мы не встретили данные, характеризующие количественные и качественные показатели эхографической структуры желтого тела, патогномоничные для НЛФ [9,10], что и послужило основанием для проведения нашего исследования.
Материалы и методы
Обследовано 80 пациенток с клиническим диагнозом НЛФ. Контрольную группу составили 80 здоровых фертильных женщин с регулярным менструальным циклом. Ультразвуковое исследование выполнялось с помощью трансабдоминального конвексного (3,5МГц) и трансвагинального конвексного (5МГц) датчиков.
В ходе ультразвукового обследования матки измерялась толщина эндометрия, оценивалась его структура. При исследовании яичников определялись объемы желтого тела и яичника, вычислялось отношение объема желтого тела к объему яичника, оценивалась структура и эхогенность желтого тела, а также толщина и эхогенность его стенки. Мы проследили за процессом формирования желтого тела с момента овуляции. Оценка количественных показателей проводилась в середину секреторной фазы на 20-24-йдень менструального цикла.
Гипоталамо-гипофизарная дисфункция
Основой репродуктивной системы женщины является взаимосвязанная цепочка нейроэндокринных органов – гипоталамус – гипофиз – яичник, правильное функционирование которой обеспечивает созревание полноценной яйцеклетки, изменение структуры эндометрия, необходимое для нормальной имплантации эмбриона, правильное функционирование эпителия маточных труб для продвижения оплодотворенной яйцеклетки в матку, имплантацию и сохранение ранней беременности.
Наивысшим органом регуляции гипоталамо-гипофизарно-яичниковой системы является центральная нервная система, путем целого комплекса прямых и обратных взаимодействий обеспечивающая стабильную работу системы репродукции.
Гипоталамус (структура головного мозга) является центром регуляции менструального цикла. С помощью рилизинг-гормонов гипоталамус управляет работой нижележащей железы – гипофиза. Гипофиз, в свою очередь, регулирует работу всех желез внутренней секреции – вырабатывает фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), тиреотропный гормон (ТТГ). Под влиянием гормонов гипофиза (ФСГ, ЛГ и пролактина) осуществляются циклические изменения в яичниках: созревание яйцеклетки и овуляция. При большинстве гипоталамо-гипофизарных заболеваний у женщин развивается менструальная дисфункция вплоть до прекращения менструации.
Гипоталамо-гипофизарная недостаточность
Гипоталамо-гипофизарная недостаточность характеризуется снижением уровня гормонов гипоталамуса, приводящим к гипоменструальному и гиперменструальному (реже) синдрому – скудные или обильные со сгустками менструации.
У пациенток с гипоталамо-гипофизарной недостаточностью матка уменьшена в размерах, шейка матки имеет коническую форму, трубы удлиненные, тонкие, извитые, атоничные, влагалище узкое. Такое патологическое состояние называют половым инфантилизмом (недоразвитием). Такие анатомические особенности половых органов играют определенную роль в происхождении бесплодия, но приоритетное значение имеет отсутствие овуляции вследствие снижения уровня фолликулостимулирующего гормона и, как итог, низкого показателя эстрогенов крови.
Лечение эндокринного бесплодия проводится в зависимости от характера и локализации пораженного органа. При гипоталамо-гипофизарной дисфункции в сочетании с половым инфантилизмом только своевременное назначение гормонотерапии приводит к положительным репродуктивным прогнозам. Гормональная терапия обязательно должна проводиться под контролем гинеколога-эндокринолога с обязательной оценкой уровня эстрадиола крови.
Гипоталамо-гипофизарная дисфункция
Причинами дисфункции гипоталамо-гипофизарной системы могут быть физический или психо-эмоциональный стресс, инфекционные заболевания (менингит, энцефалит), заболевания носоглотки (тонзиллит, гайморит), черепно-мозговые травмы, нарушение сна, голодание. В результате нарушается количество и цикличность синтеза половых гормонов. Клинические проявления гипоталамо-гипофизарной дисфункции с расстройствами менструального цикла: недостаточность лютеиновой фазы, ановуляторные циклы (отсутствие овуляции) или аменорея (отсутствие менструации). Отмечается повышенная секреция эстрогенов и высокий уровень пролактина и гонадотропина в крови (гормонов, синтезирующихся в гипоталамусе).
Недостаточное количество ФСГ приводит к отсутствию роста фолликулов, ановуляции и, как следствие, к ановуляторному бесплодию. При ановуляторном бесплодии всегда страдает рост и созревание эндометрия, то есть присоединяется маточный фактор бесплодия. К этой же группе можно отнести женщин с повышенным уровнем выработки яичниками андрогенов (гормонов, отвечающих за мужские половые признаки). Постоянно высокий уровень андрогенов приводит к хроническому подавлению овуляции и может вызвать гирсутизм (повышенное оволосение в нетипичных для женщин местах), угревую сыпь (акне), бесплодие, отсутствие менструаций в течение более чем 6 месяцев. У женщин с гипоталамо-гипофизарной дисфункцией лечение зависит от уровня гормонов в крови.
Гормональное обследование является приоритетным и необходимым условием успешного лечения гипоталамо-гипофизарной дисфункции. При наличии высокого уровня пролактина в крови в сочетании с ановуляцией перед назначением гормональной терапии проводится курс лечения, направленного на снижение выработки пролактина. Если после снижения уровня пролактина восстановления самостоятельной овуляции не произошло, решается вопрос о применении стимуляции функции яичников. На фоне гормональной терапии гиперпролактинемии также проводят стимуляцию овуляции определенными препаратами, что зачастую дает возможность зачать ребенка.
Недостаточность лютеиновой фазы менструального цикла
Одной из причин гипоталамо-гипофизарной дисфункции является недостаточность лютеиновой фазы (НЛФ) менструального цикла. Эта патология возникает при выработке желтым телом недостаточного количества прогестерона, что приводит к неполноценному созреванию структуры эндометрия, необходимому для нормальной имплантации эмбриона, нарушению функционирования эпителия маточных труб для продвижения оплодотворенной яйцеклетки в матку, нарушению процессов имплантации из-за тонкой структуры и морфологического несоответствия эндометрия. Это может привести к эндокринному бесплодию, появлению мажущих кровянистых выделений за 4-5 дней до начала очередной менструации или же к самопроизвольной потере на ранних сроках беременности (6-8 недель).
Гормональным проявлением недостаточности лютеиновой фазы является снижение продукции прогестерона желтым телом, сопровождающееся нормальной или повышенной секрецией эстрадиола. На клеточном уровне недостаточность лютеиновой фазы проявляется усилением клеточных делений (эндометрий, молочная железа, миометрий). Клинически недостаточность лютеиновой фазы проявляется предменструальным синдромом, нарушениями менструального цикла, бесплодием, доброкачественными заболеваниями молочных желез (фиброзно-кистозная мастопатия, фиброаденома молочной железы), патологией эндометрия (полип эндометрия, гиперплазия эндометрия), патологией миометрия (миома матки).
Причинами бесплодия при недостаточности лютеиновой фазы являются недостаточная морфологическая зрелость эндометрия, затрудняющая нормальную имплантацию яйцеклетки, и низкий уровень прогестерона, недостаточный для поддержки беременности малого срока. Недостаточность прогестерона встречается в 25-30 % случаев эндокринного бесплодия. Лечение бесплодия у пациенток с недостаточностью лютеиновой фазы проводится путем назначения препаратов прогестерона во вторую фазу менструального цикла.
Диагностика гипоталамо-гипофизарной дисфункции
Для диагностики нарушений в гипоталамо-гипофизарной-яичниковой системе необходим весь спектр клинико-лабораторных, биохимических и гормональных исследований крови, рентгенологический снимок черепа (области турецкого седла, где находится гипофиз, с целью исключения пролактиномы). Информативным является измерение базальной температуры с построением графика. В период овуляции отмечается увеличение ректальной температуры в среднем на 1°С. При недостаточности лютеиновой фазы отмечается укорочение второй фазы цикла, разница температуры в обе фазы цикла составляет менее 0.6°С. Проводится ультразвуковое исследование роста фолликулов и толщины эндометрия в определенные дни менструального цикла. Проводится биопсия эндометрия за 2–3 дня до начала менструации, позволяющая определить морфологическое созревание эндометрия.
Информативным методом исследования гипофиза является компьютерная томография. Компьютерная томография области турецкого седла позволяет выявить изменения плотности гипофиза, дифференцировать микро- и макроаденомы, «пустое» седло и кисты от нормальной ткани гипофиза.
Для диагностики новообразований гипоталамо-гипофизарной области применяется магнитно-резонансная томография. Магнитно-резонансная томография позволяет различить стебель гипофиза, малейшие изменения структуры гипофиза, отдельные кисты, кистозную опухоль, кровоизлияния, кистозное перерождение гипофиза. Преимущество магнитно-резонансной томографии – в отсутствии рентгеновского облучения, что дает возможность многократно проводить обследование пациентки в динамике.
Что такое киста желтого тела? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дьяченко Дарьи Николаевны, гинеколога со стажем в 8 лет.
Определение болезни. Причины заболевания
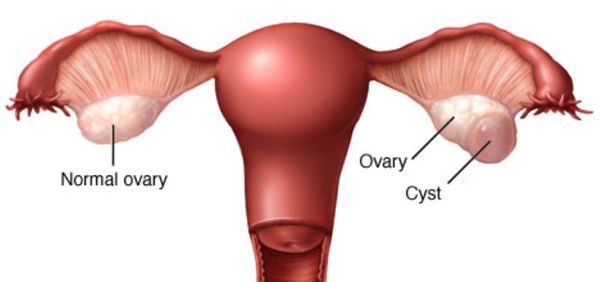
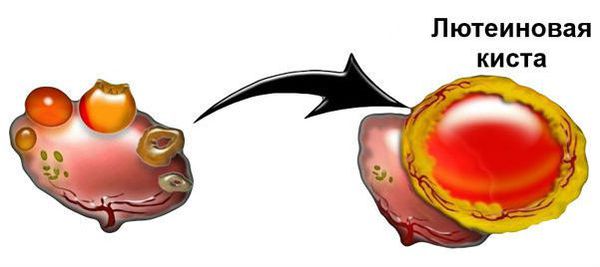
Киста жёлтого тела, или лютеиновая киста, — это новообразование яичника, которое появляется после овуляции в результате неправильного формирования жёлтого тела.
Согласно международной классификации болезней, киста жёлтого тела относится к функциональным новообразованиям доброкачественного характера. Доброкачественные опухоли яичников развиваются на фоне гормональных дисфункций и занимают второе место среди опухолевых образований женской половой системы. Киста жёлтого тела не несёт угрозы для здоровья женщины, но при бесконтрольном течении повышаются риски развития осложнений.
Жёлтое тело — это временная железа внутренней секреции, образующаяся после выхода созревшей яйцеклетки из фолликула. Главная функция этой железы — выработка «гормона беременности» — прогестерона. Образование «жёлтого тела» в яичнике происходит под влиянием лютеинизирующего гормона гипофиза, и под действием определённых факторов на данном этапе может начаться формирование кисты жёлтого тела.
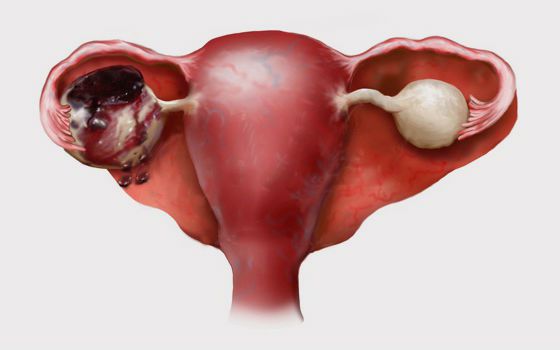
Внутри кисты скапливается жидкость, и киста начинает расти в размерах, достигая от 6 до 8 см в диаметре. При стремительном росте и сильном растяжении стенок новообразования может произойти разрыв сосудов с последующим кровоизлиянием.
Причины развития кисты жёлтого тела
На сегодняшний день медикам не удаётся выявить точную причину патологии.
Привести к развитию заболевания могут различные факторы, такие как стресс, физические и психические нагрузки, гинекологические заболевания и прочие.
Например, на формирование кистозного образования влияют нарушения работы гормональной системы, воспалительные процессы, плохое кровообращение и застой лимфы в органах малого таза.
К другим этиологическим факторам относятся:
На гормональную систему женщины и состояние её репродуктивной системы особое влияние оказывают различные психоэмоциональные нагрузки, частые стрессовые ситуации, с которыми она встречается ежедневно на работе, в транспорте или в магазине. Негативное влияние на работу женской половой системы оказывают недосыпание, нерациональное питание, физическое переутомление.
Симптомы кисты желтого тела
Клинические признаки кисты жёлтого тела проявляются маловыраженными симптомами, на которые женщины редко обращают внимание. В большинстве случаев функциональные кисты в период формирования и развития никак себя не проявляют, а спустя несколько месяцев полностью рассасываются самостоятельно.
Диагностирование лютеиновой кисты во время беременности не несёт опасности для плода и матери. Образовавшееся жёлтое тело предотвращает гормональную недостаточность и самопроизвольный выкидыш. Новообразование формируется в начале беременности и приблизительно к 20-22 неделе начинает своё обратное развитие. К этому времени выработка гормонов и поддержание беременности происходит уже за счёт сформировавшейся плаценты.
Некоторых пациенток (вне беременности и при её наступлении) беспокоят лёгкие боли в нижней части живота и в области таза со стороны поражённого яичника. Отмечаются неприятные ощущения, чувство тяжести и распирания. Новообразование может проявляться в виде нарушения менструального цикла (задержка или продолжительные менструации ярко-красного цвета).
Реже возникают межменструальные кровянистые выделения, расстройства дефекации и учащение процесса мочеиспускания. Иногда женщину беспокоят тошнота и рвота.
Патогенез кисты желтого тела
Новообразование жёлтого тела формируется внутри одного или обоих яичников в виде полости, заполненной жидкостью. Для того, чтобы разобраться с механизмом развития заболевания важно понимать не только строение яичников, но и выполняемые ими функции.
В течение менструального цикла в яичниках происходят изменения, которые разделили на три основных фазы. Основное влияние на регуляцию менструального цикла оказывают фолликулостимулирующий, лютеинизирующий и лютеотропный гормоны. Под их воздействием протекают три фазы:
Жёлтое тело поддерживает наступившую беременность до момента полноценного развития плаценты. При отсутствии оплодотворения продолжительность жизни временной железы составляет 12-14 дней, после чего уровень прогестерона падает, что приводит к регрессии жёлтого тела и развитию менструального кровотечения. Первый день менструации — это первый день формирования новых яйцеклеток, соответственно начало нового менструального цикла. Такой процесс отмечается при нормальном функционировании женских половых органов и отсутствии патологических процессов.
Однако под воздействием внутренних или внешних неблагоприятных факторов повышается выработка эстрогена и прогестерона и обратного развития жёлтого тела не происходит. Вместо этого на месте бывшего фолликула начинает скапливаться геморрагическая (кровь и её сгустки) или серозная жидкость — образуется киста.
Классификация и стадии развития кисты желтого тела
Лютеиновые кисты классифицируют в зависимости от их внутренней структуры. Различают два вида полостных новообразований:
Заболевание развивается в несколько стадий:
Осложнения кисты желтого тела
Несмотря на доброкачественность течения болезни и склонность кисты к самостоятельному рассасыванию, бывают случаи, когда возникают осложнения. Одним из наиболее распространённых считается кровоизлияние внутрь капсулы. Такая патология сопровождается кровотечением и требует оказания скорой помощи. Кровоизлияние сопровождается соответственными клиническими признаками:
При отсутствии лечения состояние достаточно быстро ухудшается, происходит разрыв стенок капсулы новообразования и развивается интраабдоминальное кровотечение (в полость брюшины). Нарушение целостности яичника с обильным кровотечением и болевым синдромом называется апоплексией яичника.
Разрыв ткани яичника сопровождается симптомами:
Причиной разрыва кисты может стать любая физическая нагрузка, падение и травмы тазовой области. Лечение апоплексии проводится исключительно хирургическим путём. Без своевременного оказания медицинской помощи существует угроза не только здоровью женщины, но и её жизни.
При полном перекруте происходит стремительное развитие симптоматической картины:
Диагностика кисты желтого тела
Обнаружить кисту при осмотре у гинеколога без проведения инструментальной диагностики практически невозможно. При больших размерах кисты заподозрить её присутствие можно с помощью бимануального влагалищного исследования. Диагностика проводится с помощью среднего и указательного пальцев, которые врач вводит во влагалище. При кистозном образовании удается определить его плотность и ограничение подвижности.
Дополнительными методами диагностики являются инструментальные тесты:
Лечение кисты желтого тела
После постановки диагноза при отсутствии симптомов и осложнений женщине достаточно посещать гинеколога, который будет следить за её состоянием. Периодически необходимо проводить УЗИ с эффектом Доплера для контроля роста опухоли и её кровоснабжения. Контроль состояния пациентки должен осуществляться на протяжении трёх менструальных циклов, в течение которых, как правило, происходит рассасывание кисты.
При дальнейшем росте образования и присоединении симптоматических признаков назначается лечение. Терапия кисты жёлтого тела включает приём медикаментозных препаратов, физиотерапевтические процедуры, использование народной медицины. В сложных случаях проводится хирургическое вмешательство.
Медикаментозная терапия
Медикаменты назначаются при больших размерах новообразования, обычно терапия включает:
В каждом отдельном случае конкретный препарат назначается индивидуально.
Физиотерапевтическое лечение
Процедуры применяются для снижения воспаления и облегчения состояния женщины, повышают общий и местный иммунитет. При кисте жёлтого тела применяются:
На сегодняшний день эффективность физиотерапевтических методов при лечении кисты жёлтого тела не подтверждена, однако методика способствует снижению симптоматических признаков и улучшению общего состояния пациентки.
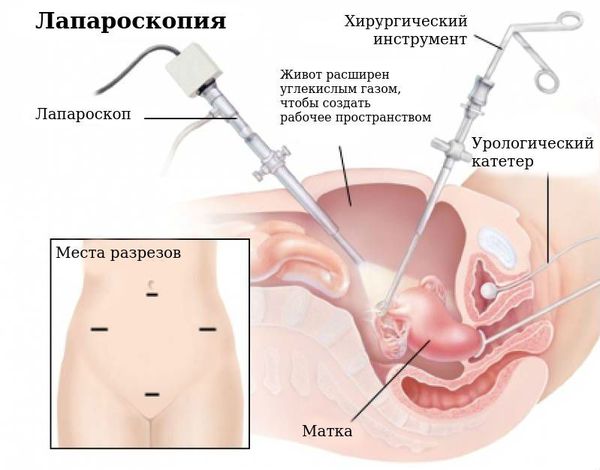
Хирургическое лечение
Операция проводится при отсутствии положительной динамики после проведения медикаментозной терапии. Также показанием к хирургическому вмешательству является осложнённое течение заболевания: перекрут ножки кисты, кровоизлияние, разрыв кисты и яичника.
Прогноз. Профилактика
Благоприятный прогноз отмечается при контроле состояния. Периодическое посещение врача-гинеколога (один раз в четыре недели) и ультразвуковое исследование на протяжении всего периода болезни предупреждает развитие осложнений. При диагностировании кисты во время беременности переживать не стоит: патология не опасна для плода и организма женщины, если ситуация находится под контролем специалиста.
Профилактикой новообразований яичника является своевременное лечение инфекционных и воспалительных процессов органов мочеполовой системы, а также восстановление гормонального дисбаланса.
Меры профилактики заболевания включают: