Тромбоциты понижены у ребенка что это значит у детей
Иммунные тромбоцитопении у новорожденных детей: трудности диагностики и тактика ведения
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Иммунные тромбоцитопении у новорожденных детей:трудности диагностики и тактика ведения
Геморрагические нарушения у новорожденных детей из-за высокого риска тяжелых осложнений и неблагоприятных исходов относят к ургентным состояниям. При этом в неонатологической практике геморрагический синдром по-прежнему остается одним из наиболее сложных для нозологической верификации [1–3].
Долгие годы большинство геморрагических расстройств в неонатальный период связывали с дефицитом витамин К-зависимых факторов свертывания (геморрагическая болезнь новорожденного), ДВС-синдромом, тяжелыми врожденными и постнатальными инфекциями, наследственными коагулопатиями. В дальнейшем результаты исследований (1970–1990 гг.) показали, что причинами неонатального геморрагического синдрома могут быть и другие патологические состояния, в т. ч. и иммуно-опосредованные тромбоцитопении [4].
Ранее нами совместно с сотрудниками лаборатории иммуногематологии Гематологического научного центра РАМН был представлен алгоритм диагностики иммунных тромбоцитопений у новорожденных детей [5, 6]. Однако анализ клинических наблюдений и результаты тестирования врачей, проводимого нами в рамках циклов повышения квалификации, свидетельствуют о том, что практикующие неонатологи и педиатры все еще недостаточно информированы о роли иммунно-опосредованных тромбоцитопений в развитии геморрагического синдрома у новорожденных. Недооценка этиологического значения иммунной тромбоцитопении в генезе неонатальных геморрагических нарушений может стать причиной диагностической ошибки и неадекватного лечения. В качестве примера приводим собственное клиническое наблюдение.
Таким образом, ведущим в клинической картине являлся геморрагический синдром, генез которого необходимо было уточнить. Для этого сразу при поступлении сito! были проведены клинический анализ крови, коагулограмма, исследование электролитов, газов крови и ее кислотно-щелочного состояния (КЩС), рентген органов грудной клетки, а также, учитывая риск внутричерепного кровоизлияния, – нейросонография и осмотр глазного дна. Одновременно был осуществлен забор крови для биохимического анализа, определения уровня С-реактивного белка (СРБ) и прокальцитонина, исследований методами полимеразной цепной реакции (ПЦР) и иммуноферментного анализа (ИФА) для верификации маркеров TORCH-инфекции (исследование проводили в ЦНИИ эпидемиологии Роспотребнадзора). Принимая во внимание тот факт, что результаты ПЦР и ИФА на внутриутробные инфекции будут известны только через 24 ч, одновременно были отобраны образцы крови ребенка, матери и отца для исключения иммунных вариантов тромбоцитопении (исследование проводили в лаборатории иммуногематологии Гематологического научного центра РАМН).
Результаты обследования сito!:
– клинический анализ крови (3-и сут жизни): гемоглобин – 179 г/л, эритроциты – 4,31х1012/л, MCH – 29 пг, MCV – 98 фл, лейкоциты – 14,7х109/л, нейтрофилы – 56%, лимфоциты – 32%, моноциты – 8%, эозинофилы – 3%, базофилы – 1%, тромбоциты – 37х109/л, MРV – 11 фл;
– коагулограмма (3-и сут жизни: АЧТВ – 32 с, ПТИ – 113%, тромбиновое время – 15 с, фибриноген – 3,2 г/л, Хагеман-зависимый фибринолиз – 10 мин, D-димеры – 450;
– нейросонография, рентген органов грудной клетки, глазное дно, электролиты, газы крови и ее КЩС – без особенностей;
– СРБ, прокальцитонин – в пределах нормы.
При заборе капиллярной крови для клинического анализа, газов крови и ее КЩС отмечена пролонгация длительности кровоточивости.
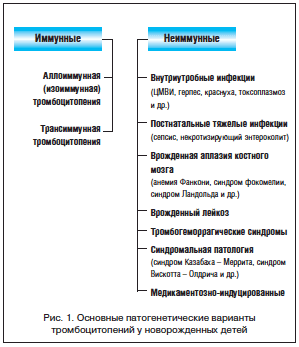
Отсутствие изменений в коагулограмме в динамике (в 1-й и 3-й дни жизни) позволило сделать заключение, что причиной геморрагического синдрома у ребенка является тромбоцитопения без участия нарушений плазменного гемостаза. Тромбоцитопения в периоде новорожденности встречается при целом ряде патологических состояний, поэтому дифференциальный диагноз нередко вызывает затруднения. Определенная практическая помощь при этом может быть получена, если все неонатальные тромбоцитопении разделить на 2 основные патогенетические группы: иммунные и неиммунные (рис. 1).
Причинами неиммунных тромбоцитопений являются внутриутробные и тяжелые постнатальные инфекции, тромбогеморрагические синдромы, врожденный лейкоз, врожденная аплазия костного мозга (анемия Фанкони, синдром фокомелии, синдром Ландольда и др.) и другая синдромальная патология различного генеза (синдром Казабаха – Меррита, синдром Вискотта – Олдрича и др.).
В основе неонатальных иммунных тромбоцитопений лежит передача плоду через плаценту от матери антитромбоцитарных антител. При этом характер антител зависит от патогенеза иммунных изменений в организме матери. Если у матери имеет место аутоиммунная тромбоцитопения или системная красная волчанка, то существует риск трансплацентарного проникновения в организм плода аутоиммунных тромбоцитарных антител. При этом развивается так называемая трансиммунная форма неонатальной тромбоцитопении. В тех же случаях, когда плод наследует от отца тромбоцитарные антигены человека (HPA – Нuman Рlatelet Аntigens), отсутствующие у матери, возможны ее сенсибилизация и последующая передача антител плоду через плаценту с развитием алло-(изо)иммунной неонатальной тромбоцитопении (рис. 1). Значительно реже тромбоцитопении у новорожденных вызываются медикаментами, которые принимает мать (толбутамид, гидралазин, гидантион, азатиоприн, гепарин и др.) или новорожденный (жировые эмульсии для парентерального питания, вальпроаты, гепарин), а также другими причинами.
С учетом сохраняющегося геморрагического синдрома у обсуждаемого ребенка, а также снижения уровня тромбоцитов в динамике было принято решение о необходимости проведения терапии Ig для в/в введения (ИГВВ), не дожидаясь получения результатов иммуногематологических исследований методами ИФА и ПЦР. ИГВВ человека нормальный был назначен из расчета 400 мг/кг на 1 введение, на курс – 5 введений с интервалом 24 ч; курсовая доза – 2 г/кг.
Одновременно с ИГВВ-терапией продолжали проводить дифференциальную диагностику. Анализ данных анамнеза, клинической картины и результатов проведенного обследования уже в 1-е сут пребывания ребенка в Тушинской детской больнице позволил исключить сепсис и некротизирующий энтероколит, тромбогеморрагические синдромы, анемию Фанкони, синдром фокомелии, синдром Казабаха – Меррита, а также побочные действия медикаментов (табл. 1).
Полученные в дальнейшем результаты обследования на TORCH-инфекции свидетельствовали об отсутствии маркеров внутриутробных инфекций. Так, были получены отрицательные результаты ПЦР-анализа (кровь, моча) на вирусы герпеса человека 1, 2, 6-го типов, цитомегаловирус (ЦМВ), вирус краснухи, токсоплазму. Результаты ИФА-анализа свидетельствовали об отсутствии в сыворотке крови ребенка специфических антител к герпес-вирусам, вирусу краснухи, токсоплазме, а также anti-CMV-IgM. Выявленные anti-CMV-IgG были высокоавидными (0,78) и сопоставимыми с материнскими по титру и авидности, что, наряду с отсутствием генома ЦМВ в биологических средах ребенка, позволило исключить у него внутриутробную ЦМВИ. С учетом особенностей обнаруженных в сыворотке крови ребенка антител к ЦМВ (Ig класса G, концентрация и индекс авидности – как у матери) они были расценены как материнские, переданные ребенку трансплацентарно. Таким образом, предположение о внутриутробной ЦМВИ как причине тромбоцитопении не нашло убедительных подтверждений.
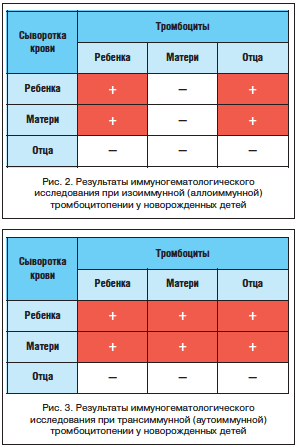
В то же время результаты иммуногематологического исследования наглядно продемонстрировали наличие в сыворотках крови матери и ребенка антител к тромбоцитам ребенка и его отца (рис. 2). Это позволило сделать вывод о том, что причиной геморрагического синдрома в данном случае является аллоиммунная тромбоцитопения, развившаяся в результате изоиммунизации матери HPA плода, который унаследовал их от отца. ИГВВ-терапия была продолжена, что позволило быстро купировать геморрагический синдром и добиться тенденции к восстановлению уровня тромбоцитов (112х109/л – на 7–е сут жизни, после 5-го введения ИГВВ; 141х109/л – к 10–м сут жизни; 148х109/л – к 14-м сут жизни; 164х109/л – к 21-м сут жизни). Катамнестическое наблюдение за ребенком в дальнейшем свидетельствует об отсутствии тромбоцитопении и геморрагического синдрома.
Таким образом, в структуре неонатальных тромбоцитопений особое место занимают иммунные варианты. При этом трансиммунные неонатальные тромбоцитопении наблюдаются в тех случаях, когда у матерей имеет место аутоиммунная тромбоцитопения или системная красная волчанка. В основе патогенеза данной формы неонатальной тромбоцитопении лежит трансплацентарный перенос к плоду материнских аутоиммунных антитромбоцитарных антител класса IgG. По данным разных авторов, у женщин с аутоиммунной тромбоцитопенией риск рождения ребенка с трансиммунной неонатальной тромбоцитопенией достигает 30–75%. При этом тяжелые формы тромбоцитопении отмечаются в 8–15% случаев, а риск внутричерепного кровоизлияния составляет 1,5% [8]. Доказано, что степень снижения уровня тромбоцитов у матери во время беременности не влияет на тяжесть трансиммунной неонатальной тромбоцитопении. К сожалению, до настоящего времени нет единой и общедоступной тактики ведения беременных с аутоиммунной тромбоцитопенией, позволяющей эффективно и безопасно профилактировать развитие трансиммунной неонатальной тромбоцитопении.
Верификация диагноза трансиммунной тромбоцитопении проводится на основании результатов иммуногематологического обследования, в основе которого лежит проведение проб совместимости сыворотки ребенка, матери, отца с тромбоцитами, соответственно, ребенка, матери, отца. Если отмечается взаимодействие сыворотки матери с собственными тромбоцитами, а также с тромбоцитами ребенка и отца и одновременно сыворотка ребенка взаимодействует со своими собственными тромбоцитами, а также с тромбоцитами матери и тромбоцитами отца, то подтверждается трансиммунный вариант (рис. 3). Объясняется это тем, что аутоиммунные антитромбоцитарные антитела матери передаются ребенку через плаценту и еще несколько недель и даже месяцев после рождения будут циркулировать в его кровотоке. Аутоиммунные антитела направлены против общих HPA, присутствующих на тромбоцитах всех людей, и сыворотки крови, в которых они находятся (в данном случае – в материнской и у новорожденного), будут взаимодействовать с тромбоцитами не только матери, ребенка, но и отца. В связи с тем, что в сыворотке крови отца аутоиммунных антитромбоцитарных антител нет, она не взаимодействует ни с собственными тромбоцитами, ни с тромбоцитами ребенка и матери (рис. 3).
Изоиммунная (аллоиммунная) тромбоцитопения встречается с частотой 1 случай на 1 тыс. новорожденных [8]. Патогенез последней во многом сходен с механизмом развития гемолитической анемии новорожденных при резус-конфликте и является результатом проникновения через плаценту к матери тромбоцитов плода. При несовместимости матери и плода по HPA женщина иммунизируется и вырабатывает антитела к антигенам плода, которых нет на ее тромбоцитах, но они унаследованы ребенком от отца. В подавляющем большинстве случаев изосенсибилизация матери происходит к антигену НPА-1а. Образовавшиеся в организме беременной антитела класса IgG к HPA плода в последующем передаются через плаценту и связываются с тромбоцитами плода, что приводит к их повышенному разрушению уже внутриутробно. При этом установлено, что в половине всех случаев внутричерепных геморрагий, обусловленных изоиммунной (аллоиммунной) тромбоцитопенией, кровоизлияния развиваются еще внутриутробно. В целом риск внутричерепных кровоизлияний при данной форме иммунной неонатальной тромбоцитопении, по некоторым данным, достигает 20% [8].
Показано, что развитие изоиммунной (аллоиммунной) тромбоцитопении возможно даже при первой беременности, но наиболее тяжелое течение заболевания отмечается при последующих беременностях от этого же партнера. В связи с этим в случае выявления у новорожденного изоиммунной тромбоцитопении родители должны быть предупреждены о высоком риске рождения детей с тяжелыми формами заболевания. При этом единых подходов к ведению беременных, изоиммунизированных к НPА, нет, но большинство исследователей придерживаются тактики еженедельного введения ИГВВ в дозе 1 г/кг, в некоторых случаях в комбинации с глюкокортикоидами (0,5 мг/кг по преднизолону), начиная с 20-й нед. гестации. Следует отметить, что в ряде клиник достигнуты хорошие результаты при мониторировании уровня тромбоцитов у плодов в пуповинной крови для выявления тех критических случаев тромбоцитопении, когда необходимо внутрипуповинное (под УЗИ-контролем) введение ИГВВ и тромбоцитарного концентрата.
Диагностика изоиммунной (аллоиммунной) тромбоцитопении основана на уточнении анамнеза (указание на предшествующую беременности изоиммунизацию матери из-за неоднократного переливания тромбоцитов и/или рождение детей с изоиммунной тромбоцитопенией), а также результатов иммуно-гематологического обследования. При этом взаимодействие сыворотки крови матери и ребенка с тромбоцитами ребенка и отца при отсутствии взаимодействия их с тромбоцитами матери свидетельствует об изоиммуной (аллоиммунной) тромбоцитопении. Объяснением этому является тот факт, что антитромбоцитарные антитела матери, выработанные на отсутствующий у нее антиген, но имеющийся у ребенка (унаследован от отца), трансплацентарно передаются плоду. Таким образом, сыворотка крови матери и сыворотка крови ребенка содержат эти антитела, мишенью для которых являются тромбоциты ребенка и отца (рис. 2).
Тактика ведения новорожденных детей с иммунными тромбоцитопениями предусматривает необходимость обязательного ежедневного контроля за количеством тромбоцитов в течение раннего неонатального периода. При тяжелой тромбоцитопении обязательны также контроль за неврологическим статусом новорожденного, проведение нейросонографии и осмотр глазного дна в динамике. В тех случаях, когда количество тромбоцитов снижается до 50х109/л и ниже, а геморрагический синдром прогрессирует, показано назначение ИГВВ. Доказано, что терапевтический эффект ИГВВ достигается при курсовой дозе 2 г/кг, которую вводят за 5 ежедневных инфузий (400 мг/кг/введение) или за 2 ежедневных введения (1 г/кг/введение). При отсутствии эффекта от проводимой терапии или при исходно критически низком уровне тромбоцитов показано срочное введение отмытых материнских тромбоцитов [8].
Представленное клиническое наблюдение свидетельствует о том, что при развитии тромбоцитопении у новорожденного ребенка необходимо проводить дифференциальную диагностику с целым рядом патологических состояний. При этом нельзя забывать о том, что в основе неонатальных тромбоцитопений могут лежать иммунные механизмы, а их своевременная верификация позволит избежать диагностических ошибок и неадекватного лечения.
Повышенные и сниженные тромбоциты в крови
Тромбоциты — основа нашей свёртывающей системы. Чем грозит избыток и недостаток «кровяных пластинок»?
Мы продолжаем серию публикаций о лабораторных исследованиях крови. На нашем портале вы можете найти полезные сведения о том, как самостоятельно расшифровать показатели в общем и биохимическом анализах, а также в липидном профиле. В этот раз доктор Федоров отвечает на вопросы об уровне тромбоцитов в крови:
Способность крови свёртываться – одна из основ жизни. Ведь если бы этот механизм не был заложен, любая, самая незначительная рана, становилась смертельно опасной. За свёртывающую систему отвечает целый ряд биохимических соединений, который принято называть факторами, но основу процесса составляют самые маленькие форменные элементы крови – тромбоциты. К сожалению, нарушение в работе этой системы может привести к последствиям, не менее серьезным, чем кровотечение.
Избыток тромбоцитов грозит повышением риска внутрисосудистого тромбообразования, низкие тромбоциты в крови – причина внутренних кровоизлияний.
О чём говорит снижение уровня тромбоцитов в крови?
Нижняя граница нормы содержания тромбоцитов крови составляет 150 тыс/мкл. Причиной снижения PLT (обозначение тромбоцитов в анализе крови) могут оказаться многочисленные, но редко встречающиеся врождённые тромбоцитопении (синдром Фанкони, Вискотта-Олдрича и т. д. ), а также тромбоцитопении приобретённые. Самая частая причина приобретённых – постоянный приём препаратов антиагрегантов, особенно при двухкомпонентной терапии (ацетилсалициловая кислота + клопидогрель), к счастью, число тромбоцитов в этом случае обычно снижено не сильно. Среди других причин низких тромбоцитов в крови – бактериальные и вирусные инфекции, анемии, спленомегалия, застойная сердечная недостаточность и т. д.
Клинические признаки тромбоцитарной недостаточности (кровоточивость дёсен, появление синяков, частые кровоизлияния в склеру и т. д. ) появляется при снижении уровня тромбоцитов ниже 50 тыс/мкл – это тот показатель, когда к врачу-гематологу нужно идти незамедлительно.
О чём говорит повышение уровня тромбоцитов в крови?
Верхняя граница нормы тромбоцитов в анализе крови — 400 тыс/мкл. Повышение уровня тромбоцитов гораздо чаще происходит по физиологическим причинам. Это так называемые реактивные тромбоцитозы. Их причиной может оказаться недавнее физическое перенапряжение, перенесённый стресс, обезвоживание, то есть физиологическое сгущение крови. К патологическим факторам чаще всего относятся те из них, которые тоже сгущают кровь – анемия из-за хронической кровопотери или острая кровопотеря, обезвоживание в результате интоксикации. К причинам абсолютного повышения уровня тромбоцитов относят воспалительные заболевания, туберкулёз, злокачественные новообразования вообще и системы кроветворения в частности.
Как образуется тромб? Зачем назначают анализ на индуцированную агрегацию тромбоцитов?
В норме тромбоциты в крови находятся в неактивном состоянии, клетки имеют дискоидную, немного вытянутую форму, поэтому в старых учебниках их называют «кровяные пластинки». Когда начинается кровотечение, тромбоциты активируются: приобретают сферическую форму и образуют специальные выросты – псевдоподии. С их помощью они могут соединяться друг с другом (агрегировать) и прилипать к месту повреждения сосудистой стенки (адгезировать). Два этих процесса обеспечивают основу тромбообразования.
Чтобы оценить качество агрегации тромбоцитов и выяснить, не снижена ли она, или, наоборот, не происходит слишком интенсивно, назначают анализ на индуцированную агрегацию тромбоцитов. Для этого берут кровь из вены, добавляют к ней специальные вещества (индукторы активации) и оценивают процесс.
При подготовке к исследованию важно соблюдать некоторые условия – в течение 3 дней соблюдать специальную диету, составленную врачом, за 24 часа исключить прием стимуляторов (кофе, алкоголь, никотин, чеснок) и препаратов иммуностимуляторов, за 8 часов отказаться от приема лекарств и жирных продуктов.
Низкая активность тромбоцитов встречается при заболеваниях системы кроветворения, постоянном приеме препаратов антиагрегантов, в этом случае продолжительность кровотечения увеличивается. Повышенная агрегация, наоборот, увеличивает риск тромбообразования: венозных тромбозов, инфаркта, инсульта. Вы спросите – зачем назначать анализ на индуцированную активацию, если риск кровотечения/тромбообразования можно оценить по общему количеству тромбоцитов? Увы. Даже при нормальном их количестве большая часть клеток может оказаться «неполноценными», таким образом речь идёт о выраженной тромбоцитарной недостаточности при их нормальной концентрации в крови.
Почему важно назначать анализ крови на резистентность тромбоцитов к аспирину и клопидогрелю?
Согласно данным исследований, 35% людей имеют сниженный антиагрегационный эффект на применение аспирина, а у 19% он практически не влияет на агрегацию. Это значит, что у каждого пятого пациента аспирин не помогает избежать осложнения атеросклероза. Меньшее распространение, но не меньшую клиническую важность играет резистентность к клопидогрелю – препарату, приём которого жизненно важен после стентирования артерий. Поэтому, считается оправданным назначать анализ на аспирино- и клопидогрелерезистентность перед назначением этих препаратов, особенно, когда запланировано стентирование коронарных артерий. Для диагностики резистентности к аспирину сегодня применяются 2 теста: оптическая аггрегометрия, считающийся «золотым стандартом», а также несколько разновидностей портативных тест-систем. Похожий подход применяется и для диагностики резистентности к клопидогрелю, которая, по данным исследований регистрируется у 11% больных, получающих препарат. В случае выявления резистентности у врачей остаётся пространство для маневра – назначить препарат из другой группы и избежать опасных осложнений.
Уровень тромбоцитов позволяет оценить как риск тромбообразования, так и наоборот, вероятность недостаточной свертываемости крови, грозящей развитием внутренних кровоизлияний и кровотечений. Исследование функции тромбоцитов даёт врачу возможность правильно подобрать антиагрегантную терапию – важнейший компонент профилактики и лечения сердечно-сосудистых заболеваний.
Если у вас остались свои вопросы, вы можете задать их, воспользовавшись сервисом Доктис.
Анализ крови при ОРВИ
Когда у ребенка поднимается температура, появляется кашель и насморк, родители хотят быть уверены в том, что это обычное ОРВИ, а не бактериальная инфекция. Иногда им кажется, что точки над «и» расставит общий анализ крови — стоит его сдать, как сразу станет ясно, чем болен ребенок и нужно ли давать ему антибиотики. Однако это не совсем так. В некоторых случаях анализ крови действительно поможет врачу поставить диагноз, но чаще всего в нем нет никакой необходимости. Кроме того, полученный результат, где половина показателей выходит за границы нормы, только понапрасну пугает родителей. О том, почему не стоит спешить с анализом крови при первых симптомах болезни, рассказывает врач-педиатр Александра Жуковская.
Какие показатели могут меняться при инфекции?
В первую очередь меняется общее количество лейкоцитов — именно эти клетки занимаются защитой организма от вирусов и бактерий. Есть несколько видов лейкоцитов, выполняющих разные задачи: нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Их количество и соотношение между собой отображено в лейкоцитарной формуле — обычно в процентах. Стоит одному показателю слегка подрасти, как остальные автоматически уменьшатся. Вот почему при незначительных сдвигах в лейкоцитарной формуле бланки выглядят пугающе красными. Кроме того, во многих лабораториях на бланках указаны нормы для взрослых людей, которые отличаются от детских. Так, у детей до 5 лет преобладают лимфоциты, в более старшем возрасте — нейтрофилы, да и общее количество лейкоцитов с возрастом меняется.
О чем говорят отклонения
При бактериальной инфекции обычно наблюдается:
При вирусной инфекции обычно наблюдается:
Другой неспецифический признак воспаления — увеличение скорости оседания эритроцитов (СОЭ). Высокая СОЭ характерно как для вирусных, так и для бактериальных инфекций.
Что же тогда вызывает сложности?
Дело в том, что в первые дни болезни характерных изменений в общем анализе крови может еще не быть или наоборот — лейкоциты могут значительно «подскочить» и на банальную вирусную инфекцию, внося сомнения в диагноз. Многие вирусы (аденовирус, вирус Эпштейна-Барр) приводят к стойкому увеличению количества лейкоцитов — лейкоцитозу — что обычно принято ассоциировать с бактериальной инфекцией.
И наоборот, некоторые бактериальные заболевания протекают без отклонений в анализах крови — например, отит или атипичная пневмония, или даже с изменениями, характерными для вирусной инфекции — например, при коклюше наблюдается лимфоцитоз.
Подобных исключений довольно много, именно поэтому в начале болезни общий анализ крови не может быть универсальным методом диагностики — врач получит намного больше информации во время тщательного осмотра ребенка.
А как еще можно уточнить диагноз?
Если врач подозревает стрептококковую ангину или грипп — проводится стрептатест или экспресс-тест на грипп. Доступны методы обнаружения многих вирусов в слюне, выделениях из носа и др. Для исключения пневмонии показана рентгенография грудной клетки. При подозрении на инфекцию мочевых путей применяют мочевые тест-полоски и проводят анализы мочи. При тяжелых кишечных инфекциях исследуют кал на наличие бактерий, входящих в кишечную группу (сальмонеллез, дизентерия и тд). Если ребенок долго лихорадит, и нет очевидного очага инфекции, смотрят уровни С-реактивного белка и прокальцитонина в биохимическом анализе крови. Спустя некоторое время после начала болезни в крови можно обнаружить специфические антитела против различных возбудителей инфекции.