Трофобластическая болезнь что это такое и отчего она появляется
Трофобластическая болезнь
Трофобластическая болезнь — опухолевое новообразование, развивающееся на фоне прерванной или текущей беременности.
Трофобласт — это внешний слой оболочки зародыша. Именно в этих тканях развивается злокачественная опухоль, которая характеризуется нарушением развития и роста трофобласта.
Причины трофобластической болезни
Основной фактор риска постановки диагноза «трофобластическая болезнь» — поздняя беременность. На фоне развития беременности в возрасте старше 35 лет у женщин повышается риск развития опухолевого процесса в трофобласте.
Так же прерванная беременность в полном объеме или частично является причиной возникновения заболевания. Трофобластическая болезнь проявляется чаще всего при нескольких абортах в репродуктивном возрасте женщины.
Трофобластическая болезнь возникает у женщин, которые выносили несколько беременностей. Также нарушение менструального цикла и длительного приема оральных контрацептивов является причиной возникновения данного недуга.
Виды трофобластической болезни
Трофобластическая болезнь обладает различным злокачественным потенциалом.
Гистологическая классификация:
Комбинация из всех типов проявления болезни называется гестационной трофобластической болезнью.
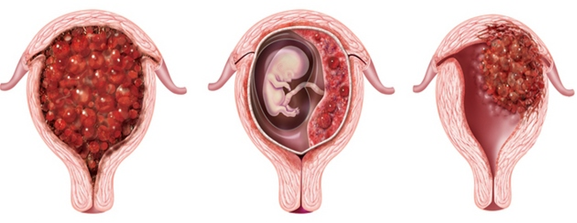
Пузырный занос
Данный вид патологии заключается в аномальном развитии трофобласта в виде пузырьков. Пузырьковый занос бывает полным и частичным.
При полном пузырном заносе происходит атипичное изменение трофобласта. Ворсинки хориона не имеют сосудов, и при обследовании невозможно определить эмбрион. Аномальная ткань трофобласта имеет генетический набор из сперматозойдов отца.
Трофобластическая болезнь проявляющаяся в виде частичного пузырного заноса. Атипичность клеток носит ограниченный локализованный характер. Генетический набор включает нормальную яйцеклетку и два спермия.
Проявление симптомов пузырного заноса происходит на ранней стадии беременности, что позволяет сразу начать лечение. Коварное заболевание проявляется симптомами замершей беременности, то есть увеличением матки, высоким уровнем ХГЧ и влагалищным кровотечением.
Гестационный тип недуга чаще всего вызывает самостоятельное прерывание беременности. Если этого не произошло, то лечение пузырного заноса эффективно с помощью удаления атипичных тканей или части матки. После эффективного лечения женщина может планировать беременность в будущем. Не лечение данного проявления может вызвать гестационную трофобластическую болезнь.
Инвазивный пузырный занос
При инвазивном пузырном заносе происходит прорастание аномальных клеток в миометрий.
Симптомы заболевания характеризуются кровотечением и болью в нижней части живота.
Хориокарцинома
Причинами возникновения злокачественного развития трофобласта является пузырный занос, аборт, нормальная или внематочная беременность.
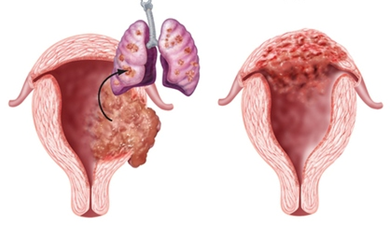
Опухоль быстро развивается и внедряется в ткани миометрия и активно размножаются. Трофобластическая болезнь с такой формой развития метастазирует в любые ткани и легкие.
Стадийность заболевания такая же, как и у пузырного заноса.
Проявление симптомов хориокарциномы выражено кровянистыми выделениями темно-коричневого цвета, не зависящими от менструации, грубостью груди, увеличением матки, нарушением гормонального фона.
Лечение заключается в курсах химиотерапии и хирургическом вмешательстве.
Синцитиальный эндометрит
Данный вид трофобластической болезни имеет доброкачественный характер. Установить диагноз можно с помощью гистологического исследования соскобов ткани со стенок матки. Лечение ограничивается выскабливанием слизистых тканей.
Симптомы трофобластической болезни
Трофобластическая болезнь наиболее часто проявляется в виде кровотечения в первом триместре беременности. Частые симптомы трофобластической болезни выражены кровотечениями, болями внизу живота, и увеличенным размером матки.
Важным симптомом заболевания являются также кровянистые выделения, но с примесями серозной и гнойной жидкости. Наблюдения выделений могут возникнуть и после беременности. Симптомы обусловлены разрывами сосудов около опухоли.
Трофобластическая болезнь при метастазировании в ближайшие органы может проявиться внутрибрюшным кровотечением. При таком течении заболевания возможны сильные схваткообразные боли в области живота. Также у пациенток может наблюдаться повышенная температура тела. Трофобластическая болезнь вызывает симптомы в виде увеличения молочных желез и выделения молозива.
Метастазы в органы характеризуются проявлением симптомов в зависимости от расположения опухолевого процесса. Опухоль в легких — кашель и боль в грудной клетке; в ЖКТ — рвота, тошнота, диарея; головной мозг — боли, тошнота, нервные расстройства.
К основной симптоматике трофобластической болезни относится быстрая утомляемость, нарушение сна, снижение аппетита, потеря веса. Трофобластическая болезнь негативно сказывается на эмоциональном состоянии женщины, так как непосредственно связана с возможной или уже наступившей беременностью.
Диагностика трофобластической болезни
Трофобластическая болезнь устанавливается на клинических признаках. Выраженная симптоматика заболевания позволяет выявить болезнь, но уже на поздних этапах развития опухоли, что повышает риск метастазирования и неэффективности лечения.
Установить диагноз «трофобластическая болезнь» возможно из нескольких заключений, основанных на физикальном обследовании, анализе крови и мочи, гистологии тканей матки, рентгенологическом исследовании и результата показателей уровня ХГЧ.
При первичном обследовании у врача акушера-гинеколога собирается общий и семейный анамнез. Беседа позволяет вычислить похожие симптомы и определить риск возникновения трофобластической болезни. После проведения физикального обследования можно выяснить картину недуга и назначить необходимые исследования. Также во время осмотра берется соскоб со стенок матки для гистологии и постановки точного диагноза.
Гистология не всегда может выявить заболевание, поэтому для определения трофобластической болезни назначается анализ для выявления уровня хорионического гонадотропина человека.
Рентгенография и компьютерная диагностика позволяет определить наличие метастазов трофобластической болезни в другие органы.
Гестационная трофобластическая болезнь
Гестационная трофобластическая болезнь — это совокупность патологический проявлений опухолевого процесса в трофобласте. Гестационная трофобластическая болезнь возникает из оплодотворения яйцеклетки аномальными сперматозойдами. Она включает в себя: инвазивный пузырный занос, хориокарцинома и трофобластическую болезнь эпителия и плацентарного ложе.
Развитие опухолевого процесса разделяется на четыре этапа:
Лечение гестационного проявления трофобластической опухоли назначается в виде химиотерапии. Гестационная трофобластическая болезнь крайне чувствительна к лекарственному лечению. В основном применяется только один терапевтический препарат, но при запущенности заболевания до 4 стадии возможно применение комбинаций.
Лечение трофобластической болезни
Лечение назначается в комбинации из химиотерапии, лучевой терапии и оперативного вмешательства.
Противоопухолевая терапия включает прием и вливания лекарственных препаратов. Лечение гестационного типа заболевания происходит несколькими курсами с прерываниями на несколько недель. После снятия клинических проявлений назначается два профилактических курса, а после лечения рекомендуется наблюдение у врача гинеколога-акушера в течении двух лет.
Оперативное вмешательство назначается при больших размерах опухоли и сильной симптоматике. Неэффективность химиотерапевтического лечения, обильные кровотечения и высокий болевой синдром является показанием к удалению опухоли вместе с маткой или частично с пораженными участками.
Лучевая терапия применяется для снятия признаков заболевания и снижению рисков метастазирования в другие органы. Прием лучевых доз назначается дистанционно или внутриполостным способ через влагалище. Лечение происходит дозированно в несколько курсов.
Филиалы и отделения, в которых лечат трофобластическую болезнь
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Гинекологическое отделение
Заведующая – д.м.н, МУХТАРУЛИНА Светлана Валерьевна
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Трофобластическая болезнь
Трофобластическая болезнь — это группа злокачественных и доброкачественных образований, которые появляются из трофобластов плаценты. Сам термин «трофобластическая болезнь» включает в себя такие заболевания, как инвазивный пузырный занос, пузырный занос (полный и частичный), хорионкарцинома, трофобластическая опухоль плацентарной площадки и эпителиоидная трофобластическая опухоль. Основу диагностики трофобластической болезни составляют данные КТ и УЗИ, исследования, призванные определить концентрацию ХГЧ в крови. Лечение включает гистеротомию, химиотерапию, эвакуацию пузырного заноса.
Что это такое?
Трофобластическая болезнь в гинекологии встречается в 1-2,5% случаев из 100 и считается довольно редкой патологией. Развитие этого заболевания невозможно наличия беременности. Матка в большинстве случаев служит основным местом локализации. Стоит отметить, что в трофобластической болезни есть далеко не одна форма. Среди разнообразия форм на хорионкарциному приходится 17,5% случаев, на частичный пузырный занос — 5%, на полный — 72,2%, другие виды составляют 5,3%.
При трофобластической болезни прогрессируют пролиферативные аномалии наружного слоя клеток зародыша, которые принимают активное участие в процессе формирования эпителиального покрова ворсин хориона. Данная болезнь может появиться как после окончания беременности, так и в период гестации. Течение трофобластической болезни может быть злокачественным и доброкачественным. Но в любом случае трофобластическая болезнь — это опасное состояние, которое может привести к весьма негативным последствиям.
Классификация трофобластической болезни
Согласно международной классификации отличают злокачественные неоплазмы и доброкачественные формы трофобластической болезни.
Злокачественные неоплазмы делятся на:
Злокачественные неоплазмы имеют метастазирующее и неметастазирующее клиническое течение, высокой либо низкой степени риска.
В свою очередь доброкачественные формы трофобластической болезни разделяют на:
Трофобластическая болезнь, классификация это показывает, может иметь различный характер. Тем не менее, важно рассмотреть еще классификацию стадий развития болезни, которая позволит понять степень ее опасности.
Клиническая классификация FIGO выделяет следующие стадии трофобластической болезни:
Причины развития трофобластической болезни
Каждая форма трофобластической болезни в онкологии рассматривается как единый этиопатогенетический процесс. Среди возможных причин возникновения трофобластической болезни не исключается влияние вирусов гриппа на трофобласт, особые свойства яйцеклетки, иммунологические факторы, хромосомные аберрации, дефицит белка, повышение активности гиалуронидазы.
Развитие трофобластической болезни чаще происходит у женщин старше 40 лет (в 5 раз вероятнее), чем у женщин, которым еще нет 35 лет. Также существуют другие факторы риска, среди которых стоит выделить аборты, самовольно прерванную беременность или роды. Существует еще такая закономерность, что чаще данная болезнь встречается у женщин с Востока, зато представительницы Запада менее склонны к возникновению патологии.
После перенесенного пузырного заноса значительно возрастают шансы на развитие хорионкарциномы. Инвазивный пузырный занос чаще развивается при полной форме пузырного заноса. Частичный занос имеет значительно меньшее влияние на данный процесс.
После завершения гестации (родов, аборта, выкидыша) либо в процессе беременности (эктопированной или нормальной) может развиваться трансформация структур трофобласта. Сегодня в Интернете данная тема довольно неплохо освещена, чтобы почитать дополнительную информацию достаточно ввести запрос «трофобластическая болезнь: причины».
Симптомы трофобластической болезни
Симптоматика трофобластической болезни заявлена превышением размеров матки, которые не соответствуют сроку гестации (50%); двусторонними текалютеиновыми кистами (до 40% случаев); влагалищными кровотечениями (90%). Течение пузырного заноса часто осложняется преэклампсией, артериальной гипертензией, токсикозом беременных (неукротимой рвотой), разрывом овариальных кист, признаками гипертиреоза (тахикардией, гипертермией). Также на данный процесс негативно влияет профузное кровотечение. В отдельных случаях при данной форме трофобластической болезни возникает ДВС-синдром, ТЭЛА.
Если говорить о клинических особенностях инвазивного пузырного заноса, то стоит выделить:
Трофобластическая хорионкарцинома опасна, поскольку под ее влиянием будет разрушаться стенка матки. Соответственно, данная форма трофобластической болезни часто вызывает обильное кровотечение. Метастаз от хорионкарциномы быстро распространяется на органы малого таза, селезенку, печень, легкие, почки, головной мозг и желудок.
В свою очередь трофобластическая опухоль приводит к разрушению серозного покрова матки, что также вызывает кровотечение. Такая опухоль дает метастаз во влагалище, головной мозг и брюшную полость.
Эпителиоидноклеточная опухоль локализуется на дне матки или в цервикальном канале. По своим симптомам эта опухоль напоминает рак тела или шейки матки. Такая форма трофобластической болезни проявляет себя только через несколько лет после родов, метастаз единичный.
Наличие метастазов провоцирует главную боль, кашель с выделением кровянистой мокроты, боль в грудной клетке, желудочное кровотечение, кишечную непроходимость, анемию, интоксикацию, кахексию и т. д.
Некоторые формы трофобластической болезни могут вызвать боль в животе, сдавливание нервных стволов, разрыв или перекрут ножки кисты, перфорацию матки.
Следует понимать, что трофобластическая болезнь симптомы может иметь разные. Но при первых ее проявлениях нужно немедленно обратиться к врачу.
Диагностика трофобластической болезни
У пациенток с трофобластической болезнью, как правило, была беременность, которая заканчивалась абортами (самопроизвольными или искусственным), тубэктомией по поводу внематочной беременности и родов.
Многие женщины жалуются на ациклическое маточное кровотечение, аменорею, меноррагии, олигоменорею, головную боль, боль в животе или груди, кашель, кровохарканье.
Гинекологическое обследование помогает определить реальный размер матки, который не всегда соответствует сроку беременности или послеродовому периоду. Нередко гинеколог с помощью пальпации может выявить опухолевые узлы в матке, влагалище, малом тазу.
Трансвагинальное УЗИ идеально подходит для выявления опухолей с минимальным размером 4 мм. Текалютеиновые кисты яичников больших размеров будут патогномоничным признаком трофобластической болезни.
Метастазы в малом тазу и отдаленных органах определяют с использованием вспомогательных методов:
В случае выявления метастазов необходима консультация у абдоминального хирурга, пульмонолога, уролога, нейрохирурга.
Лечение трофобластической болезни
При трофобластической болезни лечебная тактика определяется ее формой и стадией.
Для лечения пузырного заноса используется вакуум-экстракция с последующим контрольным кюретажем полости матки. После удаления пузырного заноса один год обязательно использование контрацепции. При динамическом — снижение ХГЧ и химиотерапия не назначается.
Если говорить о случае трофобластической болезнью со злокачественными признаками, то назначается химиотерапия. Схема данного курса может быть следующей: Этопозид+Цисплатин; Метотрексат+Дактиномицин или Дактиномицин+Метотрексат+Цисплатин+Винкристин.
Хирургический метод целесообразен при перфорации стенки матки, при угрожающих кровотечениях из первичной опухоли и резистентности к химиотерапии. Органосохраняющая гистеротомия с последующим иссечением опухолевых тканей выполняется для пациенток репродуктивного возраста. Если же женщина не планирует уже рожать детей, то практикуется проведение радикальной экстирпации матки или надвлагалищная ампутация.
После окончания курса терапии осуществляется несколько раз в год эхографический контроль, мониторинг ХГЧ, динамическая рентгенография легких и т.д.
Женщинам, которые перенесли трофобластическую болезнь, беременность разрешается после излечения не ранее, чем через 12-18 мес.
Прогноз при трофобластической болезни
Трофобластическая болезнь матки при правильности и своевременности лечения проходит без осложнений. Химиотерапия дает 100% результат в лечении трофобластической болезни с неметастазирующим течением и 70% с метастазирующей формой.
В большинстве случаев молодые женщины могут рассчитывать на полное сохранение генеративной функции. На успешное протекание последующей беременности можно рассчитывать при соблюдении всех рекомендаций и назначений врача. Нужно два раза в год проходить обследование и постоянно быть под наблюдением врача, вести монограмму и использовать контрацепцию.
Если говорить о рецидивах трофобластической болезни, то они наблюдаются всего в 3-8% случаях.
Трофобластическая болезнь
Заболевание представляет собой группу редких доброкачественных и злокачественных опухолей, в основе которых лежит аномальный рост и развитие трофобласта.
Что это такое
Трофобластическая болезнь — уникальная группа опухолей женского организма, возникновение которых всегда ассоциировано с беременностью. Они могут возникнуть как во время беременности, так и после её завершения независимо от срока окончания беременности и её исхода. Это может быть благополучно протекавшая беременность, завершившаяся родами, самопроизвольный выкидыш или прерывание на любом сроке беременности. При этом сроки развития заболевания могут составлять от нескольких дней до нескольких лет.
Источником трофобластических опухолей являются трофобласты – клетки, которые окружают эмбрион и участвуют в процессе его прикрепления к стенке матки, а затем – в образовании плаценты во время беременности. При чрезмерном размножении трофобластов возникает опухоль.
Частота развития данной патологии составляет не более 1 % случаев среди всех злокачественных заболеваний женских половых органов. Наиболее склонны к заболеванию женщины, у которых беременность наступила до 21 года или после 35 лет.
Уникальной особенностью этих неоплазий является высокая частота излечения даже при наличии отдаленных метастазов, при этом у большинства пациенток после завершения лечения сохраняется репродуктивная функция.
Классификация
Трофобластическая болезнь – собирательное понятие доброкачественных и злокачественных опухолей. В число первых входит морфологическое изменение, из-за которого возникает:
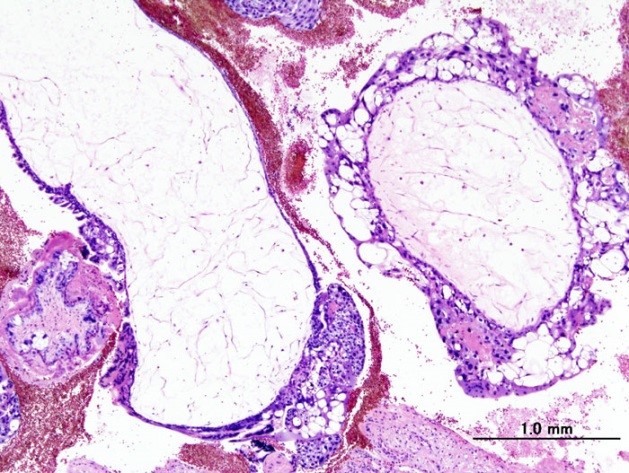
Полный пузырный занос
Эти доброкачественные опухоли диагностируются у 70 % больных, при этом как при полном, так и неполном пузырном заносе наблюдается только разрастание трофобластической ткани и превращение ворсинок хориона в пузырьки. Однако в 20 % случаев трофобласты приобретают способность к малигнизации и метастазированию. По мере распространения злокачественных клеток в окружающие ткани различают инвазивный пузырный занос, диссеминированный пузырный занос, хорионкарционому, трофобластическую опухоль плацентарного ложа и эпителиоидную трофобластическую опухоль.
 | ||
 | |
Стадии
В зависимости от степени распространения процесса различают 4 стадии заболевания:

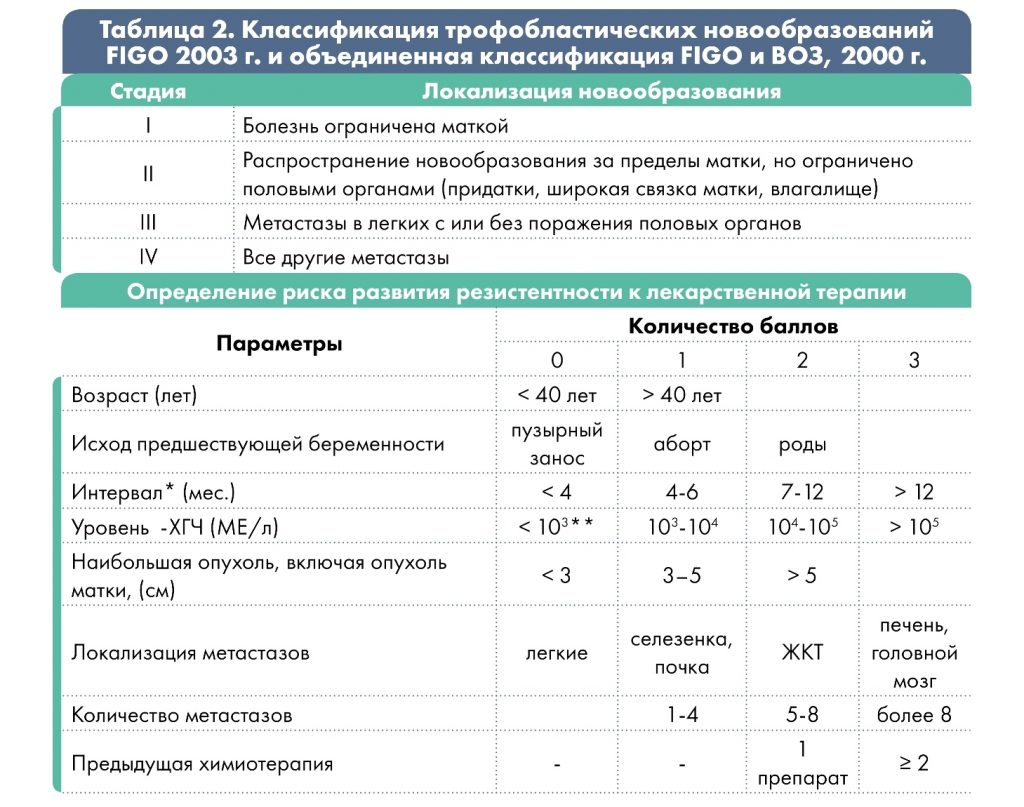
* интервал между окончанием предыдущей беременности и началом химиотерапии;
** низкий уровень β-ХГЧ может быть при трофобластической опухоли на месте плаценты.
При сумме баллов ≤ 6 – низкий риск развития резистентности опухоли; ≥ 7 баллов – высокий.
Лечение
Лечение доброкачественной опухоли невозможно без прерывания беременности. Выполняется аборт, а далее патологические ткани удаляются вакуумным аспиратором. После процедуры на протяжении месяца контролируется уровень β-ХГЧ. Женщина еженедельно сдает анализ крови, пока не получит отрицательный результат три раза подряд. Далее контрольные анализы проводятся ежемесячно в течение года. Важно после эвакуации пузырного заноса выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза.
Если анализ β-ХГЧ остаётся положительным или обнаруживается злокачественная опухоль, то пациентка нуждается в продолжении лечения. Больную следует направить в специализированный центр, имеющий опыт работы и знающий данную патологию, что крайне важно для определения прогноза и эффективности терапии.
Ведущий метод лечения – химиотерапия, которая должна быть начата в кратчайшие сроки. Основные показания для ее проведения:
Врач выбирает рекомендованную схему терапии, основываясь на особенности анамнеза и характеристики опухолевого процесса, т.е. в зависимости от группы риска резистентности опухоли к химиотерапии. Группа риска определяется по шкале FIGO (2000 г.) с учётом результатов обследования: менее 6 баллов соответствует низкому риску, 7 и более баллов – высокому риску.
Если риски рецидива заболевания минимальны, то назначается монотерапия препаратом метотрексат. При высоких рисках рецидива опухоли используется комбинация препаратов, включающих этопозид, дактиномицин, метотрексат, винкристин и циклофосафамид.
Количество циклов химиотерапии определяется индивидуально и зависит от степени снижения уровня β-ХГЧ после каждого цикла. При нормализации уровня специфического маркера дополнительно проводится 2-4 цикла химиотерапии в том же режиме для консолидации полученного эффекта.
Если опухоль приобретает резистентность и нет нормализации уровня маркера, то требуется переход к противоопухолевым препаратам второй линии, например, такие комбинации как дактиномицин, этопозид + дактиномицин + метотрексат + цисплатин или цисплатин + паклитаксел + этопозид.
В некоторых случаях прибегают к хирургическому лечению с последующим проведением адъювантной химиотерапии. Основные показания к оперативному вмешательству являются:
Лучевая терапия используется только при метастазах в головном мозге.
Прогноз
Правильное и своевременное выявление заболевания, а также адекватное лечение в настоящее время позволяют достичь 100 % ремиссии на протяжении пяти лет при простом пузырном заносе и более 90 % – при хорионкарциноме без наличия метастазов.
Повторное развитие опухоли возможно в течение первых 36 месяцев до 10 % случаев. Частота излечение рецидива составляет около 75 %.
Фертильность
После завершения лечения у большинства женщин сохраняется репродуктивная функция. Планировать повторную беременность для пациенток с I-II стадией разрешается через год после последнего цикла химиотерапии, а для больных с III-IV стадией – через полтора-два года. Такие сроки установлены с целью правильной интерпретации наступления беременности или рецидива заболевания, а также для профилактики развития аномалий плода.
Профилактика
После удаления пузырного заноса необходимо следить за уровнем β-ХГЧ, а также выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза. После завершения лечения уровень β-ХГЧ определяется каждые две недели на протяжении первых трех месяцев, затем ежемесячно в течение года. В дальнейшем контрольный анализ крови проводится раз в два месяца, а еще через год – один раз в четыре месяца.
Обязательна контрацепция в течение первого года после нормализации уровня β-ХГЧ. Специалисты рекомендуют в качестве метода контрацепции выбирать комбинированные оральные контрацептивы.
Авторская публикация:
Ульрих Е. А.
Врач высшей категории онкогинекологического отделения ФГБУ «Национальный медицинский исследовательский центр онкологии им. Н.Н. Петрова» Минздрава России, доктор медицинских наук, профессор, профессор кафедры онкологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Под научной редакцией:
Берлев И. В.
Заведующий научным отделом онкогинекологии ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, заведующий кафедрой акушерства и гинекологии СЗГМУ им. И.И. Мечникова, заслуженный врач Российской Федерации, доктор медицинских наук, профессор
Под научной редакцией:
Урманчеева А. Ф.
Ведущий научный сотрудник ФГБУ «Национальный медицинский исследовательский центр онкологии им. Н.Н. Петрова» Минздрава России, заслуженный врач Российской Федерации, доктор медицинских наук, профессор, профессор кафедры онкологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Под научной редакцией:
Проценко С. А.
Заведующая отделением химиотерапии и инновационных технологий ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, ведущий научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации, доктор медицинских наук, профессор
Под научной редакцией:
Телетаева Г. М.
Врач-онколог отделения химиотерапии и инновационных технологий, научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, кандидат медицинских наук