Трещина за ухом что это
Экзема ушной раковины или наружного слухового прохода
Экзема – это поражение ушной раковины и наружного слухового прохода, которое может носить острый или хронический характер. Оно возникает как следствие раздражения кожи выделениями из уха, аллергии к лекарственным средствам, воздействия йодистых препаратов или производственной пыли, в основном каменноугольной и цементной.
Причины возникновения и течение болезни
Аллергическая форма экземы возникает при непереносимости определенных лекарственных средств, а также на фоне развития диабета и некоторых нарушениях в обмене веществ. У детей появлению экземы способствуют рахит, диатез, а в некоторых случаях туберкулёз. Иногда экзема возникает после травмы, когда наблюдается ослабление местной иммунной системы организма.
Экзема может иметь острую или хроническую формы. При острой экземе в процесс вовлекается только поверхностные слои кожи. Если процесс стал хроническим, то кожа слухового прохода и ушной раковины становится толще, а просвет сужается, у входа в наружный слуховой проход возникают трещины.
У детей чаще встречается мокнущая форма экземы, а у взрослых бывает как мокнущая, так и сухая, при которой наблюдается шелушение кожного эпидермиса.
Клиническая картина
Если происходит присоединение вторичной инфекции, то развивается ограниченный или диффузный наружный отит. Когда у пациента имеются серьезные общие заболевания, то экзема часто переходит в хроническую форму, а процесс проникает в более глубокие слои кожного покрова. Для этого заболевания характерны частые рецидивы.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Лечение
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Удаление корок проводят только после смачивания их растительным маслом или вазелином. После такой процедуры накладывают окситетрациклиновую или преднизолоновую мазь. Кроме медикаментозного лечения назначают обучение ультрафиолетом (УФО), сеансы лазеротерапии, ультразвуковое лекарственное орошение, УВЧ.
Шелушение кожи за ушами у взрослого: причины, методы диагностики и лечения
Кожа за ушными раковинами чешется и шелушится? Не откладывайте визит к врачу! Изменение состояния кожного покрова в этой области может быть первым признаком воспалительного процесса. Если не начать лечение, шелушащиеся участки могут стать незаживающими язвочками, воспаление может распространиться на другие отделы.
Основные причины
Взрослому, которого беспокоит шелушение кожи за ушами, в первую очередь следует исключить нарушение правил гигиены. Эпидермис может начать зудеть или шелушиться, если человек пренебрегает ими.
Распространенными причинами ухудшения состояния кожи в этой области также являются:
Диагностика и лечение
Диагностикой и лечением шелушения кожи за ушами у взрослых и детей занимается дерматолог. Если выяснится, что причиной поражения эпидермиса стала аллергия, дерматолог может направить пациента к аллергологу.
Для определения факторов, вызвавших ухудшение состояния кожи, проводят:
Лечение может включать прием антигистаминных или противогрибковых препаратов, использование мазей и других местных средств, которые снимают зуд и воспаление, ускоряют регенерацию эпидермиса. Дополнительно дерматолог может назначить поливитаминные комплексы и препараты для укрепления иммунитета.
Получить консультацию опытного дерматолога и пройти комплексную диагностику кожных болезней Вы можете в нашей клинике. Для записи на прием позвоните по указанному телефону.
Трещины за ушами у взрослых и детей
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
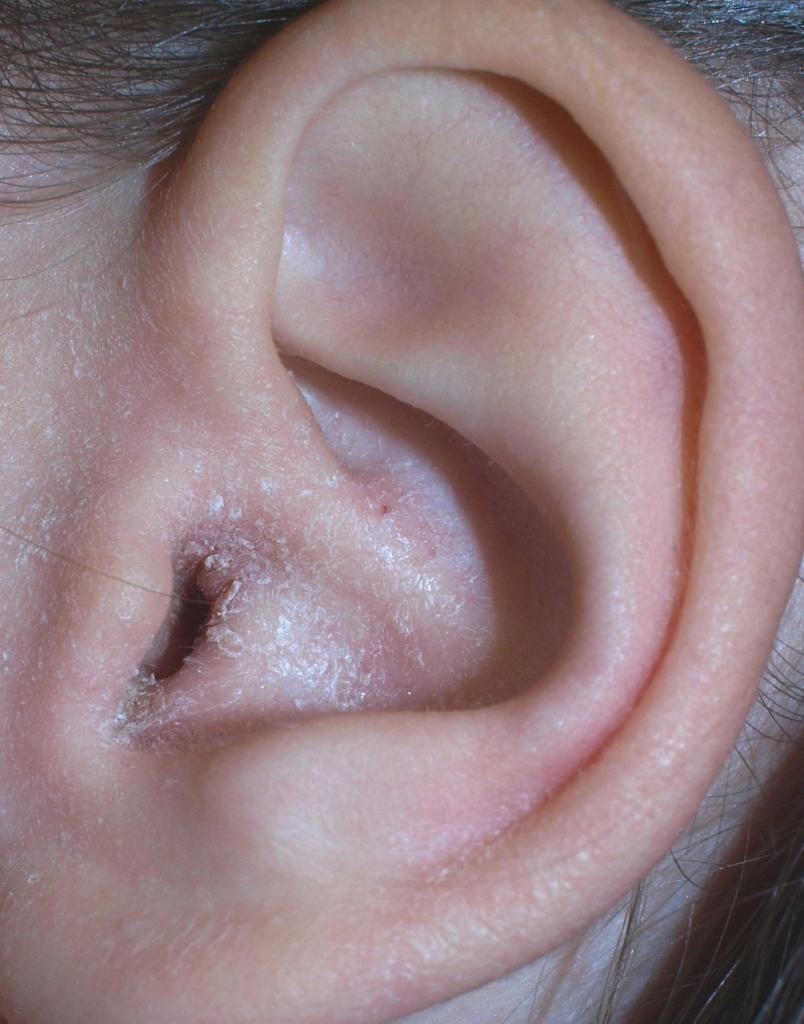
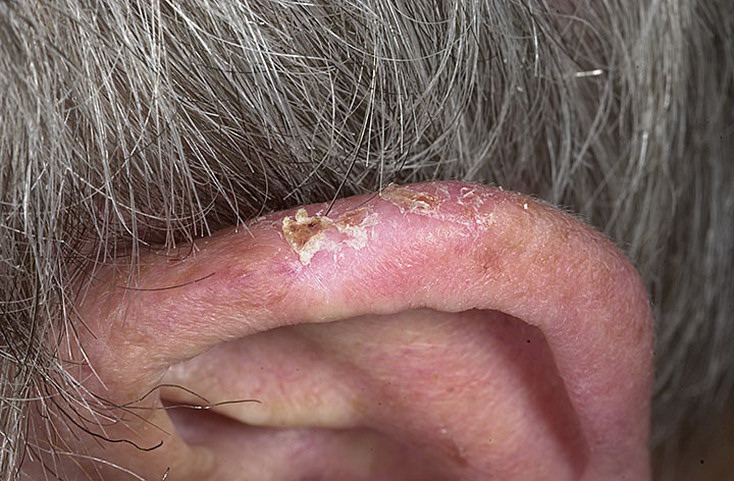
Сухая или мокнущая кожа и трещины за ушами рассматриваются дерматологами как симптомы, которыми появляются определенные состояния или заболевания, требующие идентификации для адекватного лечения.
Эпидемиология
Как свидетельствует статистика, атопический дерматит поражает 10% детей. [1]
По некоторым данным, себореей страдает около 4% населения, а перхоть (себорейный дерматит кожи головы) имеет место у трети всех взрослых. [2]
Причины трещин за ушами
Указывая на возможные причины растрескивания кожи в з ретроаурикулярной – заушной области, специалисты называют:
Те же факторы вызывают трещины за ушами у ребенка. Кроме того, у детей с ослабленным иммунитетом (а также у взрослых с выраженной иммуносупрессией) может наблюдаться золотуха или скрофулёз – атипичная микобактериальная инфекция, которую вызывает сапрофитная нетуберкулезная бактерия Мicabacterium scrofulaceum, [15] в тяжелых случаях провоцирующая воспаление шейных лимфатических узлов (как правило, у детей первых пяти лет жизни). [16], [17]
Трещины за ушами у грудничка могут быть следствием опрелости, которой подвержены кожные складки детей в этом возрасте. Еще одна частая проблема младенцев с неотрегулированной выработкой кожного сала – образование гнейса или молочных корок на голове и за ушами, что, по сути, является проявлением того же себорейного дерматита.
Факторы риска
Среди факторов риска появления трещин кожи за ушами отмечаются:
Патогенез
Повышение сухости кожи связывают с большим количеством мыла, которое не только смывает грязь, но и удаляет защитное кожное сало (себум), без которого влага не удерживается в межклеточном пространстве эпидермиса, что приводит к его растрескиванию.
Кроме того, разрушается кислая мантия на поверхности кожи – естественный барьер для бактерий и вирусов. Как известно, кожное сало выделяется специальными железами и при смешивании с секретом потовых желез образует кислотную микропленку (Ph кожи от 4,5 до 6,2), которую называют мантией. При этом в норме Ph крови – 7,4 (слабощелочной), и именная такое естественное сочетание разной кислотности наружной и внутренней среды является неспецифическим фактором защиты организма от инфекций.
Патогенез такого хронического состояния, как атопический дерматит или экзема, которое начинается в раннем возрасте, достаточно сложен и до конца не изучен; вероятно, он связан с синергетическим взаимодействием генетических факторов, нарушения барьерной функции эпидермиса и изменения его микробиома (бактериальной колонизации), а также повышенной иммунной реакции.
Например, генетика проявляется в аномальном снижении уровня контролирующего активность клеток вторичного внутриклеточного медиатора цАМФ (циклического аденозинмонофосфата), что приводит к повышенному высвобождению участвующих в иммунном ответе гистамина и лейкотриена, которые синтезируются мастоцитами и базофилами.
А повреждение кожного барьера у людей с атопическим дерматитом может быть обусловлено мутациями или делециями гена, который кодирует кожный белок филаггрин, обеспечивающий процесс формировании рогового слоя кожи.
В ответ на разрушение кожного барьера развивается локальное воспаление путем стимуляции цитокинов Th2 (T-хелперов 2 типа), продуцирующих интерлейкины.
Себорея связана с поражением волосистой части головы грибковой инфекцией Malassezia furfur и часто затрагивает кожу по линии роста волос и тыльной стороны ушных раковин, что может быть диагностировано как себорейная экзема.
Симптомы трещин за ушами
Как и на других участках тела, атопический дерматит вокруг ушей вызывает такие симптомы, как сухость и десквамация (отшелушивание) частиц рогового слоя кожи, покраснение, отек подкожной клетчатки и зуд, на фоне которых могут возникать болезненные трещины за ушами.
При экземе чаще всего покраснение и трещина образуется в месте соприкосновения мочки уха с кожей.
Когда при экзематозной реакции кожи образуются мокнущие трещины за ушами, то это означает более глубокое повреждение кожи с просачиванием экссудата (образующегося из межклеточной жидкости поврежденных тканей).
При себорейном дерматите кожи головы симптоматика варьируется от слегка шелушащейся кожи (перхоти) до образования сплошных пораженных участков с покраснением и жирными роговыми чешуйками. Причем, такие участки могут быть не только за ушами, но и на лице (на щеках, на бровях и веках, в носогубных складках). У некоторых наблюдается отек и шелушение внутри ушных раковин и слуховых проходов. [19]
Осложнения и последствия
При нарушении целостности кожи на ушными раковинами возможные последствия и осложнения связаны с присоединением кожных инфекций – бактериальных или вирусных, а также усугублением течения дерматитов, ставших первопричиной повреждения. [20], [21]
Например, при атопическом дерматите отмечается изменение кожного микробиома и снижение устойчивости против липофобных патогенов, в частности, бактерий Streptococcus pyogenes и Staphylococcus aureus (стрептококков и стафилококков), которые часто присутствует на здоровой коже. [22]
Проникая в трещину на коже, бактерии индуцирует выработку иммуноглобулинов (Ig), что приводит к пролиферации Т-лимфоцитов и обострению дерматита.
Вторично инфицированные трещины за ушами у грудничка или ребенка младшего возраста могут вызвать длительно протекающую и требующую лечения антибиотиками локальную стрептодермию. [23]
При себорее и себопсориазе с выраженным зудом, приводящим к расчесам кожи, может развиваться эритродермия. [24], [25]
Диагностика трещин за ушами
Трещина за ухом видна невооруженным глазом, так что часто бывает достаточно обычного осмотра.
Однако диагностика в дерматологии должна выявить истинную причину данного симптома. Поэтому могут потребоваться анализы крови: общий, на уровень сахара, на тиреоидные гормоны, на антитела (Ig). А инструментальная диагностика включает дерматоскопию.
Дифференциальная диагностика
Дифференциальная диагностика проводится на основании результатов более тщательного и всестороннего дерматологического исследования кожи.
К кому обратиться?
Лечение трещин за ушами
Лечение трещин за ушами, в частности, выбор терапевтических средств, обычно зависит от первопричины их возникновения.
Многим помогает содержание кожи в чистоте, сухости и увлажненности. Средства от чрезмерной сухости кожи и способы их применения представлены в материале – Сухость кожи тела.
После осмотра врач назначает лекарства, и это, как правило, средств наружного применения. Если появляется воспалительный очаг при экземе за ушами, понадобится комбинация антибиотиков и топических стероидов, то есть мази, снимающие воспаление, в первую очередь, такие эффективные средства, как Левомеколь и Банеоцин. [26]
Какие средства применяются, читайте в публикациях:
Для лечения осложнения – стрептококкового воспаления – используют мази от стрептодермии.
Может применяться и гомеопатия с использованием таких мазей, как Zincum ricini, Calendula, Graphites, Ledum palustre, Hypericum perforatum.
Также могут быть назначены витамины основной группы и препараты цинка и селена.
Сразу после купания (до того, как кожа полностью высохнет) следует смазывать кожу на ушами миндальным или облепиховым маслом, соком алоэ, концентрированным водным раствором мумиё или прополиса. Рекомендуется наносить на трещины эфирные масла чайного дерева, календулы, бурачника, жожоба, разбавленными миндальным или рафинированным подсолнечным маслом (на чайную ложку – 5-6 капель эфирного масла).
Детям с экссудативным диатезом и трещинками кожи за ушами быстро помогает лечение травами: гигиенические процедуры с использование отваров цветков аптечной ромашки и календулы лекарственной, травы череды или листьев подорожника. [27]
Наружный отит
Воспалительные заболевания ушной области составляют около 17% от всех оториноларингологических патологий. При этом более 50% отита связано с поражением наружной части уха.
Отит наружного уха протекает очень болезненно, но редко служит причиной длительной утраты трудоспособности. Однако при сопутствующих иммунодефицитных состояниях, сахарном диабете возможно развитие злокачественной формы.
Что это такое
Под наружным отитом понимают воспаление тканей ушной раковины и начальной части слухового канала — вплоть до барабанной перепонки. Костно-хрящевой канал физиологически защищен изнутри от инфекционных возбудителей слоем серы. Её недостаток и переизбыток (в том числе и из-за попадания воды внутрь уха) способствует развитию заболевания.
После инфицирования возникает поверхностное воспаление и отек, что и вызывает определенную клинику. В редких случаях инфекция может проникать глубже в мягкие ткани, и даже затрагивать височную кость, провоцируя остеомиелитные изменения.
Острый отит делят на:
Ограниченный. Развивается в результате внедрения инфекционного агента (часто из-за мелкой травмы) в протоки сальных желез или волосяные фолликулы. Выглядит как локализованный фурункул, карбункул
Диффузный. Возникает при попадании внутрь уха воды, а также при попытке прочистить ухо тампоном или палочкой. Другой причиной является хронический дерматит, представляющий идеальную среду для внедрения бактерий и грибов в кожу.
Если заболевание рецидивирует от 4-х раз в году и более, либо его продолжительность превышает месяц, наружный отит переходит в хроническую форму. Основная причина хронизации — некачественное лечение или отсутствие такового, а также регулярная механическая чистка слухового прохода. «Гигиенические» процедуры приводят к травматизации, огрублению, утолщению кожи и последующему стенозу слухового канала.
По этиологии различают:
Кроме того, существует геморрагическая форма, которая возникает как осложнение на фоне инфицирования вирусом гриппа. Из-за резкого снижения проницаемости стенки мелких капилляров в слуховом проходе появляется выпот и высыпания в виде багрово-фиолетовых геморрагических пузырьков. Другой редкий вариант, злокачественный, развивается при диабете или слабом иммунитете и сопровождается остеомиелитом височной кости.
По степени тяжести отит наружного уха бывает легкий, умеренный и разлитой.
Рожистое воспаление наружного уха.
Основным диагностическим признаком которого является достаточно невыразительные симптомы:
Повышение (максимум 39–40 °С) температуры.
Лихорадка с дрожью.
Эритематозную. При этой под формы, отмечается яркое покраснение всех кожных покровов ушной раковины c отеком и выраженными краями, в том числе и мочки уха. При надавливании определяется выраженная болезненность.
Буллезную. Патогенетическим симптомом является покраснение ушной раковины на фоне образования пузырей, содержащих серозную жидкость.
Буллезно-геморрагическую. При последней форме определяются те же симптомы, что и в предыдущей только пузыри содержат серозно-геморрагическим жидкость.
Необходимо отметить, что одним из вариантов классического течения стрептококковой инфекции, вызванной S. pyogenes., является рожистое воспаление.
Возможно также распространение этого заболевания на барабанную перепонку, при этом возникает рожистый средний отит.
При прогрессировании заболевания, возможно, появление гнойных выделений. Происходит деформация ушной раковины по причине расплавления хряща с отторжением некротизированных тканей. При этом дифференциальный диагноз проводят с рожистым воспалением и отогематомой.
Основным свойственным фактором, приводящим к воспалению наружного уха, являются травматическое повреждение кожных покровов наружного слухового прохода.
Зачастую во время самостоятельного туалета наружного слухового прохода с «гигиеническими» целями.
Себорейный дерматит: от диагностики к лечению
Автор: Пушкина Наталья Владимировна, врач дерматовенеролог первой категории, практикующий трихолог, член Союза трихологов и Евразийской ассоциации трихологов, преподаватель школы трихологии «Наутилус»
Себорейный дерматит является серьезным заболеванием кожи головы. Кожа головы интенсивно шелушится, человека постоянно беспокоит зуд, появляется необходимость в частом мытье головы для того, чтобы не было этого активного шелушения. К этим проявления может присоединиться и воспаление. Решать данную проблему надо комплексно: правильно очищая кожу головы, успокаивая ее, увлажняя, чтобы проблема не появилась повторно.
Себорейный дерматит. Терминология
В состав кожного сала входят глицериды (более 40%), свободные жирные кислоты (16%), эфиры воска (до 25%) и холестерина, сквален (12%) и холестерин. Триглицериды кожного сала разлагаются до свободных жирных кислот бактериями. Некоторые из них образуют летучие жирные кислоты, придающие запах коже. Само кожное сало запаха не имеет.
Широкая распространенность и постоянный рост заболеваемости определяет различные подходы к лечению, основная цель которого достижение долгосрочного положительного результата.
Проявление себорейного дерматита:
1) утолщением рогового слоя, шелушением;
2) жирным блеском, себореей, себостазом (застой сального секрета в устье волосяного фолликула);
3) воспалением кожи;
При себорейном дерматите поражаются те участки кожи головы и туловища, на которых наиболее развиты сальные железы:
— передняя область груди и межлопаточная область,
— область ушных раковин,
При поражении кожи волосистой части головы наблюдается истончение и поредение волос. В тяжелых случаях себорейный дерматит может иметь характер распространенного эксфолиативного процесса вплоть до эритродермии.
Себорейный дерматит. Причины
Основными причинами возникновения данного заболевания считаются:
1) генетическая предрасположенность;
2) метаболические процессы;
3) влияние внешней среды.
До сих пор в литературе можно встретить оба названия возбудителей заболевания: Рityrosporum и Malassezia. В настоящее время роль возбудителя Рityrosporumв патогенезе себорейного дерматита волосистой части головы и перхоти подтверждена многочисленными клиническими и лабораторными исследованиями.
Себорейный дерматит. Патогенез
Развитие себорейного дерматита связывают с изменением состава кожного сала, при котором значительно нарушается барьерная функция кожных покровов.
Совершенно необязательным фактором, провоцирующим активацию работы сальных желез, является высокий уровень общего тестостерона. У большинства больных себорейным дерматитом он находится в пределах нормы, но трансформация тестостерона в дигидротестестерон может быть в 20-30 раз выше по сравнению со здоровыми людьми. Это зависит от активности превращающего фермента 5-альфа-редуктазы и, соответственно, от степени восприимчивости рецепторного аппарата. То есть не стоит искать сразу гиперандрогенемию у данных пациенток или пациентов. Как правило, ее и не бывает.
Маркерами клинически же выявленной и скрытой форм гиперадрогенемии являются: фракция свободного тестостерона в сыворотке крови, ДГТ, индекс свободных андрогенов. Не лишено смысла, проверить пациентов и у специалистов эндокринологов на предмет концентраций андренокортикоидов, прогестерона, соматотропного гормона, гормонов гипофиза и гипоталамуса.
Среди других причин проявления себорейного дерматита большинство ведущих дерматологов отмечают:
Себорейный дерматит. Клинические проявления
Заболевание проявляется шелушением и воспалением кожи, а также сопровождается зудом. Классическим вариантом развития патологии является симметричное вовлечение в процесс не только кожи волосистой части головы, границы роста волос, но и бровей, ресниц и области бороды и усов. На коже головы появляются мелкие муковидные белые чешуйки, или шелушение может принимать крупнопластинчатый характер.
Нередко болезнь начинает прогрессировать в том случае, когда пациенты снижают частоту мытья волос. Это приводит к тому, что поражаются все новые участки кожи, а шелушение становится обильным. При более тяжелой форме себорейного дерматита на голове пациента можно наблюдать эритематозные пятна и бляшки, покрытые муковидными или сальными чешуйками, а в отдельных случаях и чешуе-корками и геморрагическими корками.
Обычно в этом состоянии пациенты и обращаются к дерматологу, хотя все поправить можно было бы гораздо раньше.
 |  |
| Крупнопластинчатое шелушение | Мелкопластинчатое шелушение |
Себорейный дерматит. Диагностика
На сегодняшний день в арсенале доктора трихолога есть много методов, позволяющих оценить состояние кожи пациента, в том числе, кожи волосистой части головы.
С практической точки зрения методы диагностики, применяемые в трихологии, можно разделить на общие (неспециализированные) и специализированные.
1. Для оценки состояния организма: сбор анамнеза, ультразвуковые исследования, методы лабораторной диагностики.
2. Для предварительной постановки диагноза: физикальный осмотр.
Самым информативным методом является дермоскопия. Это неинвазивный оптический метод диагностики кожи, позволяющий оценить морфологические структуры, не видимые невооруженным глазом, и получить клиническую информацию о реальном состоянии кожи. Метод осуществляется с помощью ручного дерматоскопа (десятикратное увеличение), или светового видеомикроскопа (или видеокамеры с линзами увеличения х10,х60,х200 и даже х1000).
Себорейный дерматит. Лечение
Лечение зависит от стадии развития и клинической картины заболевания. При появлении перхоти без наличия воспаления можно ограничиться только наружным лечением, в более серьезных случаях необходима также и внутренняя терапия.
Комплекс наружной терапии включается в себя общие и местные методы лечения.
К общим патогенетическим средствам относятся иммуномодулирующие препараты, антимикотики, антибактериальные системные препараты, НПВС, кортикостероиды, а так же в случае необходимости гормонрегулирующая терапия и применение КОКов у женщин, назначаемые строго по показаниям докторами более узких специализаций.
К более легким наружным компонентам лечения, которые в силах назначить как доктор дерматолог, так и косметолог и трихолог относятся: кератолитические, глюкокортикостероидные, антисептические, дезинфицирующие и противогрибковые средства, действующие на все звенья патогенеза.
1) Кератолитические препараты (пилинги волосистой части головы) помогают бороться с утолщением рогового слоя, шелушением. Как правило, это органические и неорганические кислоты (фруктовые, гликолевые). Они могут быть представлены специальными лосьонами, масками, сыворотками.
Салициловая кислота, как самый частый используемый компонент.
Особенно хороший эффект приносят комбинированные препараты, сочетающие кератолитические свойства салициловой кислоты и противовоспалительные глюкокортикостероидов.
2) Себокорректоры применяются для снижения жирного блеска, устранения себореи и себостаза. Эти компоненты входят, как правило, в шампуни и лосьоны, сыворотки.
Зачастую это средства на основе:
3) Противогрибковый компонент может входить как в состав пилинга, так и в состав шампуня, лосьона в «пост уход» (несмываемая ампула).
4) Противовоспалительные компоненты могут быть представлены в лекарственных средствах (антибиотики, гормоны (кортикостероиды)).
В ухаживающих профессиональных линейках (наносимые на кожу лосьоны, сыворотки и успокаивающие маски) противовоспалительное действие оказывают:
В линейке профессиональной косметики OPTIMA существует комплекс средств от перхоти, который выполняет все необходимые задачи.
Линия от перхоти (OPTIMA, Италия)
Активное лечение начинается применения маски от перхоти, которая используется 2 раза в неделю. Наносить ее необходимо на кожу головы перед мытьем на 15-20 минут, затем смыть водой. Функцию очищения в данной линейке выполняет шампунь от перхоти за счет содержащейся в нем салициловой кислоты. Следующий этап, после очищения кожи головы и ее подготовки к лечению, использование интенсивного тоника от перхоти. В его составе:
Применение: 2 раза в неделю, в среднем расход на одно нанесение – ½ ампулы. Активный курс лечения – около двух месяцев.
После этого с активного концентрированного состава можно уйти идентичный, но менее концентрированный состав лосьона от перхоти. Лосьон применяется 1 раз в 2 дня, наносится на кожу головы и не смывается. Для профилактики можно применять лосьон раз в полгода небольшими курсами (1,5 – 2 месяца). Противопоказаний для длительного применения нет.
Изредка, после начала активного курса, когда применяется и маска, и шампунь, и интенсивный тоник от перхоти, может возникнуть ложное усиленное выпадение волос. Необходимо помнить о том, что в этом момент происходит активное, усиленное очищение кожи головы от застрявших, мертвых волос, которые должны были выпасть. Через 2-3 месяца будет заметен рост новых волос, которые придут на смену выпавшим.
Помимо этого, в лечении себорейного дерматита хорошо себя зарекомендовал отечественный препарат гель Кудзитол, благодаря своим активным компонентам:
Применение геля: 1 раз в день, ежедневно, курс – 2-3 месяца, постепенно снижая кратность применения.