Трепанация черепа для чего делается
Краниотомия – операция трепанации черепа
Суть краниотомии заключается в выполнении разреза («томия» – греч.) черепной коробки («кранио» – греч.). Это общее понятие, описывающее целый ряд операций, в ходе которых производится хирургическое вскрытие черепной кости. Эта операция наиболее распространена в нейрохирургии – медицинском направлении, отвечающем за хирургию мозга и центральной нервной системы.
Краниотомия выполняется с целью коррекции таких медицинских состояний, как доброкачественные и злокачественные опухоли головного мозга (в этих случаях иногда необходимо выполнить биопсию или даже частичное или полное удаление опухоли; операция удаления части опухоли мозга называется также «частичным удалением» или «операцией по снижению объема опухолевой ткани» – debulking), устранение патологических изменений сосудов головного мозга (например, аневризма сосудов головного мозга и артериовенозная мальформация (arteriovenous malformation – AVM)), лечение местных травм (таких как перелом или внутримозговое кровотечение), лечение инфекционных процессов мозга (гнойник, абсцесс), а также с целью лечения ряда неврологических явлений (таких как острый эпилептический приступ).
Метод краниотомии, как правило, применяется в случае первичных опухолей мозга – в большинстве случаев доброкачественных (типа менингеомы) или злокачественных (типа глиомы (glioma)), глиом низкой степени злокачественности (степени 1 и 2), редких видов опухолей мозга (например, гермином или лимфом), а также вторичных опухолей мозга.
Каковы ожидаемые результаты данной процедуры?
Краниотомия – это операция, которая выполняется при различных медицинских состояниях:
При помощи операции будет достигнуто улучшение функциональных и сенсорных возможностей пациента, поскольку операционное лечение в большинстве случаев облегчает характерные симптомы заболевания. Вместе с тем важно помнить, что речь идет об операции трепанации черепа и проникновении в мозг, что считается одной из самых сложных операций в нейрохирургии.
Как на практике выполняется эта процедура?
Краниотомию можно выполнять под местным или общим наркозом. Непосредственно перед операцией пациент будет подключен к системе, предназначенной для внутривенного введения препаратов, через которую анестезиолог введет успокоительные препараты, цель которых – помочь пациенту снизить ощущение тревоги.
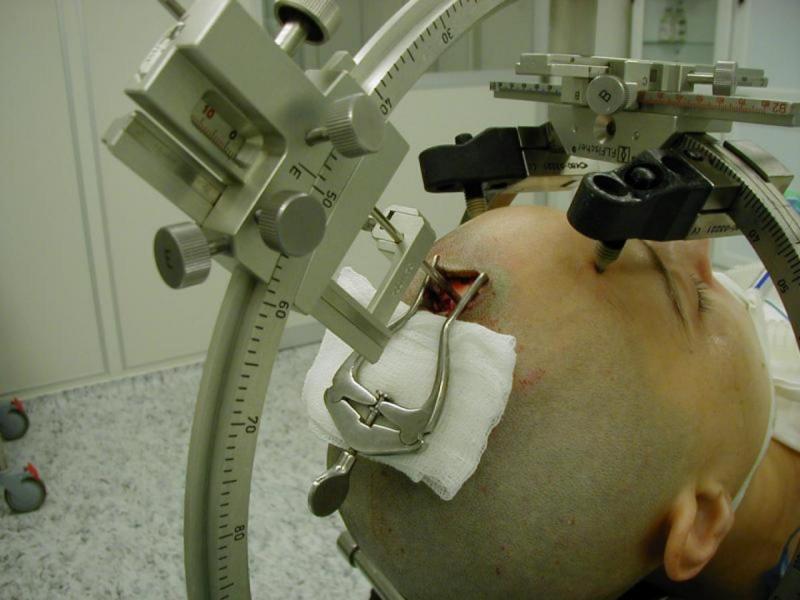
Если принимается решение о выполнении регионарной анестезии, это значит, что хирург и анестезиолог смогут разговаривать с пациентом на протяжении всей операции. Если принимается решение о выполнении общего наркоза, это значит, что пациент погрузится в глубокий сон на все время операции и не будет осознавать того, что с ним происходит. В обоих случаях голова пациента будет закреплена с помощью особого устройства, которое называется «держатель головы», и его назначение состоит в том, чтобы предотвратить любое движение или смещение головы, и за счет этого обеспечить наибольшую точность в ходе выполнения операции.
Сегодня в ходе операции краниотомии хирурги пользуются высокотехнологичной системой навигации, позволяющей обнажить в точности тот участок мозга, который предполагается оперировать, и уменьшить степень повреждения окружающих областей и тканей. Системы навигации оснащены современными средствами визуализации, такими как ультразвук, МРТ (визуализация с помощью магнитного резонанса) и КТ (компьютерная томография).
Перед началом операции предварительно побритый участок операционного поля будет обработан антисептическим раствором. После того, как будет установлено, что наркоз начал действовать, хирург выполнит разрез кожи головы, с тем чтобы оголить черепную кость. На следующем этапе часть черепной кости будет распилена специальной высокоскоростной дрелью и удалена. Удаление части черепной кости обнажит оболочку мозга, которая называется «твердой мозговой оболочкой» (dura mater). Хирург вскроет твердую мозговую оболочку и обнажит тот участок, который предстоит прооперировать.
Начиная с этого этапа, операция будет проходить под специальным микроскопом. В случае наличия опухоли ее удаление будет проводиться с помощью аспиратора (suction), электрического пинцета (Bipolar Forceps) или ультразвукового аспиратора (Ultrasonic Aspirator), который разделяет ткани при помощи ультразвука. Кровотечение в мозгу будет дренировано, и в случае необходимости обработки кровеносных сосудов хирург прижжет проблемные сосуды и закроет операционную область.
В конце операции хирург тщательно проверит, что отсутствует кровотечение из всех кровеносных сосудов операционного поля, и только после этого он наложит шов на твердую мозговую оболочку и вернет на место участок черепной кости. После того, как участок черепной кости будет закреплен, хирург совместит края разреза на коже, наложит на них швы и накроет прооперированный участок повязкой.
В случае необходимости хирург вставит дренаж для оттока жидкости и крови из операционной области, который будет находиться там как минимум два дня. Также, возможно, будет необходимость в поддержке дыхания пациента после операции с помощью аппарата искусственной вентиляции легких.
Какой наркоз будет использоваться в ходе процедуры?
Регионарный или общий.
Сколько времени будет длиться процедура?
3–4 часа или больше, в зависимости от вида операции.
Часть пациентов будет получать стероиды до или после операции с целью уменьшения отека в операционной области. Также пациент должен будет получать противосудорожные препараты с целью предотвращения эпилептических приступов.
Как подготовиться к операции и госпитализации?
Следует взять с собой медицинское заключение семейного или лечащего врача, содержащее диагнозы и принимаемые пациентом лекарственные препараты, для того чтобы хирург и анестезиолог получили наиболее полную медицинскую и личную информацию о пациенте.
Необходимо пройти анализы крови, включающие в себя общий анализ крови и биохимический анализ крови, а в особых случаях потребуется также анализ свертываемости крови. Пациентам старше 40 лет необходимо выполнить и представить результаты ЭКГ.
Также необходимо провести визуализацию состояния мозга. Как правило, это компьютерная томография мозга (КТ), магнитно-резонансная томография мозга (МРТ), функциональная магнитно-резонансная томография (фМРТ) или ангиография (катетеризация сосудов мозга). В некоторых случаях, возможно, потребуются дополнительные обследования, такие как ПЭТ-сканирование (позитронное сканирование) и КТ-ангио (визуализация кровеносных сосудов).
За неделю до операции Вы должны прекратить прием противосвертывающих препаратов (таких как аспирин и кумадин). Необходимо проконсультироваться с семейным врачом или хирургом относительно необходимости применения альтернативных препаратов.
В день проведения операции, за 6 часов до ее начала, необходимо воздерживаться от еды и питья (включая воду). Рекомендуется воздерживаться даже от жевания жевательной резинки и курения. Перед входом в операционную необходимо снять зубные протезы, украшения и личную одежду.
Что будет происходить после операции?
Краниотомия – это серьезная операция, требующая госпитализации длительностью от 3 до 6 дней.
После того, как пациент окажется в послеоперационном отделении и выйдет из состояния наркоза, он будет переведен в реанимационное отделение как минимум на 24 часа для продолжения наблюдения и тщательного мониторинга. В зависимости от своего состояния, пациент может оставаться в реанимационном отделении около двух дней.
По окончании пребывания в реанимации его переведут в обычное отделение, где он уже сможет с помощью персонала садиться на кровати или в кресле, есть мягкую пищу и пить. Продолжительность госпитализации и дата выписки будут установлены в зависимости от эффективности восстановления после операции.
Что произойдет после выписки из больницы?
В большинстве случаев примерно через неделю после госпитализации пациент будет выписан домой.
Во время периода выздоровления важно тщательно следить за чистотой послеоперационной области и ежедневно промывать ее водой и мылом.
Следует избегать физической нагрузки в течение 6–8 недель после операции. Рекомендуется воздерживаться от вождения автомобиля, пока окончательно не исчезнут слабость и головокружение.
Если Вы или Ваши близкие нуждаетесь в проведении квалифицированной программы диагностики и лечения Вам рекомендуется обратиться к представителю нашего международного отдела, который поможет Вам в организации приезда в Израиль и в проведении профессиональной медицинской программы.
Что такое патологоанатомическое вскрытие?
У патологоанатомического вскрытия существуют синонимы – «некропсия», «аутопсия», «секция» и другие. Также вскрытие разделяют на патологоанатомическое исследование, необходимое для подтверждения ранее сделанных врачами выводов относительно причин смерти, и судебно-медицинскую экспертизу. Первую проводят в общем случае и по ряду причин от неё можно отказаться. Например, если скончавшемуся был поставлен диагноз СПИД или одно из онкологических заболеваний. Конфессиональная принадлежность как причина рассматривается при наличии заполненной за последние полгода амбулаторной карты.
Для чего нужно вскрытие?
Некропсию делают для установления точных причин смерти. Во избежание ошибок патологоанатом делает множественный забор проб и детально изучает, в каком состоянии находились органы умершего во время оперативного вмешательства. Спешка в этом деле не приветствуется, ибо только тщательность исследований даёт гарантию верного результата. В среднем на одного умершего сотрудник морга уделяет 1-3 часа. Далее анализы попадают в лабораторию и лишь после получения всех результатов выставляется окончательный диагноз.
Данные о случившихся смертях составляют сухую статистику. Но кроме цифр эксперты смогут изучить и другие побочные факторы. Так, кончина во время экспериментального лечения и дальнейшая секция поможет врачам определиться, что пошло не так во время назначенных медицинских процедур, каков отклик у больных на то или иное лекарство.
Патологоанатомическое исследование и судебно-медицинская экспертиза
Два понятия, обозначающих по сути вскрытие, отличаются своей направленностью и средствами обеспечения.
Важно! Если в ходе стандартной секции у патологоанатома возникнут подозрения на неестественность летального исхода или первичный диагноз не найдёт подтверждения, то тело отправляют на дообследование в Бюро судебно-медицинской экспертизы.
Основные этапы патологоанатомического вскрытия
Точное следование регламенту проведения вскрытия и внимательность – залог установления действительных причин смерти. Перечислим этапы, что составляют основу некропсии:
Осмотр телесных покровов
Вскрытие и исследование брюшной полости
Традиционно аутопсия проводится путём Y-образного разреза брюшной полости. Очень важно не коснуться при секции внутренних органов – ведь это может повлиять на истинность конечных результатов. В первую очередь обращают внимание на внутренние органы находящиеся под подозрением. При летальном исходе во время лечения проверяют, какой была реакция печени на вводимые медикаменты.
Укладывание внутренних органов обратно в брюшину
В российских клиниках принято укладывать на место извлечённые внутренние органы из брюшины. Такая же практика внедрена и в странах Евросоюза. А вот на американском континенте внутренности уничтожаются, а брюшина наполняется вспомогательными материалами. В обоих случаях патологоанатомы стараются аккуратно зашить тело усопшего, дабы во время похорон не были видны следы от разрезов.
Лабораторные анализы биоматериалов
Исследованием биоматериалов занимается группа лабораторных экспертов. Иногда анализы проводятся и самими патологоанатомами. Множественность лабораторных исследований не позволяет проводить их все по отношению к каждому трупу. И хотя требуемый биоматериал собирается в полном объёме, это не означает, что он весь используется. Если очевидность причин смерти доказана, например, от пулевого ранения, то гистологический анализ на наличие опухолей не проводится.
Составление отчёта
В завершении ответственный сотрудник морга составляет отчёт, в котором указываются проведённые при вскрытии действия, взятые пробы, результаты анализов и экспертное заключение. Своей подписью исполнитель удостоверяет достоверность изложенных в документе данных.
Реконструкция тела и бальзамирование
Как уже было упомянуто ранее, при зашивании разрезов после аутопсии сотрудники стремятся максимально воссоздать прежний облик почившего. Аккуратные швы, сокрытие их с помощью похоронного грима и прочих манипуляций позволяют провести прощание с усопшим, подвергшимся вскрытию, при открытом гробе. При необходимости используют инъекции и примочки с бальзамирующим раствором для приостанавливания патогенных процессов, что проходят в мёртвом теле.
Операции на головном мозге в Москве
Операция на головном мозге показана при злокачественных и доброкачественных опухолях, проблемах с сосудами, образовании кист и гематом, абсцессах, тяжелых психических расстройствах, болезни Паркинсона, эпилептическом синдроме и ряде других заболеваний.
Оперативное вмешательство бывает плановым, срочным и экстренным. Плановые операции на головном мозге проводятся согласно врачебным показаниям в оговоренные сроки. Срочное воздействие актуально при абсцессах и инсультах. Экстренные манипуляции выполняются при тромбозе, механическом ударе в область головы, огнестрельных и проникающих ранениях.
Хирургическое вмешательство затруднительно, если в организме проходят воспалительные процессы, наблюдаются тяжелые заболевания внутренних органов, сильное метастазирование, инфекционный дерматит кожных покровов головы.
Типы операций на головном мозге
Выбор конкретной методики проведения операции зависит от диагноза, угрозы функционирования тканевых структур, состояния и возраста человека. Распространены следующие виды вмешательств:
Если без частичного удаления костей черепа не обойтись, учитывается одна особенность: дефекты диаметром до 40 мм могут сами закрываться соединительной тканью, в противном случае используются пластические материалы.
Как проходит и сколько длится операция на головном мозге
Подготовительный этап подразумевает выполнение комплекса действий по предупреждению или снижению отека мозга. Берется общий анализ крови, при необходимости проводится дополнительная магнитно-резонансная или компьютерная томография. За 6 часов до момента операции не рекомендуется употреблять еду, пить, курить.
Следующий этап вмешательства — обеспечение хирургического доступа к зоне поражения. Если трепанация черепа не требуется, раздвигаются мягкие ткани и делается надрез необходимых размеров. При наличии абсцессов и гнойных очагов производятся разрезы мягких тканей и кожи в зоне патологии.
Длительность каждой операции разная. Например, краниотомия длится несколько часов, после чего пациент переводится в реанимацию минимум на 10 дней. Эндоскопия и стереотаксическое вмешательство занимают от нескольких минут до часа. Окончательные сроки зависят от размера опухоли. Если нет никаких осложнений пациент на следующий день отправляется домой.
Последствия и длительность жизни после операции
Серьезным последствием оперативного вмешательства в головной мозг может стать ухудшение здоровья пациента. Но риски будут минимальными, если операцию делает опытный нейрохирург, используя современные методики. При краниотомии увеличивается вероятность возникновения осложнений:
На начальном этапе возможны нарушения функций отдельных участков мозга, которые отвечают за работу опорно-двигательного и вестибулярного аппарата, способность к коммуникации, зрение. Но статистика говорит о том, что у 90% пациентов зрение возвращается, у более 60% людей полностью восстанавливается подвижность. Многое зависит от общего состояния здоровья, наличия сопутствующих заболеваний, возраста, плана реабилитации.
Чем моложе пациент, тем большей будет его продолжительность жизни после операции на головном мозге. В среднем отсутствие рецидивов при опухоли мозга на протяжении 5 лет — хороший показатель. После этого срока риск возврата заболевания минимален.
Реабилитация и восстановление
Для предотвращения повторного появления заболевания не рекомендуется пренебрегать рекомендациями врача по лечебному восстановлению. Распространенные процедуры: массаж, электростимуляция мышечных волокон, лазерная терапия, рефлексотерапия. В период реабилитации желательно воздержаться от тяжелого физического труда, стараться избегать стрессовых и психологически неблагоприятных ситуаций.
Главная цель реабилитации после операции на головном мозге — восстановление утраченных функций и возвращение к полноценной жизни. Лишь комплексный подход позволит добиться желаемых результатов на 100%. Восстановление длится несколько месяцев и в нем принимают участие разные специалисты: от физиотерапевтов и хирургов до психологов и логопедов.
Стоимость операции на головном мозге
Стоимость операции на головном мозге можно узнать на консультации нейрохирурга. Окончательная сумма зависит от вида и стадии заболевания, результатов диагностического обследования, типа анестезии, выбранной технологии удаления опухоли или решения другой задачи.
Содержание
Каковы показания к проведению краниотомии?
Краниотомия показана при опухолях мозга – как доброкачественных, так и злокачественных; в последнем случае может возникнуть надобность в биопсии и в частичном или полном удалении опухоли. Операция по частичному удалению опухоли называется частичной резекцией, или операцией по уменьшению объема опухоли (Debulking). Трепанация черепа выполняется также при патологиях сосудов головного мозга (аневризма или артериовенозная мальформация); при черепно-мозговых травмах – переломе или кровоизлиянии в мозг с образованием гематомы; при внутримозговой инфекции (нарыве, абсцессе), а также при целом ряде неврологических заболеваний, например, при тяжелых формах эпилепсии, не поддающихся консервативному лечению.
Опухоли мозга, при которых показана краниотомия – это, прежде всего, первичные новообразования. Главным образом речь идет о доброкачественных опухолях (например, менингиома), а также о таких злокачественных опухолях как глиома, в особенности низкой степени злокачественности (стадии 1 и 2). Трепанация черепа может выполняться при редких опухолях типа гермином или лимфом, а также при метастазах в мозг.
Каковы прогнозируемые результаты операции?
Краниотомия выполняется по нескольким показаниям:
Операция приведет к улучшению функционального и сенсорного состояния пациента, поскольку хирургическое вмешательство в большинстве случаев облегчает симптоматику, характерную для имеющейся патологии. Вместе с тем, нельзя забывать, что речь идет об операции по вскрытию черепа и проникновению в мозг – а такие вмешательства относятся к самым сложным в нейрохирургии.
Первичное восстановление и дальнейшее выздоровление после операции требует длительного времени. Обычно пациенты, страдавшие головными болями до операции, говорят о значительном облегчении. Вместе с тем, некоторые жалуются на сильную усталость и, при этом, на бессонницу. Другие отмечают тревогу, депрессию, тахикардию и стрессовое состояние, которые развились именно после операции.
У некоторых пациентов, перенесших вскрытие черепа без возвращения удаленного фрагмента кости, может возникнуть заметное постороннему взгляду углубление (западение) в оперированной зоне. Такие больные могут испытывать психологические проблемы и неуверенность в себе в связи с заметной деформацией черепа и ухудшением внешнего вида. Пациентам с подобным дефектом обычно проводят операцию по закрытию дефекта – краниопластику.
Как проводится операция?
Трепанацию черепа можно проводить под местным или под общим наркозом. Перед началом операции больному ставят капельницу, через которую анестезиолог вводит успокоительные средства для облегчения тревоги.
Если принято решение о региональной анестезии, это означает, что хирург и анестезиолог будут разговаривать с пациентом на протяжении всей операции. Если вмешательство будет проводиться под общим наркозом, пациент погрузится в глубокий сон и не будет осознавать происходящего. В том и другом случае голова больного жестко фиксируется с помощью специального приспособления во избежание любого смещения или движения головы и, тем самым, для обеспечения максимальной точности вмешательства.
В настоящее время при краниотомии хирурги пользуются усовершенствованной системой навигации, дающей возможность обнажения точно ограниченной зоны вмешательства, а также обеспечивающей минимизацию повреждения прилегающих тканей. Системы навигации включают самые современные ультразвуковые, компьютерно-томографические или магнитно-резонансные устройства визуализации.
Перед началом операции операционное поле (предварительно выбритое) дезинфицируется специальным составом. После того, как врачи убеждаются в эффективности воздействия наркоза, нейрохирург производит разрез кожи скальпа, чтобы обнажить черепную кость. Затем фрагмент кости выпиливается с помощью специальной высокоскоростной дрели. Удаление фрагмента черепной кости приводит к обнажению твердой оболочки мозга. Хирург вскрывает оболочку и обнажает зону, подлежащую хирургическому воздействию.
Начиная с этого этапа операция проводится с помощью специального микроскопа. В случае опухоли ее удаление осуществляется с помощью аспиратора (suction), электрического пинцета (Bipolar Forceps) или ультразвукового аспиратора, который разрушает ткань ультразвуковыми волнами. Кровь, изливающаяся в зоне операции, дренируется. Проблематичные сосуды в случае необходимости прижигаются, после чего область операции закрывается.
По окончании операции хирург тщательно проверяет гемостаз, зашивает твердую мозговую оболочку и возвращает фрагмент черепной кости на место. После фиксации черепной кости врач зашивает разрез и накладывает повязку.
При необходимости хирург устанавливает дренаж для отведения выделений и крови из области операции. Дренаж остается как минимум на два дня. После операции может понадобиться искусственная вентиляция легких.
Как долго длится операция?
3-4 часа или более – в зависимости от конкретного вида операции.
Какова статистика успеха операции, с какими факторами риска она сопряжена?
Важно осознавать факторы риска и быть в курсе возможных осложнений краниотомии – одной из сложнейших нейрохирургических операций.
Для минимизации риска необходимо сообщить хирургу и анестезиологу все детали анамнеза пациента, которому предстоит операция – только в этом случае они смогут оптимальным образом подобрать все параметры вмешательства.
Хирургические осложнения краниотомии – инфекция, кровотечение или отек мозга, повреждение соседних тканей и сосудов, эпилептические припадки. Согласно статистике, изложенной в медицинской литературе, такие тяжелые осложнения как полный или частичный паралич, потеря памяти и/или речи и/или когнитивных функций имеют место в 4% случаев. Показатель смертности составляет 2%.
Часть пациентов получают специальные препараты до или после операции с целью сокращения отечности в области операции. Данная терапия сопряжена с побочными явлениями, такими как нарушение сна, повышенный аппетит, ослабление мышц ног, набор веса, нарушения пищеварения и перепады настроения. Кроме того, пациенту могут быть назначены противосудорожные препараты для профилактики эпилептических приступов.
Что ожидает пациента после операции?
После того как пациент очнется после наркоза в послеоперационной палате, он пройдет контрольную КТ и, затем, будет переведен в отделение интенсивной терапии для наблюдения как минимум на 24 часа; в некоторых случаях больного оставляют в реанимации на двое суток.
В результате операции возможна припухлость и кровоподтеки на лице и в области глаз. Как правило, они проходят самостоятельно в течение нескольких дней. В первые дни после операции возможны боли, которые купируются медикаментозными средствами. Возможна тошнота и рвота. Помимо дренажа, пациент подключается к инфузии для подачи жидкости. Остается также катетер для отведения мочи.
Из отделения интенсивной терапии пациента переводят в стационарное отделение. Там ему помогут сесть в кровати или в кресле, дадут мягкую пищу и питье. Продолжительность госпитализации и сроки выписки из стационара определяются в соответствии с темпами послеоперационного восстановления.
Что ожидает пациента после выписки из больницы?
В большинстве случаев после госпитализации, длящейся приблизительно неделю, пациента выписывают домой. Полное выздоровление после операции может наступить через месяц или даже через два месяца. Рекомендуемый срок отпуска по болезни составляет от месяца до полутора.
В период реабилитации важно следить за чистотой кожи в области операционного рубца: следует ежедневно промывать эту зону водой с мылом.
Следует избегать интенсивных физических нагрузок на протяжении 6-8 недель после операции. Рекомендуется также воздерживаться от вождения автотранспорта, если ощущается общая слабость или головокружение.
Приблизительно через месяц после операции пациента вызывают на контрольный осмотр к оперировавшему хирургу в амбулатории при отделении.
В случае повышения температуры тела свыше 38°С следует позвонить на отделение и посоветоваться с дежурным врачом. При необходимости – обратиться в приемное отделение больницы для дальнейшего обследования.