Транзиторная артериальная гипертония что это такое
Терапия пациентов молодого возраста с артериальной гипертензией, обусловленной вегетативной дисфункцией
Cиндром вегетативной дистонии имеет особое значение у пациентов молодого и среднего возраста с эпизодической гипертензией в связи с ее распространенностью и риском перехода в гипертоническую болезнь. Большую роль в этом играют психоэмоциональные нарушени
Vegetative dystonia syndrome is significant for patients of young and middle age, with occasional hypertension because of its prevalence and risk of developing into hypertensive disease. Significant role in this process belongs to psycho-emotional disorders: anxiety and depression. Course therapy with anxiolytic preparation with vegetotropic effect improves indices of emotional and vegetative background and contributes to normalization of arterial tension.
Чрезвычайно широкая распространенность вегетативных нарушений, а также роль вегетативной нервной системы в регуляции жизненно важных функций организма являются предпосылками к дальнейшему изучению и обсуждению заболеваний и состояний, связанных с нарушениями вегетативного обеспечения. Известно, что вегетативная нервная система не только регулирует работу всех внутренних органов и систем, она также участвует в поддержании гомеостаза, регуляции тонуса сосудов и влияет на психоэмоциональное состояние человека, термин «синдром вегетативной дистонии» (СВД) тесно связан с тревожно-невротическими нарушениями и так называемыми психосоматическими или функциональными заболеваниями [1].
По классификации СВД по А. М. Вейну [2] выделяют психовегетативные нарушения, синдром периферической вегетативной недостаточности и ангиотрофоалгический синдром, каждый из которых может быть проявлением ряда неврологических и соматических заболеваний. Известно, что в качестве самостоятельного заболевания вегетативная дистония выступает довольно редко, чаще вегетативные нарушения имеют вторичный характер и могут манифестировать у индивида на фоне психоэмоциональных провокаторов в дебюте соматического или неврологического заболевания [3]. Особое значение в диагностике синдрома вегетативной дистонии имеет выявление вегетативных нарушений у пациентов молодого и среднего возраста с ранними проявлениями неблагополучия в сердечно-сосудистой системе в виде транзиторного повышения артериального давления (АД). Как правило, АД у таких больных в начале заболевания повышается не чаще нескольких раз в месяц, не достигает еще высоких цифр и всегда связано с неприятными эмоционально окрашенными событиями.
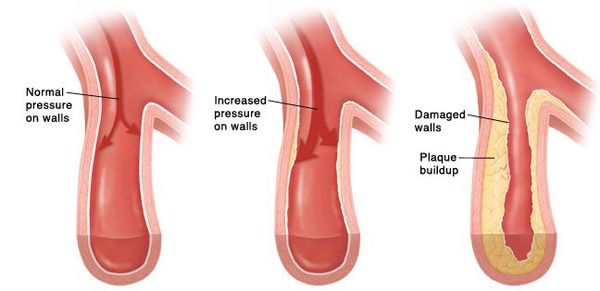
В последних исследованиях по артериальной гипертонии (АГ) у молодых пациентов показано, что повышенная личностная тревожность связана с изменением реактивности эндотелия сосудистой стенки с развитием и формированием эндотелиальной дисфункции по типу ареактивности сосудистой стенки, что, вероятно, может приводить к формированию ранней ригидности сосудистой стенки и повышенной лабильности симпатического звена вегетативной иннервации на фоне хронического длительного стресса, провоцирующего начало и усугубляющего течение сердечно-сосудистых заболеваний [4–6].
Поскольку эмоциональные нарушения у пациентов с СВД имеют скрытое течение и маскированы большим количеством соматических жалоб, в диагностике важно обращать внимание на соматические проявления тревоги и депрессии путем проведения тестирования психоэмоционального состояния больного, что позволяет найти актуальные для каждого пациента подходы к лечению. С другой стороны, синдром вегетативной дистонии может быть ранним (преморбидным) проявлением какого-либо соматического заболевания, например, артериальной гипертензии. В этом случае бывает непросто разграничить и точно выявить у каждого конкретного пациента, что лежит в основе клинических проявлений синдрома вегетативной дистонии — начальные симптомы пока еще не стабильной гипертонической болезни или манифестация лабильности АД развиваются в связи с провоцированным стрессом психогенным тревожным расстройством [7].
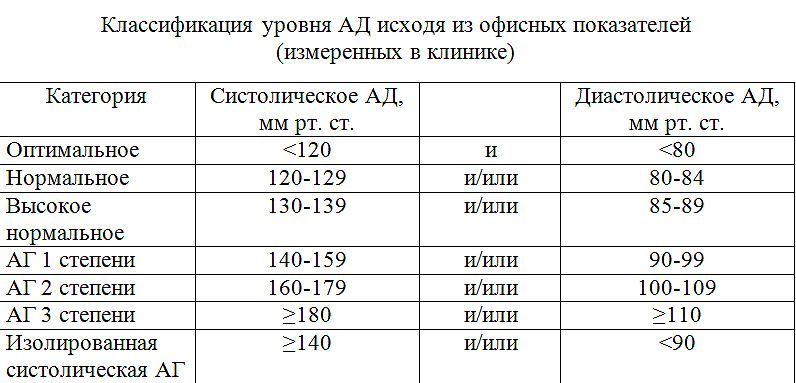
В этом направлении очень важно учитывать современные принципы диагностики артериальной гипертонии (Евразийский кардиологический журнал. 2014, № 1) [8]. По последним Рекомендациям по диагностике и лечению артериальной гипертонии Европейского общества по изучению гипертонии (European Society of Hypertension, ESH) и Европейского общества кардиологов (European Society of Cardiology, ESC) (2014), связь между артериальной гипертонией, сердечно-сосудистыми заболеваниями, почечными рисками и смертностью является непрерывной и требует ранней диагностики и адекватного лечения пациентов [9]. С этими целями, помимо понимания необходимости своевременного назначения гипотензивных препаратов, важно определиться с выбором четкой границы, которая отделяла бы нормотонию от гипертонии. Это непросто еще и потому, что в общей популяции распределение значений систолического и диастолического артериального давления весьма вариабельно и различается с возрастом, однако у лиц молодого, среднего и пожилого возраста применяется одинаковая классификация. Тем не менее, на сегодняшний день высоким нормальным считается АД 130–139/80–84 мм рт. ст. Пациенты же, имеющие цифры АД 140–159/90–99 мм рт. ст., попадают в группу АГ 1-й степени. Кроме того, важно учитывать общий сердечно-сосудистый риск, включающий не только возраст и пол (у мужчин риск выше, чем у женщин), но и курение, дислипидемию, гипергликемию и нарушение толерантности к глюкозе, ожирение (особенно абдоминальное), семейный анамнез сердечно-сосудистых заболеваний, бессимптомное поражение органов-мишеней (сердце, сосуды, почки, сетчатка), наличие сахарного диабета и других заболеваний (ишемической болезни сердца, хронической церебральной ишемии, инсульта, транзиторной ишемической атаки, хронической сердечной недостаточности, почечной недостаточности). Стратификация рисков, таким образом, смещает диагностику и лечение АГ в группу более старшего и пожилого возраста. Группа же пациентов возраста до 40–45 лет разнородна, и чем пациент моложе, тем чаще дифференциальный диагноз смещается в сторону СВД. Вместе с тем в Рекомендациях по диагностике и лечению артериальной гипертонии ESH и ESC (2014) выделяют такие формы артериальной гипертонии, как изолированная офисная гипертония («гипертония белого халата» (ГБХ)) и маскированная артериальная гипертония (МАГ) (изолированная амбулаторная гипертония), связанные с тревогой или реакцией на необычную для человека ситуацию, а также с так называемой «настороженностью» или волнением пациента в кабинете врача. Несмотря на то, что на разницу в цифрах АД в офисе (имеется в виду врачебный кабинет) и вне его влияет довольно много факторов, принято разницу между двумя этими измерениями называть «гипертонией белого халата».
У этих лиц риск сердечно-сосудистых осложнений меньше, чем у больных АГ. Однако по сравнению с нормотониками у этой категории лиц чаще наблюдаются органные и метаболические изменения. Достаточно часто ГБХ со временем трансформируется в обычную АГ. Предвидеть возможность выявления АГ в каждом конкретном случае сложно. Диагностику ГБХ проводят на основании данных самоконтроля АД (СКАД) и суточного мониторирования АД (СМАД). При этом наблюдается повышение клинического АД при повторных измерениях (как минимум трижды), тогда как показатели СКАД (среднее значение АД за 7 дней измерения) и СМАД находятся в пределах нормы. Диагностика по данным СКАД и СМАД может не совпадать, причем особенно часто это наблюдается у работающих пациентов. В этих случаях необходимо ориентироваться на данные СМАД.
Установление данного диагноза требует проведения исследования для уточнения наличия факторов риска и поражения органов-мишеней. У всех пациентов с ГБХ необходимо использовать немедикаментозные методы лечения АГ. При наличии высокого и очень высокого риска сердечно-сосудистых осложнений рекомендуется начать антигипертензивную терапию.
Распространенность ГБХ по данным ряда популяционных исследований составляет 13–32%, при этом чаще отмечается у женщин, некурящих лиц и увеличивается с возрастом. Поражение органов-мишеней при ГБХ встречается значительно реже, чем при стойкой гипертонии, также это верно и для сердечно-сосудистых событий.
Возможна и противоположная ситуация, когда АД в кабинете врача может быть нормальным, а в других условиях (по результаты СКАД и/или СМАД) — повышается. И тогда это называется «маскированной» или «изолированной артериальной гипертонией». В опубликованных за последние годы популяционных исследованиях [8] распространенность МАГ достигает 10–17% в общей популяции, причем чаще офисное нормальное высокое АД граничит с цифрами АД в районе пограничных значений (например, 140–145 мм рт. ст. для систолического АД). К более высоким значениям вне офисного АД, по сравнению с офисным, может приводить ряд следующих факторов. Это мужской пол, молодой возраст, курение, употребление алкоголя, провокация повышения АД физическими нагрузками, стресс и тревога на работе, ожирение, диабет, хронические заболевания почек и отягощенный семейный анамнез по гипертонии. По данным метаанализов проспективных исследований, сердечно-сосудистые осложнения при МАГ в 2 раза выше, чем при истинной нормотонии, и уравниваются с показателями при стойкой АГ. Это связано, скорее всего, с малой информированностью пациента о наличии у него повышенных цифр АД и отсутствием лечения длительное время, за которое и формируется стойкая АГ.
В связи с вышеизложенным возникает ряд вопросов. Во-первых, можно ли считать ГБХ истинной нормотонией у эмоционально лабильных личностей, возможно, в период стрессовых нагрузок или перестроек организма? Несмотря на промежуточный сердечно-сосудистый риск между риском при стойкой АГ и нормотонией, более высокие внеофисные значения АД и гипертрофия левого желудочка у пациентов с ГБХ все же встречаются чаще, чем у нормотоников. Во-вторых, так называемая маскированная АГ по сути является феноменом, имеющим тенденцию к более высокому сердечно-сосудистому риску и может быть оценена как некий преморбид к развитию АГ при отсутствии своевременной лечебной коррекции. Какова вероятность трансформации так называемой «стрессовой» гипертонии в истинную АГ у этих людей? Как достигнуть баланса в неспецифических реакциях организма на повышенные психоэмоциональные нагрузки и где та «золотая середина» в сочетании диагностических методов (таких как домашнее измерение АД) и профилактических методов отдыха и релаксации с разумным подходом к диагностике и лечению. Как добиться рационального подхода к диагностике и лечению пациентов с АГ, избегая ошибок в терапии и полипрагмазии, с другой стороны. И, наконец, подбор терапии. Совершенно очевидно, что комбинация гипотензивной терапии и лекарственных препаратов, влияющих на адаптацию к стрессу, в схемах лечения этих пациентов могла бы отсрочить и смягчить начальные проявления АГ, а также помочь профилактике истинной АГ. В связи с вышеизложенным представляется важным поиск средств и методов для профилактики и лечения АГ у лиц молодого возраста, имеющих транзиторное повышение АД и стрессовый характер этих изменений [10, 11].
На базе Городского неврологического центра «Сибнейромед», г. Новосибирск проведено открытое сравнительное рандомизированное клиническое исследование по оценке эффективности и безопасности препарата Тенотен в терапии пациентов молодого возраста с артериальной гипертензией, обусловленной вегетативной дисфункцией.
Критерии включения. В исследование были включены пациенты, соответствующие следующим критериям: подтвержденный диагноз СВД согласно критериям СВД по А. М. Вейну; возраст пациентов от 21 до 40 лет; частота эпизодов (дней) повышения АД от 10 до 15 в месяц; исключена органическая патология головного мозга (магнитно-резонансная томография (МРТ) и/или компьютерная томография головного мозга); исключена тяжелая соматическая патология, ограничивающая прием исследуемых препаратов.
Критерии исключения. В исследование не включались пациенты, у которых на момент визита отмечались: повышенная чувствительность к Тенотену и его ингредиентам; женщины в период беременности, лактации; пациенты, принимающие другие противотревожные, анксиолитические, ноотропные, сосудистые препараты; пациенты, постоянно принимающие гипотензивные препараты для лечения АГ; пациенты, имеющие тяжелую депрессию (выше 19 баллов по шкале депрессии Гамильтона HAM-D) или суицидальную попытку в анамнезе; пациенты, имеющие выраженные нарушения функции печени и/или почек и/или других жизненно важных органов, сопровождающиеся декомпенсацией их функций.
Характеристика групп наблюдения. В исследование было включено 76 пациентов в возрасте 21–40 лет. Все больные были сопоставимы по длительности заболевания и по выраженности клинических проявлений: уровню тревоги и депрессии, вегетативных нарушений, по показателям АД и частоты сердечных сокращений (ЧСС). Пациенты были рандомизированы в следующие группы: основная группа 39 человек (19 мужчин и 20 женщин; в возрасте от 21 до 30 лет было 18 человек (46,2%), пациентов от 31 до 40 лет было 21 человек (53,8%)); контрольная группа — 37 человек (17 мужчин и 20 женщин; 16 человек в возрасте 21–30 лет (43,2%) и 21 человек в возрасте 31–40 лет (56,8%)). Основная группа пациентов (39 человек) была представлена 21 пациентом (53,8%) с ГБХ (группа 1), и 24 человека (46,2%) имели МАГ (группа 2). Все пациенты основной группы наряду с традиционными средствами купирования отдельных эпизодов повышения АД (бета-блокатор — анаприлин или ингибитор АПФ — каптоприл) получали Тенотен по схеме: 2 таблетки 3 раза в день в течение 3 месяцев. В контрольной группе (37 пациентов) у 24 человек (64,9%) была диагностирована ГБХ (группа 3) и у 15 человек (35,1%) — МАГ (группа 4). Всем пациентам были даны рекомендации по изменению режима дня и назначены только традиционные средства купирования эпизодов повышения АД. Сопутствующая терапия (кроме названной выше) по поводу острых или хронических заболеваний применялась во время исследования в соответствии с показаниями. Не допускался прием других противотревожных, анксиолитических, вегетотропных, ноотропных препаратов.
Все обследованные были работниками умственного труда, работали 5 дней в неделю по 7–8 часов в офисе, хотя по служебной необходимости часто имели ненормированную продолжительность рабочего дня, некоторые сообщали о том, что 3–4 года не имели возможность пойти в отпуск. В последние 6 месяцев пациенты с МАГ стали периодически замечать повышение АД до 135–160 мм рт. ст. при обычной нормотонии или гипотонии ранее. На момент включения в исследование предъявляли жалобы на лабильность АД (с повышением АД до 130–160 мм рт. ст.), учащение сердцебиений до 80–120 уд./мин не более 15 эпизодов в месяц, нервозность, раздражительность, ухудшение памяти и внимания на фоне высоких психоэмоциональных нагрузок на работе и в семье. Кроме того, все пациенты предъявляли жалобы на утомляемость, пониженную работоспособность, метеочувствительность, нарушения сна (пресомнии или трудности засыпания и интрасомнии или трудности поддержания сна) и сонливость. Среди обследованных пациентов с ГБХ отмечалось офисное (в кабинете врача) повышение систолического АД до 140–150 мм рт. ст., а при самостоятельном контроле АД (СКАД) в домашней обстановке АД не превышало средних допустимых значений. При маскированной АГ в противоположность — повышение АД дома или на работе до 145–150 мм рт. ст. (максимальное значение при СКАД в течение 7 дней) при нормальных цифрах АД в кабинете врача. У пациентов с ГБХ наблюдалась наклонность к тахикардии и дыхательной аритмии, у больных с маскированной АГ отклонений по электрокардиографии (ЭКГ) обнаружено не было. Значимых изменений на МРТ головного мозга у пациентов не было.
На первом визите (визит 1) всем пациентам проводилось измерение АД на обеих руках, сидя и стоя, ЭКГ и психоэмоциональное и вегетативное тестирование (тест тревоги и депрессии Гамильтона, тест тревоги Спилбергера, шкала оценки вегетативных изменений по шкале пациента и шкале врача, индекс Кердо) [12]. Напомним, что положительные значения индекса Кердо свидетельствуют о преобладании симпатического влияния вегетативной нервной системы (ВНС), отрицательные — парасимпатического. Чем ближе значения индекса Кердо к нулю, тем более уверенно можно говорить о функциональном равновесии вегетативной нервной системы. Всем пациентам было рекомендовано вести дневник АД и ЧСС с измерением АД утром и вечером на протяжении всего периода наблюдения. Через 2 месяца от включения в исследование каждому пациенту проводился опрос по телефону относительно общего самочувствия и переносимости лечения. Через 3 месяца лечения и наблюдения пациенты обеих групп были приглашены на визит 2, где оценивались психоэмоциональные и вегетативные показатели и общее клиническое впечатление врача по шкале CGI. По шкале CGI, при отсутствии побочных эффектов, используется следующая система оценки: 1,00 — отсутствие изменений или ухудшение; 2,00 — минимальный эффект, небольшое изменение; 3,00 — умеренный эффект, явное улучшение, частичная ремиссия симптомов; 4,00 — выраженный эффект, значительное улучшение, полная/почти полная ремиссия всех симптомов.
Статистический анализ выполнен с помощью программного пакета медицинской статистики. Проверка достоверности изменения относительно исходного уровня выполнялась для количественных переменных с использованием парного критерия Стьюдента либо непарного критерия Вилкоксона–Манна–Уитни. За исходный уровень принималось значение переменной на скрининговом визите. За конечный результат — последнее доступное значение. Статистический анализ выполнялся с помощью программного пакета Statistica 6.0.
Результаты и обсуждения
В табл. 1 представлена динамика показателей аффективных нарушений (тревоги и депрессии) и показателей вегетативных функций в основной и контрольной группах в процессе наблюдения за пациентами, а также оценка клинических впечатлений (CGI).
Таким образом, за время проведения исследования по всем клиническим психологическим шкалам в группах лечения препаратом Тенотен (ГБХ и МАГ) симптомы депрессии и тревоги уменьшились достоверно более значимо в попарном сравнении с группами контроля (p
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
Что такое артериальная гипертензия (гипертония)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
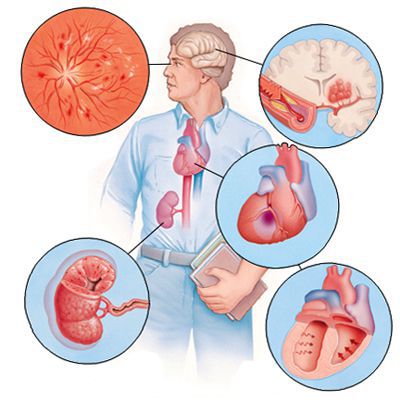
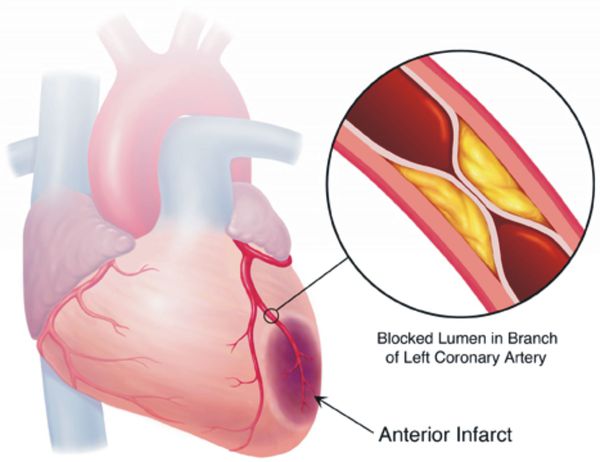
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
Классификация и стадии развития артериальной гипертензии
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9] :
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.
_575.gif)