сколько дней больной пневмонией заразен для окружающих
Как передается пневмония
Пневмония является серьезным воспалительным заболеванием легких, которое достаточно распространено в наше время. Несмотря на то, что благодаря современной медицине прогноз лечения в основном благоприятен, при пневмонии существует риск развития опасных осложнений и летального исхода. Важно знать, как уберечь себя от данного заболевания, и какие меры предосторожности следует принимать при контакте с больным пневмонией. Любое заболевание лучше предупредить, чем в дальнейшем устранять последствия заражения.
Верхние дыхательные пути человека – это место обитания многочисленных микроорганизмов, в том числе условно-патогенных бактерий. При нормальном состоянии иммунитета существует определенный баланс микроорганизмов, не происходит размножение условно-патогенных микробов. При ослаблении иммунитета человек заболевает.
Пневмония развивается в результате воздушно-капельного заражения у людей с ослабленным иммунитетом. Заболевание может возникнуть у людей, находящихся в стрессовом состоянии или на фоне сильного переутомления. Вирусные инфекции могут начинаться как грипп или аденовирусная инфекция, затем перейти в воспаление легких. При активной жизнедеятельности патогенных бактерий развивается воспаление стенок бронхов, альвеол.
Воспаление легких может развиться при заражении микоплазменной бактерией, хламидиями, другими атипичными микроорганизмами. Микоплазменной пневмонии больше подвержены дети и молодежь в возрасте до 25 лет. Наиболее часто причиной внебольничной пневмонии становится стрептококковая инфекция.
Как возникает заболевание
Воспаление чаще всего развивается на фоне респираторной инфекции, бронхита или гриппа. При этом пневмония выступает в качестве их осложнения. Также нередки случаи развития воспаления легких как самостоятельного заболевания. Развитию патологии способствует ослабление иммунной системы, которое возникает в результате:
особенностей возраста (дети и пожилые люди);
влияния на организм вредных веществ (сигарет, алкоголя, различных токсинов).
При сниженной естественной защите организма инфекция беспрепятственно проникает в клетки и ткани и начинает активно размножаться. Чем дольше человек остается без лечения, тем большие масштабы тканей легких будут вовлечены в воспалительный процесс. Пневмония вдвойне опасна тем, что может развиваться молниеносно, ухудшая состояние больного до критического за несколько дней. Поэтому очень важно вовремя обратиться к врачу и пройти соответствующее обследование.
В Юсуповской больнице пациентам предоставляется полный спектр медицинских услуг: диагностика, лечение, восстановление после заболевания. В клинике терапии работают квалифицированные терапевты и пульмонологи, которые имеют большой опыт лечения воспаления легких. Доктора Юсуповской больницы используют в своей работе эффективные методы доказательной медицины и высокотехнологичное оборудование, что позволяет достигать максимального результата даже в самых сложных случаях.
Пути передачи
Возбудители пневмонии (бактерии, вирусы, патогенные грибы) способны переходить от больного человека к здоровому различными путями:
Передача от человека к человеку
Пневмония, как отдельное заболевание, считается незаразным и не передается от человека к человеку. Если рассматривать первопричину развития пневмонии, например, грипп, то им может заразиться здоровый человек. Однако совсем не обязательно, что в дальнейшем грипп разовьется в пневмонию. Это будет зависеть от состояния иммунной системы. При проникновении патогенных организмов в тело человека его защитные функции начинают активно с ними бороться. Если иммунитет не справляется, возникает осложнение заболевания. В данном случае грипп осложняется пневмонией.
Бактериальные и вирусные возбудители пневмонии могут проникать в организм через физиологические жидкости. Это не говорит о том, что заражение возбудителем обязательно приведет к развитию пневмонии, но человек попадает в зону риска.
Любые факторы, снижающие естественную защиту организма (различные заболевания, переохлаждение, переутомление и т.д.), способны спровоцировать развитие патологии. Поэтому лучше пролечить бактериальные или вирусные инфекции, даже если они находятся в пассивном состоянии. Данная рекомендация в особенности относится к женщинам, планирующим беременность. Перед зачатием необходимо пройти обследование на определение скрытых инфекций. Они могут себя никак не проявлять, но передаться плоду во время беременности или родов. У младенцев иммунная система не может противостоять заболеваниям, поэтому они чаще подвергаются развитию пневмонии, чем взрослые, при наличии одинаковых инфекционных агентов в организме.
Передача воздушно-капельным путем
Следует отдельно выделить этот вопрос, так как он чаще всего беспокоит людей, которые ухаживают за больным пневмонией. Если рассматривать типичные формы пневмонии, то ей нельзя заразиться воздушно-капельным путем. Через дыхание передаются вирусы, вызывающие пневмонию. Человек с устойчивым иммунитетом в большинстве случаев перенесет лишь обычную простуду. Бактерии, провоцирующие пневмонию, воздушно-капельным путем не передаются. Возникновение пневмонии возможно лишь в том случае, если человек имеет слабый иммунитет.
Если воспаление легких вызвано туберкулезом (казеозная пневмония, относится к атипичным), то существует риск заражения при контакте с больным. Возбудитель данного вида пневмонии передается воздушно-капельным путем и может вызвать заболевание в ослабленном организме.
Для собственной безопасности при общении с больным пневмонией (особенно, если вам не известна природа заболевания) следует использовать маску. Также больному пневмонией требуется собственная посуда для исключения передачи возбудителя через слюну.
Диагностика
Среди атипичных пневмоний у взрослых встречается микоплазменная пневмония, которую чаще всего диагностируют не сразу, а спустя некоторое время. В первые дни развития атипичная пневмония ошибочно диагностируется как бронхит или ОРЗ. В случае с микоплазменной или хламидийной пневмонией рентгенологическое исследование неинформативно. Такой тип пневмонии определяется с помощью серологического теста или с помощью ПЦР (полимеразно-цепной реакции).
Эти типы микроорганизмов сложно определить с помощью культуральной диагностики – они относятся к внутриклеточным возбудителям болезни. У больного чаще наблюдается сухой кашель с отсутствием мокроты. Для выделения микроорганизмов из клинического материала требуются богатые на источники энергии среды, а для культивирования бактерий требуется длительный период инкубации – иногда до двух недель. Из-за способности микоплазмы длительно выживать в организме человека выделение бактерии не является подтверждением острой фазы микоплазменной инфекции.
Микоплазменная инфекция в большинстве случаев заканчивается выздоровлением, чего нельзя сказать о смешанных типах инфекций, которые протекают очень тяжело. Наиболее часто микоплазменная инфекция поражает людей в детском и молодом возрасте, реже в возрасте до 40 лет, очень редко в возрасте после 60 лет. Чаще всего у взрослых диагностируется пневмония, вызванная стрептококком, хламидиями.
В Юсуповской больнице пациент проходит быструю и эффективную диагностику заболевания. Врач терапевтического отделения проводит осмотр, в случае необходимости направляет на консультацию к узким специалистам, чтобы исключить туберкулез легких. Больному назначают наиболее эффективную антибактериальную терапию для данного случая пневмонии. Лечение пневмонии должно проводиться в условиях стационара под наблюдением врача. Записаться на консультацию к специалисту больницы можно по телефону клиники.
Профилактика
Чтобы уберечь себя от пневмонии, необходимо регулярно выполнять простые правила, которые также помогут избежать других заболеваний:
При появлении первых признаков заболевания необходимо срочно обратиться к врачу. В Юсуповской больнице пациентам оказывают всю необходимую помощь для устранения недуга. Эффективные методы лечения способствуют скорейшему выздоровлению и минимизируют риск развития негативных последствий.
После перенесенной пневмонии в Юсуповской больнице предлагают пройти курс реабилитации, что позволяет значительно быстрее нормализовать работу организма и восстановить его функции. Записаться на прием к терапевту, пульмонологу или реабилитологу, получить консультацию других специалистов можно по телефону.
Роспотребнадзор (стенд)
Роспотребнадзор (стенд)
Вирусная пневмония
Вирусная пневмония
Вирусная пневмония – острое воспаление респираторных отделов легких, вызываемое вирусными возбудителями, протекающее с синдромом интоксикации и дыхательных расстройств. В детском возрасте на долю вирусных пневмоний приходится порядка 90% всех случаев воспаления легких. В структуре взрослой заболеваемости преобладают бактериальные пневмонии, а вирусные составляют 4–39% от общего числа (чаще болеют лица старше 65 лет). Частота возникновения вирусных пневмоний тесно связана с эпидемиологическими вспышками ОРВИ – их подъем приходится на осенне-зимний период. В пульмонологии различают первичную вирусную пневмонию (интерстициальную с доброкачественным течением и геморрагическую со злокачественным течением) и вторичную (вирусно-бактериальную пневмонию – раннюю и позднюю).
Причины вирусной пневмонии
Спектр возбудителей вирусной пневмонии чрезвычайно широк. Наиболее часто этиологическими агентами выступают вирусы гриппа А и В, парагриппа, аденовирус. Лица с иммунодефицитами более других подвержены вирусным пневмониям, вызванным вирусом герпеса и цитомегаловирусом. Реже диагностируются пневмонии, инициированные энтеровирусами, хантавирусом, метапневмовирусом, вирусом Эпштейна-Барр. SARS-ассоциированный коронавирус является возбудителем тяжелого острого респираторного синдрома, более известного как атипичная пневмония. У детей младшего возраста вирусные пневмонии нередко вызываютсяреспираторно-синцитиальным вирусом, а также вирусами кори и ветряной оспы.
Передача вирусов осуществляется воздушно-капельным путем при дыхании, разговоре, чиханье, кашле; возможен контактно-бытовой путь заражения через контаминированные предметы обихода. Вирусные частицы проникают в респираторные отделы дыхательных путей, где адсорбируются на клетках бронхиального и альвеолярного эпителия, вызывают его пролиферацию, инфильтрацию и утолщение межальвеолярных перегородок, круглоклеточную инфильтрацию перибронхиальной ткани. При тяжелых формах вирусной пневмонии в альвеолах обнаруживается геморрагический экссудат. Бактериальная суперинфекция значительно утяжеляет течение вирусной пневмонии.
Симптомы вирусной пневмонии
В зависимости от этиологического агента вирусные пневмонии могут протекать с различной степенью тяжести, осложнениями и исходами. Воспаление легких обычно присоединяется уже с первых дней течения ОРВИ.
Так, поражение респираторных отделов дыхательных путей является частым спутником аденовирусной инфекции. Начало пневмонии в большинстве случаев острое, с высокой температурой (38-39°), кашлем, выраженнымфарингитом, конъюнктивитом, ринитом, болезненной лимфаденопатией. Температура при аденовирусной пневмонии держится длительно (до 10-15 суток), отличается большими суточными колебаниями. Характерен частый, короткий кашель, одышка, акроцианоз, разнокалиберные влажные хрипы в легких. В целом аденовирусную пневмонию отличает длительное сохранение клинико-рентгенологических изменений, наклонность к рецидивирующему течению и осложнениям (плевриту, среднему отиту).
Заболеваемость вирусной пневмонией на фоне гриппа значительно увеличивается в периоды эпидемий респираторной инфекции. В этом случае на фоне типичной симптоматики ОРВИ (лихорадки, резкой слабости, миалгии, явлений катара верхних дыхательных путей) появляется заметная одышка, диффузный цианоз, кашель с мокротой ржавого цвета, хрипы в легких, боль в груди при вдохе. У детей выражены общий токсикоз, беспокойство, могут возникать рвота, судороги, менингеальные знаки. Гриппозная пневмония обычно носит двусторонний характер, о чем свидетельствуют аускультативные данные и рентгенологическая картина (очаговые затемнения в обоих легких).
Легкие случаи вирусной пневмонии, вызванной вирусом гриппа, характеризуются умеренно выраженной симптоматикой и заканчивается выздоровлением. Тяжелые формы протекают с постоянной высокой лихорадкой,дыхательной недостаточностью, коллапсом. Среди осложнений часты гриппозный энцефалит и менингит, отит,пиелонефрит. Присоединение вторичной бактериальной инфекции нередко приводит к возникновению абсцессов легкого или эмпиемы плевры. Возможен летальный исход в течение первой недели заболевания.
Парагриппозная пневмония чаще поражает новорожденных и детей раннего возраста. Она носит мелкоочаговый (реже сливной) характер и протекает на фоне катаральных явлений. Респираторные нарушения и интоксикационный синдром выражены умеренно, температура тела обычно не превышает субфебрильные значения. Тяжелые формы вирусной пневмонии при парагриппе у детей протекают с выраженной гипертермией, судорогами, анорексией,диареей, геморрагическим синдромом.
Особенностью респираторно-синцитиальной пневмонии служит развитие тяжелого обструктивного бронхиолита. Поражение нижних отделов респираторного тракта знаменуется повышением температуры тела до 38–39оС, ухудшением общего состояния. Вследствие спазма и закупорки мелких бронхов слизью и десквамированным эпителием дыхание становится резко затрудненным и учащенным, развивается цианоз носогубной и периорбитальной области. Кашель частый, влажный, однако ввиду повышенной вязкости мокроты – малопродуктивный. При данной разновидности вирусной пневмонии обращает внимание несоответствие интоксикации (выражена умеренно) степени дыхательной недостаточности (крайне выражена).
Энтеровирусные пневмонии, возбудителями которых выступают вирусы Коксаки и ЕСНО, протекают со скудными физикальными и рентгенологическими данными. В клинической картине на первый план выходят сопутствующие менингеальные, кишечные, сердечно-сосудистые нарушения, затрудняющие диагностику.
Диагностика и лечение вирусной пневмонии
Правильно распознать этиологическую форму пневмонии и идентифицировать возбудителя поможет тщательное изучение анамнеза, эпидемиологической обстановки, оценка физикальных и лабораторно-рентгенологических данных. Вирусные пневмонии обычно развиваются в периоды эпидемических вспышек ОРВИ, протекают на фоне катарального синдрома, сопровождаются признаками дыхательной недостаточности различной степени выраженности. Аускультативно в легких выслушиваются мелкопузырчатые хрипы.
При рентгенографии легких обнаруживается усиление интерстициального рисунка, наличие мелкоочаговых теней чаще в нижних долях. Подтвердить вирусную этиологию пневмонии помогает исследование мокроты, трахеального аспирата или промывных вод бронхов методом флуоресцирующих антител. В крови в остром периоде отмечается четырехкратное нарастание титров АТ к вирусному агенту.
Всесторонняя оценка объективных данных пульмонологом позволит исключить атипичную, аспирационную пневмонию, облитерирующий бронхиолит, инфаркт-пневмонию, бронхогенный рак и др.
Госпитализация при вирусной пневмонии показана только детям до 1 года, пациентам старшей возрастной группы (от 65 лет), а также имеющим тяжелые сопутствующие заболевания (ХОБЛ, сердечную недостаточность, сахарный диабет). Больным назначается постельный режим, обильное питье, витаминизированное, высококалорийное питание.
Прогноз и профилактика вирусной пневмонии
В большинстве случаев вирусная пневмония заканчивается выздоровлением в течение 14 дней. У 30-40% пациентов отмечается затяжное течение заболевания с сохранением клинико-рентгенологических изменений на протяжении 3-4 недель с последующим развитием хронического бронхита или хронической пневмонии. Заболеваемость и смертность от вирусной пневмонии выше среди детей раннего возраста и пожилых пациентов.
Профилактика вирусной пневмонии тесно связана с иммунизацией населения, в первую очередь, профилактической сезонной вакцинацией против гриппа и наиболее опасных детских инфекций. Неспецифические меры по укреплению иммунитета включают закаливание, витаминотерапию. В периоды эпидвспышек ОРВИ необходимо соблюдать меры личной предосторожности: по возможности исключить контакты с больными респираторными инфекциями, чаще мыть руки, проветривать помещение и т. п. Особенно эти рекомендации касаются контингента повышенного риска по развитию и осложненному течению вирусной пневмонии.
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макарова Е. А., пульмонолога со стажем в 12 лет.
Определение болезни. Причины заболевания
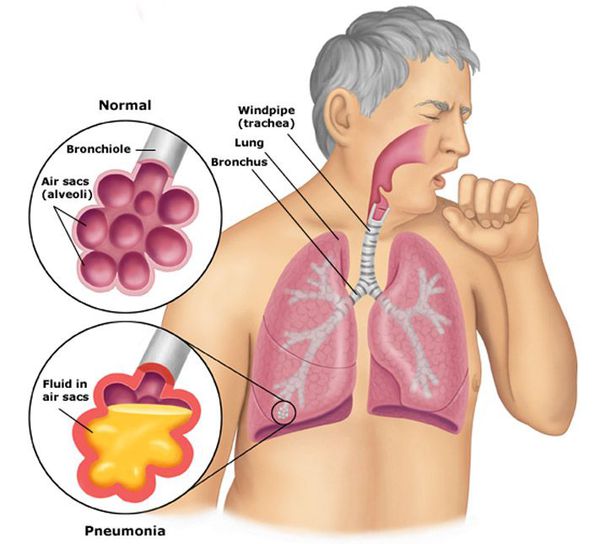
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
К другим факторам риска относятся:
Заразна ли пневмония
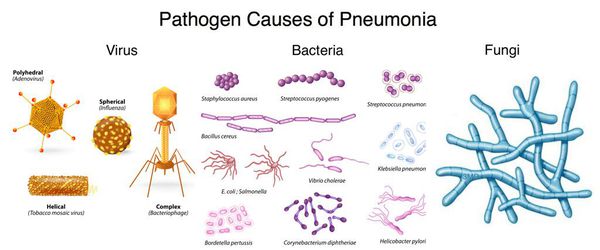
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
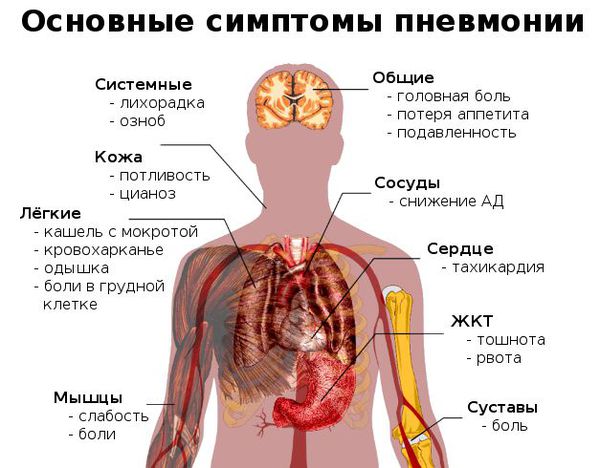
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
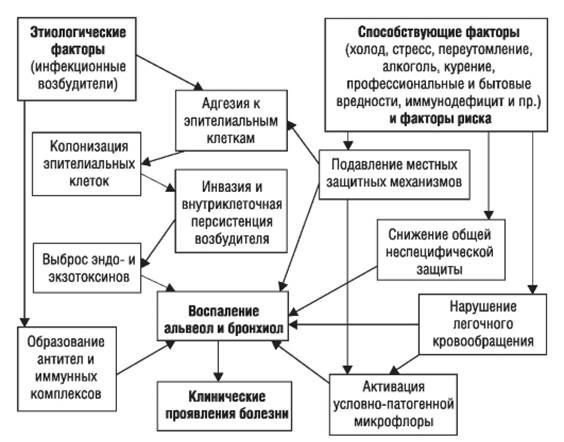
Ведущие механизмы, которые приводят к развитию ВП:
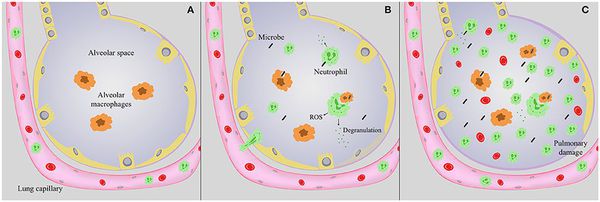
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
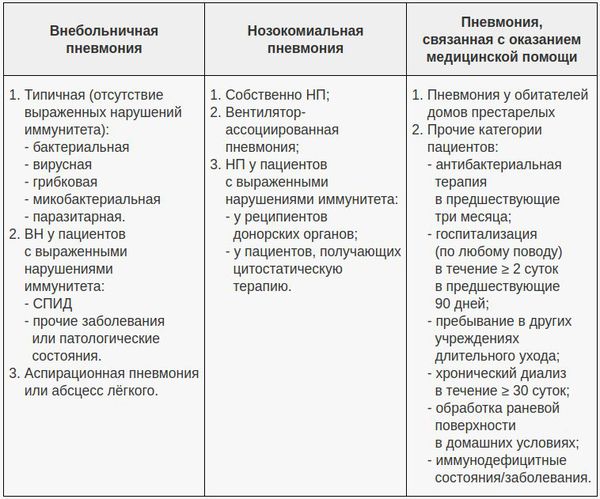
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
«Внелёгочными» осложнениями являются:
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
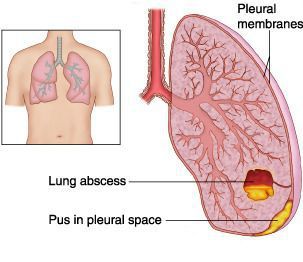
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
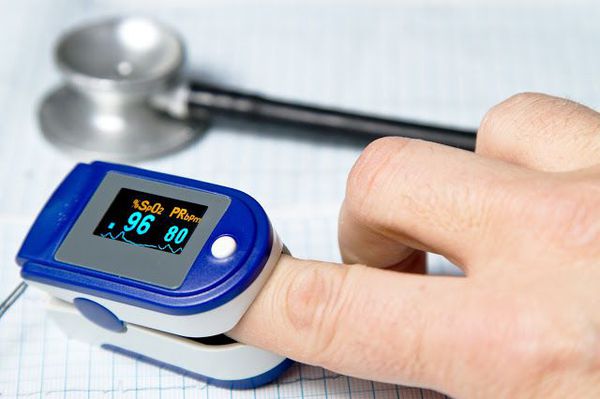
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
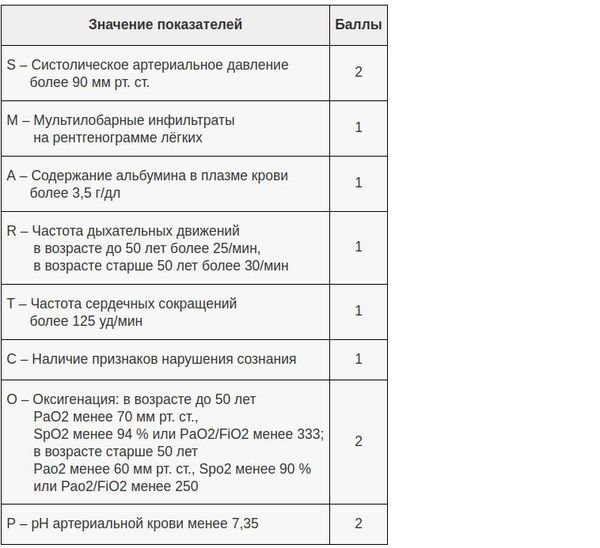
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 [4]
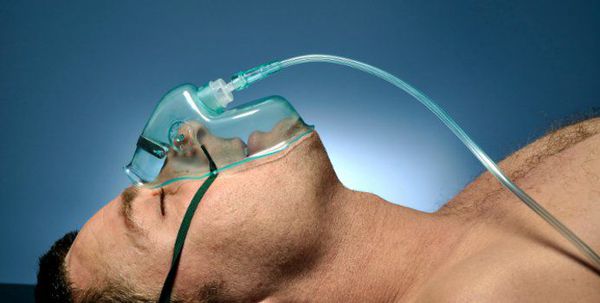
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
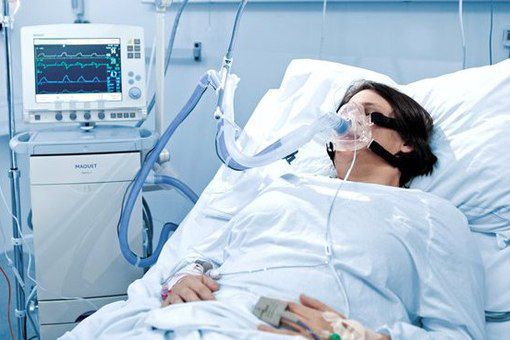
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]