сколько держат в больнице с бронхитом детей дней
Что нужно проверить после выздоровления от COVID-19
Чем больше переболевших коронавирусной инфекцией, тем понятнее, что для многих заболевание не проходит бесследно. Даже те, кто перенес инфекцию в легкой форме, могут отмечать всевозможные неприятные симптомы. В Минздраве говорят о необходимости проведения для таких пациентов реабилитации и создают специальную комиссию для изучения постковидного синдрома.
Первое время врачи советуют переболевшим возвращаться к обычной жизни аккуратно, беречь себя, не перенапрягаться, соблюдать режим сна и отдыха и правильно питаться, а нагрузки наращивать очень постепенно.
Медицинский директор Лабораторной службы Хеликс Дмитрий Денисов ответил на ряд вопросов по заданной теме.
Что такое постковидный синдром?
Не надо заниматься самодиагностикой и самолечением. Интерпретировать результаты исследований и назначать терапию в случае, если параметры отклоняются от нормы, может только врач, так же как и отслеживать в динамике показатели результатов анализов.
На какие показатели обязательно стоит обратить внимание после перенесенного COVID-19 и почему?
Изменения, возникающие в организме после заражения COVID-19, могут влиять на самочувствие и во время выздоровления, и в дальнейшем. Поэтому стоит обратить внимание на оценку тех органов и систем, которые чаще всего поражаются инфекцией. Вот примерный перечень исследований, которые помогут составить объективную картину состояния здоровья:
Важные анализы для прогноза восстановления:
Проверка перечисленных показателей здоровья рекомендована тем, кто перенес COVID-19 в легкой или средне-тяжелой форме, в том числе с осложнением в виде пневмонии, и проходил амбулаторное лечение на дому.
Когда лучше сдавать анализы в рамках обследования?
Многие интересуются, нужно ли обследоваться сразу после выписки из больницы (либо окончания курса домашнего лечения) или должен пройти определенный промежуток времени? Тут опять-таки стоит следовать рекомендациям лечащего врача.
С помощью исследований можно подтвердить окончательное восстановление, оценить в конце заболевания, насколько хорошо идет процесс выздоровления, а также исключить риски осложнений после перенесенной инфекции. Период, когда клиенту рекомендуется к прохождению данный комплекс, зависит от целей исследования.
Анализ крови на антитела к короновирусу
Вакцинация препаратом «М-М-P II»
Для профилактики кори, паротита и краснухи. Сохранение уровня антител в крови более 11 лет.
Ликвидация любых аномалий зубов, восстановление эстетики и полноценных функций
Вакцинация детей «Инфанрикс Гекса»
От дифтерии, столбняка, коклюша, гепатита В и полиомиелита
Лечение острого бронхита
Острый бронхит — это заболевание, характеризующееся воспалительным процессом дыхательной системы человека, поражением слизистой оболочки. Во время заболевания нарушается проходимость бронхов. Острый бронхит подразделяется на виды:
На практике чаще встречаются вторичные бронхиты. Дети и взрослые редко страдают изолированным бронхитом, в первую очередь заболевание осложняется заложенностью носа и болевыми ощущениями в носоглотке.
При остром течении заболевания поражается ряд органов:
Появление осложнений острого бронхита связано с недостаточным лечением заболевания. К осложнениям можно отнести развитие пневмонии, появление острой дыхательной недостаточности, сердечной недостаточности, астмы, облитерирующего бронхиолита. Любая форма бронхита переходит в хроническую, если вовремя не начать лечение. Своевременное обращение к специалисту поможет избежать осложнения со здоровьем.
Причины и симптомы острого бронхита
Признаки острого бронхита:
Причины острого бронхита:
Симптомы острого бронхита:
Симптомы и причины острого бронхита у взрослых и у детей одинаковые, а лечение разное. Многие медикаменты запрещены в детском возрасте. Острый бронхит у взрослых и детей сопровождается заболеваниями органов дыхательной системы:
Диагностика острого бронхита включает в себя ряд исследований:
Консультативный прием у специалиста – верный путь в борьбе с недугом. При первых признаках наступления заболевания необходимо обратиться за медицинской помощью.
Как проходит лечение острого бронхита
Схема лечения заболевания зависит от возбудителя. Если причиной является вирусная инфекция, то лечение в обязательном порядке содержит прием противовирусных препаратов. Дозировка препарата подбирается исходя из степени и этапа заболевания, возраста пациента.
Неотъемлемой частью лечения бронхита является прием антибиотиков и пробиотиков одновременно. Пробиотики помогают поддерживать микрофлору кишечника. При интоксикации организма курс приема пробиотиков составляет не менее семи дней. Как вылечить острый бронхит поможет опытный врач, так как самолечение может привести к негативным последствиям и переходу бронхита в хроническую форму.
Лечение острого бронхита включает в себя несколько этапов:
Внимание! Перед приминением обязательно проконсультируйтесь с врачом.
Многие препараты используются в период основного лечения, а также и после для проведения паровых процедур. Например, Лазолван или Беродуал. Для проведения ингаляций препараты реализуются в форме суспензий.
Антибиотики назначаются в последнюю очередь, если заболевание не поддается ранее установленной схеме лечения. Курс приема антибиотиков составляет от 5 до 10 дней. Лечение острого бронхита проходит в условиях стационара. В домашних условиях после основного лечения необходимо продолжить курс, включающий в себя физиопроцедуры.
Проведение ингаляций при помощи небулайзера – эффективный метод лечения бронхита.
Кроме приема медикаментов, при лечении бронхита применяется массаж и дыхательная гимнастика. Массаж улучшает отхождение мокроты и улучшает циркуляцию крови, снимает тонус. Дыхательная гимнастика направлена на восстановление дыхания и устранения одышки.
Уход и рекомендации
Во время лечения острого бронхита следует отказаться от вредных привычек:
Соблюдение режима дня – важное условие в период лечения. В рационе присутствует пища, богатая белками и поливитаминами. Обильное употребление жидкости. Больной выпивает в сутки не меньше трех литров. С жидкостью выводятся из организма вредные вещества. Помещение подлежит постоянному проветриванию и поддержанию достаточной влажности
Противопоказания
Во время лечения и в период восстановления организма противопоказано:
В случае если причиной острого бронхита стала аллергическая реакция, запрещается контактировать с агрессивным аллергеном. Устранение факторов, провоцирующих появление или обострение бронхита, своевременное лечение и профилактика – это залог здоровья человека.
Бронхит у детей. Насколько это опасно и как его лечить?

Бронхит — заболевание дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Часто именно его признаки заставляют людей обращаться к врачу. Острый бронхит преимущественно является проявлением или осложнением острой респираторно-вирусной или вирусно-бактериальной инфекции. Также он может появиться при поражении слизистой оболочки бронхов, вследствие ОРВИ.
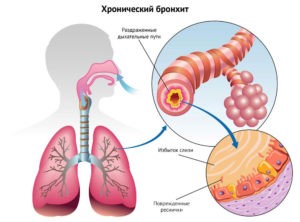
Хронический бронхит развивается как осложнение острого, или в результате длительного действия неинфекционных раздражающих факторов, например, пыли. Иногда выделяют рецидивирующий бронхит. Такой диагноз ставят, если в течение года человек заболевал минимум 3 раза.
Бронхит у детей
У детей чаще всего встречается острый бронхит. Выделяют несколько видов:
Симптомы бронхита часто зависят от причины его возникновения. Обычно признаки болезни возникают у детей после появления острой респираторной вирусной инфекции верхних дыхательных путей (ринит, фарингита и т.д.). Основным симптомами острого бронхита являются кашель и повышение температуры. При обструктивном бронхите проявляются признаки дыхательной недостаточности: одышка, цианоз (посинение кожи и слизистых оболочек), затрудненное дыхание. Для острого простого бронхита одышка не характерна. Дети постарше могут жаловаться на головную боль, ощущения першения в горле, чувство стеснения и жжения за грудиной.
Диагностика
Диагностика острого бронхита основывается на жалобах ребенка, результатах объективного осмотра и дополнительных методов обследования, таких как общий анализ крови, исследование мокроты, рентгенологическое обследование, спирография и другое. В нашем Центре есть весь спектр этих услуг, что помогает нам быстро определиться с диагнозом и назначить необходимое лечение.
Лечение

Помимо медикаментозного лечения, важно ухаживать за ребенком: давайте ему больше пить, готовьте легкую и питательную еду, не забывайте про гигиенические процедуры и проветривание помещений. На более поздних сроках заболевания возможно проведение физиолечения и фитотерапии.
При упорном кашле облегчить состояние ребенка можно с помощью горячих ножных ванн, спиртовых компрессов на грудь и т.д. В восстановительном периоде показано назначение курсами, так называемых бактериальных лизатов и поливитаминов.
Профилактика
Важно помнить, что лучшее лечение – это профилактика! В неё входит вакцинация от детских инфекционных заболеваний, на фоне которых развиваются бронхиты, гриппа, против пневмококковой и гемофильной инфекции.
Желаем вам и вашим детям здоровья в Новом году! Проведите это время с семьей, ведь новогодние праздники – лучшее время, чтобы отдохнуть всем вместе, набраться сил и вступить в следующий год с хорошим настроением!
Пневмония у детей: диагностика и лечение
Успехи медицины ощутимы, пожалуй, больше всего в лечении пневмонии у детей— одного из самых частых, серьезных, потенциально угрожающих жизни заболеваний, которое среди причин смерти ушло с первого места далеко в середину и&n
Успехи медицины ощутимы, пожалуй, больше всего в лечении пневмонии у детей— одного из самых частых, серьезных, потенциально угрожающих жизни заболеваний, которое среди причин смерти ушло с первого места далеко в середину и даже в конец списка. Но это не меняет серьезного отношения к пневмонии, поскольку хороший ее прогноз зависит от своевременности диагноза и правильности лечебной тактики.
Прежде всего— что есть пневмония. В России с 1980 г. пневмония определяется как «острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме». Это не значит, что без рентгенограммы нельзя ставить диагноз пневмонии. Однако указанные изменения являются «золотым стандартом», поскольку позволяют дифференцировать пневмонию — преимущественно бактериальное заболевание — от чисто вирусных поражений нижних дыхательных путей (бронхитов и бронхиолитов), что, в частности, доказывается их успешным лечением без антибиотиков.
Диагностика
Для пневмонии типично наличие кашля, нередки и другие признаки острого респираторного заболевания (ОРЗ), а также, в большинство случаев, температура >38°С (исключение— атипичные формы в первые месяцы жизни), без лечения она держится 3 дня и дольше, тогда как при бронхитах обычно температура 9 /л наблюдается в первые дни у половины больных пневмонией, но также и у трети больных с ОРЗ, крупом, острым бронхитом. Так что сам по себе он не говорит о бактериальной инфекции и не требует назначения антибиотиков. Но и число лейкоцитов ниже 10·10 9 /л не исключает пневмонии, оно характерно для пневмоний, вызванных гемофильной палочкой и микоплазмой, а также нередко наблюдается при кокковой пневмонии в первые дни болезни. Цифры лейкоцитоза выше 15·10 9 /л (и/или абсолютное число нейтрофилов ≥10·10 9 /л и/или палочкоядерных форм ≥ 1,5·10 9 /л) делают диагноз пневмонии весьма вероятным. Это же относится и к повышению СОЭ выше 30 мм/ч, более низкие цифры не исключают пневмонию, но они нередки и при бронхитах.
Из дополнительных маркеров бактериальной инфекции в диагностике помогает С-реактивный белок (СРБ), уровни которого >30 мг/л, а также уровни прокальцитонина >2 нг/мл позволяют на 90% исключить вирусную инфекцию. Но низкие уровни этих маркеров могут наблюдаться при пневмониях, чаще атипичных, так что их отрицательная прогностическая ценность в отношении диагноза пневмонии недостаточна.
Классификация
Наиболее важным классификационным признаком пневмонии является место ее возникновения— внебольничные и внутрибольничные пневмонии резко отличаются по этиологии и, следовательно, требуют разных терапевтических подходов. Внебольничные пневмонии возникают у ребенка в обычных условиях его жизни, внутрибольничные— через 72 ч пребывания в стационаре или в течение 72 ч после выписки оттуда. Отдельно классифицируют пневмонии новорожденных, к внутриутробным относят пневмонии, развившиеся в первые 72 ч жизни ребенка. Различают также пневмонии, ассоциированные с искусственной вентиляцией легких (ИВЛ) (ранние— первые 72 ч и поздние) и пневмонии у лиц с иммунодефицитными состояниями.
Практически важно различать типичные пневмонии, вызванные кокковой или бактериальной флорой, они выглядят на рентгенограмме как легочные очаги или инфильтраты достаточно гомогенного вида с четкими контурами; клинически это больные с фебрильной лихорадкой, часто токсичные, нередко с локальными необильными хрипами и притуплением перкуторного звука. Атипичные пневмонии, обусловленные микоплазмой, хламидиями и, редко, пневмоцистами, выглядят как негомогенные инфильтраты без четких границ или диссеминированные очаги; их отличает обилие мелкопузырчатых влажных хрипов, крепитации с двух сторон, обычно асимметричные с преобладанием над пневмоническим фокусом. Характерно отсутствие токсикоза, хотя температурная реакция может быть выраженной, как при микоплазмозе, или отсутствовать (у детей 1–6 мес с хламидиозом).
Тяжесть пневмонии обусловливается токсикозом, легочно-сердечной недостаточностью, наличием осложнений (плеврит, инфекционно-токсический шок, очагово-сливная форма чревата легочной деструкцией). При адекватном лечении большинство неосложненных пневмоний рассасывается за 2–4 недели, осложненные— за 1–2 месяца; затяжное течение диагностируется при отсутствии обратной динамики в сроки от 1,5 до 6 месяцев.
Этиология пневмоний
Расшифровывается с большим трудом, поскольку требует выделения возбудителя из в норме стерильных сред; поэтому лечение пневмонии начинают эмпирически исходя из данных о частоте той или иной этиологии в данном возрасте при соответствующей клинической картине (см. ниже). Обнаружение пневмотропной (пневмококки, гемофильная палочка, стрепто- и стафилококки) или кишечной флоры, а также вирусов, микоплазм, хламидий, грибков, пневмоцист в мокроте не говорит о их роли как возбудителя, т.к. их носительство скорее правило, чем исключение. Нарастание титров антител к пневмотропным возбудителям имеет относительное значение, так как часто наблюдается при любом ОРЗ (поликлональная активация иммунной системы). Более надежно выявление в крови антител класса IgM к микоплазме и Chlamydia trachomatis, в меньшей степени к C. pneumoniae. Приводимые ниже данные о бактериальной этиологии пневмоний у детей разного возраста основаны на исследованиях по выявлению возбудителя или его антигена в пунктатах легкого и плевральной полости, антител к хламидиям и микоплазме, пневмококковых иммунных комплексов.
Новорожденные. Этиологический спектр пневмоний во многом зависит от характера инфицирования (табл. 1). Нередко пневмонии имеют септическое происхождение. Респираторные вирусы могут вызывать инфекцию только верхних дыхательных путей или бронхит, однако она часто осложняется бактериальной пневмонией либо появлением в легких ателектазов и участков вздутия, что также соответствует критериям пневмонии.
Дети 1–6 месяцев. В этом возрасте часто наблюдается два вида пневмоний. Для вызываемых C. trachomatis пневмоний характерно постепенное начало без температуры, кашель стокатто, тахипноэ, мелкопузырчатые хрипы, отсутствие обструкции, лейкоцитоз (часто >30·10 9 /л) и эозинофилия (>5%), на снимках— множество мелких очажков (как при милиарном туберкулезе). В анамнезе— влагалищные выделения у матери и конъюнктивит на первом месяце жизни. Стафилококковые пневмонии вне стационара возникают редко— у детей первых месяцев жизни и иммунодефицитных, чаще имеет место внутрибольничные заболевания, обусловленными штаммами, резистентными к пенициллину, а часто— и к метициллину. При аэрогенном заражении в легких возникают сливные очаги со склонностью к некрозу, при сепсисе— очаг в интерстиции с последующим формированием абсцессов. Характерен лейкоцитоз >25·10 9 /л. Аспирационная пневмония может проявляться как острая, с токсикозом, высокой температурой, одышкой или как малосимптомная с картиной бронхита. Бактериальный процесс обусловлен кишечной флорой, часто полирезистентной (Proteus spp., K.pneumoniae, Р.aeruginosa), а также анаэробами. Ее локализация— правая, реже левая верхняя доля; в фазе обратного развития она имеет вид негомогенной тени, часто с вогнутой нижней границей. Разрешение пневмонии длительное. Диагноз подтверждает выявление дисфагии (наблюдение за кормлением!), рентгеноконтрастное исследование пищевода позволяет выявить рефлюкс и аномалии пищевоа.
Внебольничные пневмонии в первые недели жизни обычно возникают при заражении от старшего ребенка в семье и вызываются кокковой или бактериальной флорой. В этом возрасте обычны пневмонии, обусловленные иммунодефицитом, муковисцидозом, так что всех детей с пневмонией следует обследовать в этом направлени.
В возрасте 6 месяцев— 5 лет основная масса пневмоний типичные, они вызываются пневмококками, 5–10%— гемофильной палочкой типа b; лишь 10–15%— микоплазмой и C.pneumoniae. Пневмококковая пневмония может протекать как неосложненная с умеренным токсикозом, но в этом возрасте она часто сопровождается образованием крупных очагов с последующей деструкцией и образованием внутрилегочных полостей, часто сопровождается плевритом. Типичная крупозная пневмония свойственна подросткам. Пневмония, вызыванная гемофильной палочкой типа b, встречается практически только до 5-летнего возраста, она сопровождается гомогенным инфильтратом с плевритом и деструкцией. Заподозрить ее помогает невысокий лейкоцитоз и СОЭ, геморрагический экссудат. Стрептококковая пневмония, вызванная гемолитическим стрептококком группы А, развивается лимфогенно из очага в зеве— чаще у детей 2–7 лет. Характерен выраженный интерстициальный компонент с очагами в обоих легких (часто с полостями), плевритом. Клиническая картина с бурным началом неотличима от таковой при пневмококковой пневонии.
Дети и подростки 5–17 лет. В этом возрасте пневмококк остается практически единственным возбудителем типичных пневмоний, которые составляют лишь 40–60% всех пневмоний, тогда как остальные пневмонии— атипичные, вызываются микоплазмой и хламидиями. M. pneumoniae вызывает до 45% всех пневмоний у подростков. Характерны: кашель, масса мелкопузырчатых хрипов, чаще асимметричных, покраснение конъюнктив при скудных катаральных симптомах, негомогенный инфильтрат, нормальное число лейкоцитов и несильно повышенная СОЭ; температура выше 39°С обычно сочетается с нетяжелым состоянием, что часто ведет к позднему (на 9–12-й день) обращению. C.pneumoniае в этом возрасте вызывает 15–25% пневмоний, иногда она сочетается с фарингитом и шейным лимфаденитом; характерны лихорадка, развитие бронхоспазма. Изменения крови не характерны. Без лечения течет длительно. Диагностические критерии не разработаны, в пользу этой этиологии говорят антитела класса IgM (микро-ИФА) в титре 1:8 и выше, IgG— 1:512 и выше или 4-кратное нарастание их титра.
Осложнения пневмоний. Пневмококки ряда серотипов, стафилококки, H.influenzae типа b, БГСА, клебсиеллы, синегнойная палочка, серрации вызывают синпневмонический гнойный плеврит и рано нагнаивающиеся инфильтраты с полостями деструкции в легких. Снижение иммунного ответа (первичный иммунодефицит, недоношенность, тяжелая гипотрофия) или эффективности очищения бронхов (муковисцидоз, инородное тело, аспирация пищи и др.) утяжеляют процесс. До опорожнения гнойника нагноение сопровождается стойкой лихорадкой и нейтрофильным лейкоцитозом, оно часто сочетается с серозно-фибринозным метапневмоническим плевритом, имеющим иммунопатологическую природу; для него характерны 5–7-дневная лихорадка, повышение СОЭ на 2-й неделе болезни.
Дыхательная недостаточность характерна для диссеминированных процессов (пневмоцистоз, хламидиоз у детей 0–6 мес). Токсические осложнения (нарушения со стороны ЦНС, сердца, микроциркуляции, кислотно-щелочного состояния, диссеминированного внутрисосудистого свертывания (ДВС)) зависят от тяжести процесса и адекватности терапии. Их следует отличать от компенсаторных сдвигов (гиперкоагуляция, олигурия, снижение объема циркулирующей крови менее чем на 25%, уровня гемоглобина и сывороточного железа, компенсированный ацидоз), коррекция которых нецелесообразна и может быть опасной.
Тактика назначения антибактериальных препаратов при пневмонии должна учитывать вероятную этиологию болезни. Хотя утверждения ряда авторов о невозможности точного определения этологии пневмонии по клинико-рентгенологическим данным справедливы, тем не менее, у постели больного педиатр в большинстве случаев может очертить круг вероятных возбудителей (по крайней мере, «типичных» и «атипичных») и назначить препарат соответствующего спектра. Эффективность препарата оценивается по снижению температуры ниже 38°С через 24–36 часов лечения (при осложненных формах— через 2–3 дня при улучшении состояния и местного статуса).
Новорожденные (табл. 2). Для эмпирического лечения пневмоний, возникших в первые 3 дня после родов (в т. ч на ИВЛ) используют ампициллин (или амоксициллин/клавуланат) в комбинации с аминогликозидом или цефалоспорином III поколения. Возникшие в более поздние сроки нозокомиальные пневмонии требуют введения в комбинации с цефалоспоринами аминогликозидов, ванкомицина, а при высеве псевдомонад— цефтазидима, цефоперазона или имипенема/циластатина.
Дети 1–6 месяцев жизни. Препараты выбора при атипичных пневмониях (чаще всего хламидийной)— макролиды. Азитромицин эффективен как в дозе 10 мг/кг/сут курсом 5 дней, так и в виде 1 дозы 30 мг/кг. С учетом опасности пилоростеноза у детей 0–2 месяцев при использовании эритромицина и азитромицина обосновано применение 16-членных макролидов (мидекамицин 50 мг/кг/сут, джозамицин 30–50 мг/кг/сут, спирамицин 150 000 МЕ/кг/сут) с менее выраженным прокинетическим действием; длительность курса— 7–10 дней. Поскольку сходная клиническая картина у пневмоцистоза, при неэффективности макролидов уместно ввести ко-тримоксазол (10–15 мг/кг/сут по триметоприму). При типичных пневмониях удобна стартовая терапия в/в амоксициллином/клавуланатом (90 мг/кг/сут), в/в или в/м цефуроксимом (50 мг/кг/сут), цефотаксимом (100 мг/кг/сут) или цефтриаксоном (80 мг/кг/сут) для подавления как вероятной грамотрицательной флоры, так и пневмококков.
Дети старше 6 мес (табл. 3). При тяжелой, в т.ч. осложненной, пневмонии антибиотик вводят парентерально и срочно госпитализируют больного; используют, в основном, бета-лактамные препараты, при наступлении эффекта их заменяют на оральные. О тяжести говорит наличие у больного хотя бы одного из следующих симптомов, независимо от уровня температуры:
При неосложненной внебольничной пневмонии— в отсутствие указанных выше признаков тяжести— и при сомнении в диагнозе у нетяжелых больных начало терапии можно отложить до рентгенологического подтверждения. Используют оральные препараты, их выбор определяется характером пневмонии. При признаках типичной пневмонии назначают бета-лактамные препараты, при атипичной— макролиды. В сомнительных случаях оценивают эффект лечения через 24–36 часов и, при необходимости, меняют препарат либо, при невозможности оценки, назначают 2 препарата разных групп сразу. Достижение эффекта от назначения макролидов не обязательно указывает на атипичный характер пневмонии, поскольку они действуют (хотя и не во всех случаях) на пневмококки. Длительность лечения неосложненных форм— 5–7 дней (2–3 дня после падения температуры). При пневмоцистозе (частом у ВИЧ-инфицированных) используют ко-тримоксазол в дозе 20 мг/кг/сут (расчет по триметоприму).
Из препаратов для приема внутрь на сегодняшний день особый интерес представляют антибиотики, выпускающиеся в лекарственной форме Солютаб— так называемые диспергируемые таблетки. К ним относят Флемоксин (амоксициллин), Флемоклав (амоксициллин/клавуланат), Вильпрафен (джозамицин) и Юнидокс (доксициклин). Антибиотики в форме Солютаб позволяют выбрать удобный для каждого пациента способ приема (их можно принимать целиком, либо растворять в воде), обеспечивают наиболее высокую биодоступность среди аналогов, выпускающихся в твердой лекарственной форме, они гораздо проще суспензий в приготовлении и хранении. Применение амоксициллина/клавуланата в форме Солютаб позволяет значительно сократить частоту диареи, характерной для данной группы антибиотиков.
При выборе препарата для лечения внутрибольничных пневмоний (табл. 4) следует учитывать предыдущую терапию; оптимально лечение по бактериологическим данным. Фторхинолоны используют у лиц >18 лет, у детей— только по жизненным показаниям. При анаэробных процессах используют амоксициллин/клавуланат, метронидазол, при грибковых— флуконазол.
Другие виды терапии. В остром периоде дети практически не едят; появление аппетита— признак улучшения. Витамины вводят при неправильном питании до болезни.
Соблюдение питьевого режима (1 л/сут и более), оральная гидратация обязательны. Внутривенное введение жидкости в большинстве случаев не показано, при необходимости введения в вену препаратов общий объем жидкости не должен превышать 20–30 мл/кг/сут; инфузии кристаллоидов более 50–80 мл/кг/сут чреваты развитием отека легких 2 типа.
У больных с массивным инфильтратом, гнойным плевритом (цитоз >5 000), гиперлейкоцитозом оправдано введение антипротеаз (Контрикал, Гордокс) для профилактики деструкции— но только в первые 2–3 дня болезни В случае развития ДВС-синдрома (обычно в сочетании с нарушением микроциркуляции— мраморность кожи, холодные конечности при высокой температуре) показано назначение гепарина в/в или п/к (200–400 ЕД/кг/сут в 4 приема), Реополиглюкина— 15–20 мл/кг/сутки, бикарбоната, стероидов. Инфекционно-токсический шок требует введения вазотонических средств (Адреналин, Мезатон), стероидов, борьбы с ДВС-синдромом. Эффективен плазмоферез. Внутрилегочные полости после опорожнения обычно закрываются, к дренированию напряженных полостей по Мональди либо окклюзии приводящего бронха в настоящее время приходится прибегать редко.
Лечение дисфагий у грудных детей с аспирационной пневмонией предусматривает подбор позиции кормления, густоты пищи, отверстия соски. При неуспехе этих мер— кормление через зонд или гастростому, устранение гастроэзофагального рефлюкса. Антибиотики назначают в остром периоде (защищенные пенициллины, цефалоспорины II–III поколения с аминогликозидами), вне обострения, даже при обилии мокроты и хрипов, их не вводят. Гиперсекрецию слизи снижают противогистаминными препаратами курсами до 2 недель.
Синпневмонический плеврит специальных назначений не требует, внутриплевральное введение антибиотиков нецелесообразно, дренирования требует сдавление легкого (редко) и быстрое накопление экссудата после 1–2 повторных пункций (неэффективность антибиотика). Метапневмонический плеврит усиления антибактериальной терапии не требует, при сохранении температурных волн— нестероидные противовоспалительные препараты (ибупрофен, диклофенак), стероиды (преднизолон 1 мг/кг/сут) 2–5 дней. Дренирование не показано, рассасыванию фибрина способствует лечебная физкультура.
Многочисленные рекомендации по так называемой патогенетической терапии пневмонии— иммуномодуляторов, «дезинтоксикационных», «стимулирующих», «общеукрепляющих» средств не основаны на доказательствах и не улучшают исход пневмонии, лишь удорожая лечение и создавая риск осложнений. Введение белковых препаратов оправдано при гипопротеинемии, эритроцитарной массы— при падении уровня гемоглобина
В. К. Таточенко, доктор медицинских наук, профессор

