ptis в онкологии что это
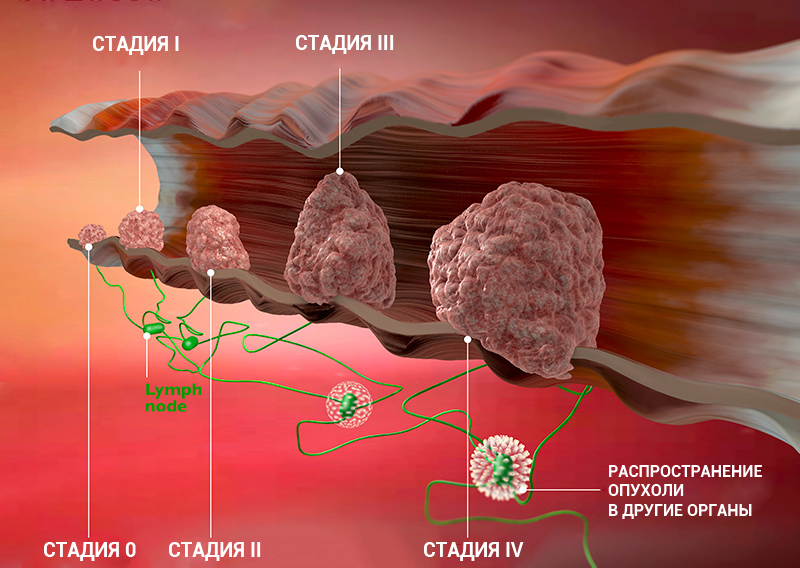
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Программы лечения рака
Виды рака могут классифицироваться в зависимости от местонахождения опухоли, её размеров, причины возникновения и др. На развитие опухолевого процесса в организме могут влиять различные факторы, от неправильного питания до генетической наследственности. Все виды рака требуют определенной схемы лечения, что позволяет сохранить нормальное течение жизни.
Виды рака характеризуются отличием клеточного строения опухоли, динамикой развития, а также уровнем выживания во время лечения.
Онкологические заболевания могут возникать во всех системах и органах организма. Классификация видов онкологических заболеваний происходит в зависимости от места локализации опухоли и множества других факторов. Так процесс развития злокачественной опухоли может происходить в желудочно-кишечном тракте, мочеполовой системе, верхних дыхательных путях и грудной клетке, коже, скелете и мягких тканях, кровеносной и лимфатической системе, головном и спинном мозге. Рак представляет собой активное прогрессирующее патологическое разрастание атипичных клеток, заменяющих нормальные ткани.
Многие виды рака легко диагностируются на ранних стадиях, что позволяет победить онкологическое заболевание результативно и эффективно. В латентный период, когда симптомы и признаки рака еще не проявились у больного, но размножение раковых клеток уже происходит, выявляется форма и вид онкологического заболевания.
Все виды рака проявляются симптоматикой в зависимости от местонахождения опухоли и ее стадии. Болевые синдромы проявляется в месте роста онкологии, а также ухудшается общее состояние организма, незначительно повышается температура, снижается аппетит. Важным условием в эффективном лечении является ее выявление на ранних стадиях, когда раковые клетки еще не попали в кровь и лимфу.
Стадии развития онкологического заболевания
Что же такое метастазы?
Диагностика заболевания методом компьютерной томографии помогает обнаружить вид онкологического заболевания и образование метастазов в организме и подобрать эффективное лечение для улучшения картины заболевания.
Виды раковых заболеваний
Виды рака определяются в зависимости от множества факторов. Онкологическое заболевание классифицируется по нескольким критериям:
Виды рака разделяются по месту нахождения опухоли. То есть органе или системе, где он развивается.
Также виды онкологических заболеваний разделяются по типу ткани. Раковые клетки активно размножаются в мышечной, эпителиальной, костной, сосудистой, нервной и соединительной ткани. Развитие злокачественного образования в нескольких видах тканей называется сложным.
По строению клеток опухоли различают:
По принципу деления раковых клеток разделяют виды клинического, морфологического и гистологического рака.
Факторы риска
Все виды рака возникают в организме под действием определенных факторов. Развитие онкологического заболевания в основном зависит от образа жизни. Неправильное питание некачественными продуктами с большим содержанием канцерогенов вызывают развитие злокачественных опухолей. Чрезмерное употребление алкоголя и курение также является фактором возникновения рака, а также работа на вредных производствах и предприятиях, где происходит накопление организмом ядовитых веществ.
Также на наличие в организме раковых клеток влияет наследственность. Патологические процессы в клетках могут происходить после их мутации во внутриутробном периоде и во время развития организма. Так некоторые виды рака развиваются у новорожденных детей вместе с ростом тканей организма.
Плохая экология и высокий уровень радиации также являются причинами возникновения рака.
Диагностика онкологических заболеваний
Раннее диагностирование заболевания позволяет подобрать эффективное лечение и повысить шансы на выздоровление и сохранение нормального течения жизни больного. Успешный метод лечения возможен только после обнаружения раковой опухоли и определения вида онкологического заболевания.
Диагностика лечения начинается с консультации специалиста и оценки симптомов заболевания, после чего назначается ряд исследований. Виды рака определяются после ультразвукового исследования и взятия биопсии. Полноценный подход к диагностике заболевания с учетом возраста, сопутствующих недугов и факторов риска помогает исключить ложные симптомы.
Методы лечения онкологических заболеваний
В зависимости от вида онкологического заболевания подбираются методы лечения. Наиболее эффективным является комбинированный или комплексный подход к избавлению от недуга.
От вида онкологического заболевания назначается дополнительное лечение, такое как, лучевая терапия и прием химиопрепаратов.
Успешный исход лечения, может быть достигнут, если пациент настроен на лечение и соблюдение врачебных рекомендаций, профилактическим мерам и наблюдению у врача-онколога. Ранняя диагностика онкологического заболевания позволяет избежать усугубления состояния, восстановлению нормального течения жизни, а также избежанию возможности рецидива.
Профилактика онкологических заболеваний
Виды рака должны контролироваться на протяжении всей жизни с использованием скрининговых исследований. Из-за скрытого течения онкологического заболевания симптомы могут проявиться уже в запущенной стадии, когда лечение может быть малоэффективно. Поэтому профилактические обследования и внимательный подход к опасным симптомам помогут сохранить здоровье на долгие годы, а если болезнь все-таки наступила, особенно, если учтены все факторы риска, то это позволит подобрать правильный метод лечения для любого вида онкологического заболевания.
Определение стадии рака по системе TNM
3.60 (Проголосовало: 5)
Стадирование опухоли основано на трех критериях: глубина врастания опухоли в стенку кишки (Т), наличие распространения опухолевых клеток по лимфатическим узлам (N) и, наконец, наличие или отсутствие метастазов (M). Эти три составляющих образуют систему TNM для стадирования колоректального рака (см. таблицы ниже).
Стадия Т (tumor) – глубина врастания опухоли в стенку кишки. Чем меньше значение это стадии, тем менее инвазивный рост опухоли. Опухоль стадии Т0 можно еще считать достаточно доброкачественной, так как рост этой опухоли ограничен только слизистой оболочкой кишки. Опухоль стадии Т4 обозначает то, что опухоль проросла не только все слои кишечной стенки, но и соседние с ней органы.
Стадия N (lymphnodes) – обозначает количество лимфатических узлов, в которых были обнаружены раковые клетки. Стадия N0 обозначает, что при патологоанатомическом исследовании ни в одном из лимфатических узлов не были обнаружены клетки рака. Стадия Nx обозначает, что количество пораженных лимфатических узлов неизвестно. Это может быть на стадии обследования до операции, когда невозможно определить поражены лимфатические узлы или нет. Пока не проведено патологоанатомическое исследование, стадия считается как Nx.
Стадия М (metastases) – обозначает, имеются ли у опухоли отдаленные отсевы – метастазы.
Стадия опухоли по системе TNM
| T | N | M |
| is – рост опухоли в пределах слизистой | 0 – нет данных за поражение лимфатических узлов | 0 – нет данных за наличие отдаленных метастазов |
| 1 |
опухоль врастает, но не прорастает подслизистый слой кишки
поражение от 1 до 3 лимфатических узлов
наличие отдаленных метастазов опухоли
опухоль врастает, но не прорастает мышечный слой кишки
поражение больше, чем 3 лимфатических узлов
неизвестно, имеются ли метастазы
опухоль прорастает через мышечный слой в окружающие ткани
неизвестно, поражены ли лимфатические узлы
опухоль врастает в окружающие органы
Общая стадия опухоли
| T | N | M | |
|---|---|---|---|
| Стадия | 1,2 | 0 | 0 |
| Стадия | 3,4 | 0 | 0 |
| Стадия | Любая | 1,2 | 0 |
| Стадия | Любая | Любая | 1 |
Чтобы понять, как устанавливается стадия, найдите в таблице заголовки T, Nи M. В каждом столбце имеются цифры или слово «любая». Вторая строка в таблице соответствует стадии I, в столбцах имеются следующие данные: стадия Т 1 или 2, стадии Nи M – 0. Это означает, что если опухоль врастает только в стенку кишки (стадия Т1 или Т2) и ни в одном лимфоузле нет раковых клеток (стадия N0), и нет отдаленных метастазов (стадия M0), то опухоль будет классифицироваться, как рак I стадии. Опухоль, которая прорастает через кишечную стенку (стадия Т3 или T4), но при этом нет пораженных лимфатических узлов и отдаленных метастазов, имеет стадию II, и так далее.
Стадирование играет очень важную роль для определения тактики лечения. Для лечения опухолей I стадии обычно достаточно только хирургической операции, а опухоли III стадии обычно лечат, применяя и операцию, и химиотерапию. Таким образом, стадирование опухоли – это очень важный этап предоперационной диагностики. Для того, чтобы определить стадию до операции, может потребоваться выполнение многих исследований. Компьютерная томография (КТ), рентген грудной клетки, ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография (ПЭТ) являются очень информативными исследованиями, помогающими определить степень распространения опухоли. Тем не менее, самым точным методом определения стадии опухоли является исследование удаленной во время операции части кишки с помощью микроскопа.
Очень важно, чтобы пациенты понимали принципы определения стадии опухоли, и имели представление о том, как это делается, чтобы грамотно обсуждать варианты и прогноз лечения с врачом.
Ptis в онкологии что это
БДУ — без дополнительной дифференцировки
МКБ-О — Международная классификация болезней по онкологии
НИИ — Научно-исследовательский институт
ОВ — общая выживаемость
ПО ЦНС — первичные опухоли центральной нервной системы
ЦНС — центральная нервная система
EANO — European Association of Neuro-Oncology
IDH — isocitrate dehydrogenase
NADP + — nicotinamide adenine dinucleotide phosphate
NADPH — nicotinamide adenine dinucleotide phosphate (восстановленная форма)
NCCN — National Comprehensive Cancer Network
NOS — not otherwise specified
TERT — telomerase reverse transcriptase
Опухоли центральной нервной системы — это разнообразные по своей гистологической природе, степени злокачественности, локализации и распространенности образования, которые следует разделять на первичные опухоли (исходящие из тканей, составляющих оболочки и вещество головного мозга) и метастатические (отдаленное метастатическое поражение головного и/или спинного мозга, и/или их оболочек в условиях диссеминации различных злокачественных опухолей человека). Настоящая статья посвящена последней редакции классификации ВОЗ первичных опухолей ЦНС (ПО ЦНС), которая вышла в 2016 г. [1].
Вопросы классификации ПО ЦНС поднимались с самого начала эры современной нейрохирургии — примерно с начала прошлого века. В соответствии с общими подходами к морфологической классификации опухолей человека в рамках специально создававшихся комитетов под эгидой ВОЗ, первое подобное собрание экспертов по выработке классификации ВОЗ ПО ЦНС состоялось в 1976 г. в Кёльне (Германия) [2]. Возглавлял комиссию экспертов-патоморфологов ВОЗ профессор K. Zulch (Германия), а одним из участников этого совещания был академик РАМН проф. А.П. Авцын [2, 3], возглавлявший в то время лабораторию патоморфологии НИИ нейрохирургии им. Н.Н. Бурденко. Результатом работы экспертной группы стало первое издание «синей книги» под эгидой ВОЗ под названием «Histological typing of the tumours of the Central Nervous System», вышедшее в 1979 г. Вторая редакция классификации ВОЗ ПО ЦНС вышла в 1993 г. (P. Kleihuis и соавт.) [4]. В 2000 г. под общей редакцией проф. P. Kleihuis вышла 3-я редакция классификации ВОЗ ПО ЦНС, в которой название было изменено на «World Health Organization Classification of tumours of the Central Nervous System. Pathology and genetics» [5]. Следующий пересмотренный комиссией экспертов вариант классификации вышел в 2007 г. под общей редакцией проф. D. Louis и соавт. [6]. Быстро накапливавшиеся данные о генетических особенностях и неоднородности внутри описанных ранее морфологических групп опухолей ЦНС, выявление новых морфологических вариантов, уточнение биологических аспектов развития опухолей у детей, и пр. привело к тому, что последней редакции классификации нам всем пришлось ждать довольно долго: только в 2016 г. вышло новое издание, которое сами авторы интерпретируют не как 5-е издание классификации, а как модифицированную редакцию 4-го издания [1, 7]. Нам представляется важным, что в подготовке двух последних изданий классификации (2007 и 2016 гг.) в качестве одного из соавторов выступает проф. А.Г. Коршунов, до 2009 г. возглавлявший лабораторию нейроморфологии НИИ нейрохирургии им. Н.Н. Бурденко (в последние годы он работает в лаборатории нейроморфологии университетской клиники Хайдельберга, Германия), а в обсуждаемой классификации в важных референсных ссылках по морфологии опухолей ЦНС у детей фигурирует д.м.н. М.В. Рыжова, возглавляющая лабораторию нейроморфологии НИИ нейрохирургии, который ныне переименован в «Национальный научно-практический центр нейрохирургии им. Н.Н. Бурденко» Минздрава России.
Являясь клиницистами, а не морфологами, авторы постарались разобраться и кратко представить основные изменения в новой редакции классификации ВОЗ ПО ЦНС. Мы имеем в виду, что изменения в классификации связаны с огромным пластом морфологических, морфогенетических исследований, с клинико-патоморфологическими и генетическими параллелями, и разобраться в этих сложных вопросах клиницисту совсем не просто.
Общая структура классификации ВОЗ опухолей ЦНС 2016 г.
Как и в предыдущих редакциях (2000 и 2007 гг.), общее построение классификационных таблиц с указанием морфологических видов опухолей традиционно.
Все опухоли разделены на группы:
— опухоли периферических нервов;
— лимфома и гемопоэтические опухоли;
— опухоли селлярной области.
Напротив названия морфологического типа опухоли следуют:
— 4-значный цифровой код, согласно Международной классификации болезней по онкологии (ICD-O, 3-я редакция 2000 г.) [9];
— после слэш (косой черты) следует цифра от 0 до 3 — это также из ICD-O, но это не степень злокачественности, а так называемое «биологическое поведение» (см. разъяснение в тексте).
Отдельно приведена таблица степени злокачественности опухолей, или «grade», обозначаемая римскими цифрами от I до IV (см. разъяснение в тексте).
Первая редакция Международной классификации болезней по онкологии (МКБ-О) была принята в 1969 г. на основе американского «Руководства по номенклатуре и кодированию опухолей» 1968 г. [8]. Последняя, 3-я редакция МКБ-О вышла в 2000 г. [9]. Итак, что же означает цифра после разделительной черты (слэш) в МКБ-О? Это — так называемое «биологическое поведение опухоли» в соответствии со следующими градациями:
/0 — доброкачественная опухоль;
/1 — неясно, доброкачественная или злокачественная опухоль;
/2 — неинвазивный рак;
/3 — злокачественное новообразование, первичный очаг;
/6 — злокачественное новообразование, метастаз;
/9 — злокачественное новообразование, не ясно, первичный очаг или метастаз.
В классификации ПО ЦНС использованы только коды 0, 1, 3 из данного списка.
Понятие степени злокачественности (Grade) для классификации опухолей ЦНС исторически было предложено K. Zulch — использовалась 5-ступенчатая градация от 0 до IV, истоки которой мы видим в классификации J. Kernohan 1952 г., где например 0 — это невринома, менингиома, краниофарингиома, аденома гипофиза, а IV — это медуллобластома, глиобластома [10, 11].
— Grade I — нет ни одного из указанных признаков;
— Grade II — наличие одного из указанных приз-наков (как правило, атипии ядер, но могут допускаться единичные митозы);
— Grade III — в опухоли много митотических фигур;
— Grade IV — выраженная пролиферация эндотелия сосудов, наличие некрозов.
В завершение краткого общего обзора классификации заметим, что, невзирая на название («Опухоли ЦНС»), она включает также разделы «Опухоли периферической нервной системы» и даже «Опухоли селлярной области». Хотя первые — опухоли «не ЦНС», а вторые включают краниофарингиому, гранулоцитарную опухоль, веретеноклеточную онкоцитому, питуицитому, но не включают аденомы гипофиза (последние рассматриваются в классификации ВОЗ эндокринных опухолей человека).
Авторы классификации скрупулезно подошли к использованию обычного или курсивного шрифта в терминологии и диагнозах: курсив можно использовать только для конкретных генов (например, ATRX), но не для семейств генов (например, IDH, H3). Для исключения написания со множеством дефисов, термин «wildtype» пишется без дефиса, который все же используется в некоторых других ситуациях (например, RELA fusion-positive).
Степень злокачественности (Grade) всегда указывается римскими цифрами (I, II, III, IV), но не арабскими (1, 2‒4). Мы предлагаем в русскоязычной среде оставить ряд терминов на английском языке, чтобы не усложнять пользование классификацией и не рисковать искажением смысла в понимании выставленных диагнозов между специалистами.
В переводе терминов на русский язык мы ориентировались на работу наших петербургских коллег во главе с известным морфологом Д.Е. Мацко [13], также посвященной обзору новой классификации 2016 г. опухолей ЦНС.
Классификация ВОЗ опухолей ЦНС 2016 г.: что нового?
Основным отличием классификации 2016 г. от таковой в редакции 2007 г. является включение в классификационные параметры ряда генетических мутаций. Постараемся коснуться большинства из них, хотя, например, изменения в разделе, посвященном опухолям мозга у детей, достойны отдельного обзора.
Диффузные глиомы
В одной из основных по встречаемости групп первичных опухолей ЦНС — в нейроэпителиальных опухолях, и в частности в глиомах, на основании ряда исследований, выполненных с 2005 по 2016 г., выделены следующие мутации, определяющие во многом прогноз болезни:
— метилирование гена MGMT.
Гены IDH1 (кодон 132) и IDH2 (кодон 172) (мутация гена IDH2 встречается примерно в 10 раз реже, чем мутация гена IDH1, одновременно эти мутации не встречаются) — это гены, кодирующие фермент изоцитратдегидрогеназу, который участвует в цикле Кребса [14]. Изоцитратдегидрогеназа катализирует окислительное декарбоксилирование изоцитрата до α-кетоглутарата с образованием NADPH, который в свою очередь необходим для регенерации восстановленного глутатиона — основного антиоксиданта в клетке [15]. Мутации гена IDH1 приводят к тому, что фермент IDH1 частично утрачивает свою функцию окислительного декарбоксилирования изоцитрата, при этом приобретая способность к восстановлению α-кетоглутарата до 2-гидроксиглутарата, с «потреблением» NADPH и образованием NADP+. Показано, что уровень «онкометаболита» 2-гидроксиглутарата в клетках с мутированным IDH1 гораздо выше, чем в клетках без мутаций гена IDH1. Как именно 2-гидроксиглутарат участвует в процессах канцерогенеза, до конца не известно. Имеются данные, свидетельствующие о том, что 2-гидроксиглутарат ингибирует активность α-кетоглу-тарат-зависимых диоксигеназ, необходимых для процессов деметилирования гистонов. Из этого следует, что мутации гена IDH1 делают клетки более восприимчивыми к генетическим перестройкам вследствие оксидативных стрессов и, таким образом, являются движущей силой развития глиом. С другой стороны, опухолевые клетки, содержащие мутации гена IDH1, становятся более восприимчивыми к противоопухолевой терапии, обладающей цитотоксическим действием за счет образования активных форм кислорода [14, 15].
Выявление в большинстве диффузных глиом Grade II—III мутаций генов IDH1 (кодон 132) и IDH2 (кодон 172), а также в небольшой части глиобластом (примерно 10%) [1, 6], с последующей оценкой прогностического значения этих мутаций, позволило сформулировать современную концепцию «вторичной глиобластомы» как опухоли, про-изошедшей из менее агрессивной формы (сначала, вероятнее всего, Grade II, а потом перешедшей в Grade III). Фактически при наличии в опухоли одной из этих мутаций мы имеем дело не с отдельно взятой «глиомой низкой степени злокачественности» или «анапластической астроцитомой», или «вторичной глиобластомой», а с опухолью, имеющей историю развития в несколько лет (иногда более 10). Такая концепция тем более правомочна, что мутации эти очень стойкие: если они определялись у пациента при первой верификации диагноза, например в стадии Grade II, то даже спустя много лет, при повторной операции с верификацией опухоли по морфологическим признакам, например как Grade IV, мы все равно обнаруживаем ту же мутацию генов IDH-1 или IDH-2 (вместе обе эти мутации не встречаются). В клинических исследованиях, опубликованных в последние годы, показана как вообще прогностическая значимость этих опухолевых маркеров, так и способность опухолей с мутациями хорошо отвечать на химиотерапию (как темозоломидом, так и нитрозопроизводными) и на лучевую терапию, нередко со значительным уменьшением остаточного объема опухоли на фоне лечения [16]. Кроме того, не выявляется существенных различий между астроцитомами Grade II и Grade III с выявленной мутацией в показателях выживаемости [17, 18].
Ко-делеция 1p/19q хромосом в глиомах описана достаточно давно, и ее наличие связывают прежде всего с олигодендроглиальными опухолями. В настоящей редакции фактически указано, что только при выявлении ко-делеции 1p/19q мы вправе поставить диагноз «олигодендроглиома». От понятия «олигоастроцитома» рекомендовано отказаться [1, 6, 7]. Как правило, ко-делеция 1p/19q сопровождается мутацией IDH-1. Выявление ко-делеции в опухоли ЦНС связывают с благоприятным течением заболевания и хорошим ответом на химиотерапию [15, 19—22].
Роль метилирования гена MGMT при глиобластоме была представлена после первого крупного международного исследования R. Stupp и соавт. [23, 24], в котором сравнивалась химиолучевая терапия с темозоломидом, с одной стороны, и только лучевая терапия без химиотерапии в первой линии послеоперационного лечения. Изначально статус гена МГМТ предполагалось исследовать для прогноза эффективности химиотерапии темозоломидом. Ген МГМТ определяет наличие в опухоли фермента МГМТ (O6-метилгуанин-метилтрансфераза), роль которого заключается в восстановлении повреждений ДНК, вызванных алкилирующими агентами (например, химиопрепаратами — темозоломид, нитрозопроизводные), что препятствует воздействию химиопрепарата на опухолевую клетку. Статус гена МГМТ «метилирован» означает, что фермент МГМТ не продуцируется, репарации ДНК не происходит и лечение будет более успешным. Некоторые лаборатории определяют не метилирование гена МГМТ, а уровень экспрессии МГМТ. В таком случае, чем выше уровень экспрессии, тем ниже эффективность терапии алкилирующими агентами. В процессе изучения этих взаимодействий выяснилось (табл. 1), 
По ряду причин, включая отсутствие стандартизированных методов определения метилирования гена MGMT, указание на некоторое преимущество химиолучевой терапии над только лучевой терапией и в группе больных с неметилированным геном [23]. Наконец, отсутствие серьезных альтернативных подходов к лечению глиобластомы в первой линии в актуальных рекомендациях по лечению глиобластомы (NCCN, EANO, клинические рекомендации Минздрава России по онкологии и др.), режим химиолучевой терапии с темозоломидом фигурирует как первая линия лечения независимо от статуса МГМТ.
Схематически классификация диффузных глиом изображена на рис. 1. 
Остановимся еще на нескольких мутациях, описанных в обсуждаемой классификации в разделе глиомы — мутации генов ATRX и TERT, а также TP53.
Соматические мутации p53 с различной частотой встречаются практически при всех опухолях, в том числе при опухолях головного мозга и, как правило, ассоциированы с плохим прогнозом.
Ген ATRX расположен на X-хромосоме (Xq13). Белок, кодируемый геном ATRX, участвует в метилировании ДНК и влияет на экспрессию многих генов. Мутация ATRX часто встречается в астроцитарных глиомах и практически не выявляется в олигодендроглиоме, потеря гена ATRX в диффузных астроцитомах ассоциируется с более благоприятным прогнозом. Есть работы, в которых показано, что наличие мутации ATRX в глиобластоме ассоциируется с так называемой микросателлитной нестабильностью — такое состояние ДНК сопрягают с более высокой способностью к дальнейшим мутациям и, таким образом, с устойчивостью к алкилирующим агентам (например, к темозоломиду). В данной классификации определение мутаций ATRX и p53 рекомендовано для уточнения диагноза, но не является обязательным диагностическим критерием.
Последнее также можно отнести и к мутации гена TERT (telomerase reverse transcriptase). Связь прогноза с этой мутации самой по себе не ясна, но в сочетании с наличием или отсутствием мутации IDH-1 выявлена примерно следующая тенденция [14]:
— TERT mut/IDH1 mut – наилучший прогноз (чаще всего такая комбинация встречается в олигодендроглиальных опухолях);
— TERT mut/ IDH1 wt — наихудшие показатели выживаемости — чаще всего такая комбинация выявляется в первичной глиобластоме;
— TERT wt/IDH1 mut — достаточно высокие показатели выживаемости, комбинация чаще всего встречается в диффузных астроцитомах Grade II—III;
— TERT wt/IDH1 wt — также встречается чаще в астроцитарных глиомах, сопряжена с «умеренно» хорошим прогнозом.
Итак, в соответствии с требованиями последней редакции классификации опухолей ЦНС 2016 г. в настоящее время рекомендовано следующее представление диагноза диффузной глиомы:
— диагноз в соответствии с формулировками из общей таблицы диагнозов;
— молекулярные данные — IDH-1,2 мутации, 1p/19 ко-делеция, метилирование гена MGMT.
Если мутации исследовались, но не обнаружены — указывается wildtype (аббревиатура wt) напротив соответствующей исследованной (обязательно!) мутации. Если по каким-либо причинам мутации не исследовались, ставится аббревиатура «NOS» – not otherwise specified, т. е. одна или несколько из описанных выше мутаций не исследованы и не известны.
В сравнении с классификацией 2007 г., в последней редакции 2016 г. исключены понятия «протоплазматическая астроцитома» и «фибриллярная астроцитома». Но оставлено понятие «гемистоцитарная астроцитома». Морфологи объясняют это тем, что при нарастании степени анаплазии первые два типа теряют какую-либо гистоспецифичность, а гемистоцитарная астроцитома сохраняет свои особенности [1, 6, 7].
Исключено также понятие «глиоматоз мозга»: в предыдущей редакции под этим понимали диффузные глиомы, поражающие 3 доли мозга и более, или распространявшиеся вокруг срединных структур, вокруг желудочковой системы (рис. 2). 
Здесь позволим себе снова вступить в полемику: конечно, обсуждаемая нами новая классификация опухолей ЦНС — это морфологическая классификация. И вообще, навести полный «онкологический» порядок, соответствующий таковому при других опухолях, в нашей области трудно: классификация TNM неприменима, размер опухоли при прочих равных условиях является прогностически неблагоприятным фактором, но главные факторы прогноза — морфология и генетика. И все же мы имеем дело в одних случаях с довольно отграниченными и «удалимыми» опухолями, в других — с первично-множественными глиомами, в третьих — с новыми опухолевыми очагами в разных участках мозга, возникающими метахронно, в четвертых — с истинным метастазированием (например, по оболочкам головного и спинного мозга) в пределах ЦНС (мы пока говорим только о диффузных глиомах) и т. д. В этом случае диффузное поражение глиомой с первичной инфильтрацией глубинных отделов больших полушарий (как показано на рис. 2), когда хирургическое удаление даже и не может рассматриваться, трудно назвать как-то иначе, нежели глиоматоз. Возможно, следует развивать классификацию опухолей ЦНС с привлечением классических топографоанатомических признаков, но не только классических, а опираясь на современные возможности нейровизуализации.
Глиобластома
В обсуждаемой редакции 2016 г. глиобластома классифицируется в трех основных вариантах:
1) глиобластома IDH-wt — составляет примерно 90% от всех впервые выявленных глиобластом, иначе называемая «первичной глиобластомой» (de novo glioblastoma), встречается чаще всего в возрасте от 55 лет и старше [30];
2) глиобластома IDH-mut — встречается примерно в 10% всех случаев впервые выявленных глио-бластом, ее называют также «вторичной глиобластомой»; чаще выявляется в более молодом возрасте (но редко у детей младше 15 лет), может быть выявлена у пациентов с известным в течение более или менее длительного времени диагнозом диффузной астроцитомы Grade II—III;
3) глиобластома NOS, когда не выполнялись исследования мутаций генов IDH1 и IDH2.
Чтобы понять роль мутаций генов IDH1 и IDH2 в определении прогноза, приведем следующие клинические данные (адаптировано из [1, 17]) в виде табл. 2. 
Приведенные данные демонстрируют, что общая выживаемость пациентов с глиобластомой, имеющих мутацию гена IDH, в 2 раза и более превышает таковую у пациентов с глиобластомой IDH-wt и достигает 31 мес.
Поскольку фактически у пациентов старше 55 лет мутации генов IDH1 и IDH2 встречаются крайне редко, авторы классификации делают вывод, что, возможно, необязательно определять данные мутации путем секвенирования в препаратах пациентов данной возрастной группы в случае выявления негативной реакции иммуногистохимическими реактивами [16].
Добавлен новый вариант глиобластомы — «эпителиоидная глиобластома». Она является IDH-wt. Встречается преимущественно у детей и молодых взрослых, локализуясь, как правило, в конвекситальных отделах больших полушарий и в диэнцефальной области. Нередко в этой опухоли выявляется мутация BRAF V600E [25, 26].
Другие астроцитарные глиомы
В классификацию ВОЗ ПО ЦНС 2016 г. добавлена «анапластическая плеоморфная ксантоастроцитома Grade III» (вместо описательного понятия «плеоморфная ксантоастроцитома с анапластическим компонентом» из предыдущей версии классификации). Критериями злокачественности выступают митозы (5—10 в поле зрения), иногда сопровождающиеся некрозами. Прогноз пациентов с анапластической плеоморфной ксантоастроцитомой Grade III существенно хуже, чем с плеоморфной ксантоастроцитомой Grade II [1, 7]. Если обратиться к исследованиям, изучающим эту редкую нозологическую форму, следует указать высокую частоту обнаружения мутации BRAF V600E, которая определяет возможность использования соответствующих таргетных препаратов в случае прогрессирования болезни [27]. На наш взгляд, возможно, в будущем последует либо дальнейшая субклассификация с выделением варианта с данной мутацией, либо она будет диагностическим критерием этой нозологической формы.
Еще одно уточнение касается оценки степени злокачественности пиломиксоидной астроцитомы: с учетом частого агрессивного течения, склонности к субарахноидальному метастазированию решено не указывать, как это было в редакции 2007 г., Grade II, а в будущей классификации уточнить этот вопрос по мере накопления клинических данных.
Опухоли ЦНС детского возраста
В прошлом педиатрические диффузные глиомы группировались в соответствии с теми же принципами, что и диффузные глиомы взрослых. Отчасти это связано с их редкостью, в сравнении со «взрослыми» глиомами. Но, как известно, поведение этих опухолей и ответ на привычные для взрослых методы лечения существенно отличаются. В последнее десятилетие большое количество генетических исследований педиатрических диффузных глиом позволило выделить некоторые варианты [1, 7].
Одним из таких вариантов стало выявление опухоли с мутацией K27M в гистоне Н3 гена H3F3A, или реже в гистоне 1 гена Н3В. Эта особенность выявлена в диффузных глиомах срединной локализации (например, в таламусе, среднем мозге, других отделах ствола мозга, в краниоспинальном переходе ствола мозга в спинной мозг). Встречается чаще у детей, реже у молодых взрослых. Итак, сформулирован диагноз «диффузная срединная глиома с мутацией Н3K27M», которая выделена из общего диагноза «диффузная инфильтративная глиома моста» [28]. Терапевтические надежды связаны с таргетным подходом к лечению этих опухолей.
Существенные изменения претерпела классификация медуллобластом. Достаточно взглянуть на таблицу предлагаемых морфологических диагнозов (табл. 3), 
Для постановки диагноза медуллобластомы в соответствии с новой классификацией необходимо выполнить 7 иммуногистохимических исследований с антителами (катенин, P75-NGFR, Gab1, Yao1, Obx2, NeuN, P53) и 2 пробы FISH (для определения генов MYC, MYCN). В обсуждаемой классификации ВОЗ ПО ЦНС 2016 г. указаны также рекомендованные для установления диагнозов наборы для этих исследований (видимо, для унификации данных из разных лабораторий в мире). Не являясь морфологами, не станем углубляться в тонкости производства описываемых анализов [1, 7]. Мы приводим эти данные только для того, чтобы подчеркнуть важность работы нейроморфологов в нейроонкологии и сложность их специальности, а также большой объем исследований, необходимых для постановки диагноза.
В завершение краткого обзора изменений, коснувшихся классификации педиатрических опухолей ЦНС вообще и эмбриональных опухолей в частности, отметим, что предложено еще несколько новых нозологических форм (например, эмбриональная опухоль ЦНС с рабдоидными чертами, эмбриональная опухоль с много-слойными розетками, с повреждением гена C19MC), а также решено отказаться от понятия «примитивная нейроэктодермальная опухоль, ПНЭО». Вместо последнего понятия предложено либо уточнение формы опухоли с выполнением ряда генетических исследований, либо использование термина NOS (или, как предложили наши коллеги из Санкт-Петербурга, БДУ — «без дополнительной дифференцировки») [13], например «эмбриональная опухоль с многослойными розетками — NOS».
Общие данные об изменениях в классификации 2016 г.
Подытоживая наши рассуждения о новой классификации ВОЗ опухолей ЦНС 2016 г., перечислим основные ее отличия от предыдущей (2007 г.):
— формулировка концепции и структуры диагноза опухоли ЦНС в молекулярную эру;
— реструктуризация глиом и медуллобластом, других эмбриональных опухолей, с включением генетически определяемых признаков и отказом от термина «primitive neuroectodermal tumor» (ПНЭО);
— добавление новых номенклатур, вариантов и форм:
— IDH-wt и IDH-mut глиобластома;
— диффузная лептоменингеальная глионейрональная опухоль;
— анапластическая плеоморфная ксантоастроцитома;
— диффузная срединная глиома, H3 K27M–mutant;
— эмбриональная опухоль с многослойными розетками, C19MC-altered;
— эпендимома, RELA фьюжн-позитивная;
— глиобластома с примитивным нейрональным компонентом;
— мультинодулярная и вакуолизированная ганглиоклеточная опухоль;
— отказ от ранее использовавшихся понятий, вариантов и форм:
— протоплазматический и фибриллярный варианты астроцитомы;
Целлюлярный вариант эпендимомы;
— термин «Primitive neuroectodermal tumour», «примитивная нейроэктодермальная опухоль», ПНЭО;
— новый подход к дифференцировке педиатрических «схожих по морфологии» опухолей, с использованием новых, генетически определяемых признаков;
— добавление инвазии мозга в качестве критерия диагноза атипической менингиомы;
— объединение солитарной фиброзной опухоли и гемангиоперицитомы в одну группу SFT/HPC и адаптация системы Grade для этой опухоли;
— добавление понятия «гибридная опухоль оболочек нервов» и отделение меланотической шванномы от других шванном;
— расширение подвидов гемопоэтических/лимфоидных опухолей ЦНС.
Для более внимательного изучения новой классификации можем предложить читателям ознакомиться с работой наших петербургских коллег Д.Е. Мацко и соавт. [13], уже неоднократно цитировавшейся нами, а также с зарубежными публикациями, посвященными как новой классификации в целом [1, 7, 29], так и различным ее разделам — менингиомам [30], педиатрическим диффузным глиомам [28], медуллобластомам [31] и др.
Заключение: вопросы для дискуссии о классификации 2016 г.
Часть своих соображений мы уже изложили по ходу настоящей работы. Остановимся на некоторых других аспектах.
Исходя из достаточно обширной клинической практики, мы можем предположить, что диффузные глиомы Grade II IDH1,2 wt требуют дальнейшей субклассификации. Мы имеем в виду, что в ряде статей, посвященных роли мутаций генов IDH1, IDH2, такие глиомы называют «подобными глиобластоме» (like glioblastoma), так как для них характерно более прогредиентное течение, чем для мутантных глиом. Тем не менее, по нашим наблюдениям, часть таких опухолей прогрессирует медленно, годами. Так что скорее всего мы пока не нашли уточняющих генетических различий внутри этой подгруппы глиом. С другой стороны, когда такие опухоли прогрессируют с нарастанием степени злокачественности и по критериям определения Grade, рассмотренным выше, в конце концов переходят в глиобластому — разве в этом случае глиобластома не вторичная? Получается, что все-таки вторичная, но как тогда разделить такую вторичную глиобластому и вторичную по признаку наличия мутации IDH1 (или IDH2)?
Некоторые субклассификации по генетическим признакам — больше морфогенетические, они не подкреплены различиями в прогнозе и ответе на лечение. Про часть таких новых нозологических форм говорится, что связываются надежды с той или иной таргетной терапией, про другие подобное упоминание отсутствует. Например, обнаружение мутации BRAF V600E в некоторых глиомах (пилоидной астроцитоме, ганглиоглиоме, анапластической плеоморфной ксантоастроцитоме и др.) позволяет уже сегодня в сложных клинических ситуациях назначать соответствующие таргетные препараты (вемурафениб, дабрафениб), и это приводит к нужному результату — уменьшению размеров опухолевого очага, улучшению клинической симптоматики, в части случаев позволяет отказаться от кортикостероидной терапии. Об этом, однако, в классификации не упоминается — видимо, по недостаточности данных. Но тогда и о других таргетных подходах (например, лечение медуллобластомы с SSH mut таргетным исследовательским препаратом) до накопления соответствующих знаний говорить преждевременно.
Наибольшее количество вопросов, основанных на внимательном изучении новой классификации ВОЗ опухолей ЦНС 2016 г., у нас к самим себе. Для установления полноценного морфогенетического диагноза опухоли ЦНС на сегодня необходимо:
— наличие опытной лаборатории с высококвалифицированным персоналом (врачами-нейроморфологами, лаборантами, еще лучше с биологом-генетиком в составе);
— техническое оснащение такой лаборатории оборудованием и компонентами для выполнения большого спектра высокотехнологичных исследований (мы упоминали их по тексту);
— проведение на основе работы такой лаборатории клинико-морфогенетических исследований, а возможно, и клинико-морфонейровизуализационных исследований по дальнейшему изучению актуальных вопросов классификации опухолей ЦНС.
К сожалению, в Российской Федерации слишком мало лабораторий с подобными возможностями. Но уже хорошо, что такие лаборатории постепенно появляются, мы бы упомянули помимо лаборатории нашего центра Институт рентгенорадиологии, НИИ онкологии им. Н.Н. Петрова Минздрава России в Санкт-Петербурге, лабораторию в Новосибирске (доктор Е.И. Воронина).
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Особенность классификации опухолей ЦНС заключается в том, что она по сути является клинико-морфологической. Опухоли ЦНС являют собой уникальный пример патологии, при которой морфологические и молекулярно-генетические характеристики имеют большее значение, чем распространенность заболевания. Представленная авторами работа отражает основные изменения в новой классификации опухолей ЦНС и акцентирует внимание на тех изменениях, которые имеют практическую значимость. Профиль работы, безусловно, соответствует профилю журнала. В статье представлен взгляд на классификацию опухолей ЦНС со стороны специалистов, непосредственно оказывающих медицинскую помощь нейроонкологическим пациентам. В работе описана методология, которая может быть использована в повседневной деятельности практикующего врача, описано влияние молекулярно-генетических характеристик опухоли на прогноз заболевания, заострено внимание на тех молекулярных характеристиках, которые обладают определенным предиктивным значением и соответственно могут повлиять на тактику лечения. Подобный подход впервые представлен в отечественной литературе.
Тщательный и критический анализ классификации представляет интерес в первую очередь для практикующих врачей, однако может быть интересен морфологам и генетикам. Трудно не поддержать мнение авторов об архаичности подходов к определению степени злокачественности опухоли на основании данных световой микроскопии в эпоху молекулярной генетики. Все-таки именно генетические особенности опухоли определяют ее фенотипические проявления. В обсуждении классификации поднимается важный вопрос о роли клинического подхода в формировании классификации, поскольку, как отмечают авторы, часть субклассификаций являются только морфогенетическими и не несут никакой дополнительной информации, которая бы повлияла на понимание прогноза или тактику лечения. Предложенные в классификации 2016 г. молекулярно-генетические и иммуногистохимические критерии диагностики не воспроизводимы в большинстве морфологических лабораторий в стране, а это означает, что современная классификация неприменима в реальной клинической практике. Более того, источники финансирования исследований, необходимых для установления морфологического диагноза в соответствии с классификацией ВОЗ 2016 г., в рамках ОМС отсутствуют. В этой связи авторы затронули важные организационные аспекты морфологического обеспечения нейроонкологической помощи в стране.
Полнота и актуальность использованной для анализа литературы подчеркивают основательность прове