пневмосклероз легких продолжительность жизни симптомы и лечение
Лечение пневмосклероза
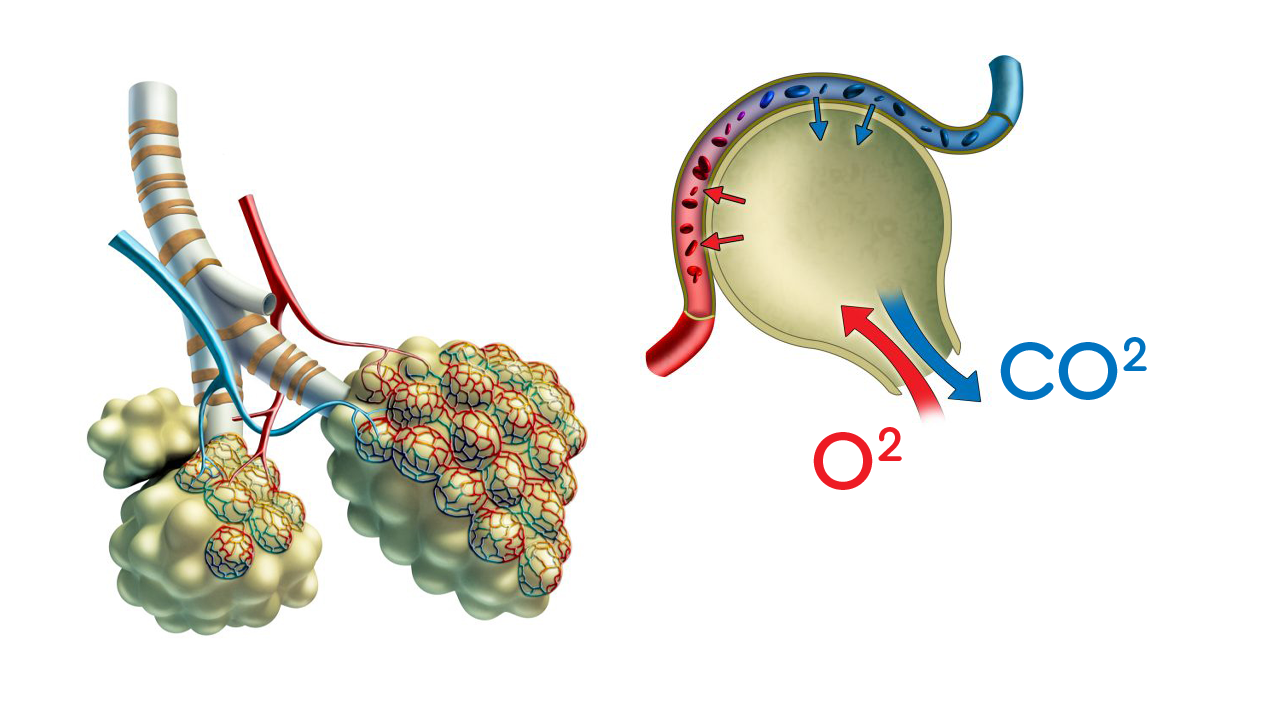
Пневмосклероз — патологический процесс, при котором происходит замещение легочной ткани соединительной. В результате нарушается эластичность легких, уменьшается их полезный объем, а газообмен в пораженных участках становится невозможным.
Причины
Пневмосклероз может быть вызван множеством причин, среди которых самыми распространенными являются следующие:
Симптомы
В зависимости от распространенности склеротических изменений в легких симптомы могут существенно варьироваться. Наибольшую опасность с этой точки зрения представляет локальное или очаговое поражение органов — в этом случае болезнь может длительное время протекать бессимптомно, не вызывая выраженного дискомфорта или чувства недомогания. Иногда наблюдается нечастый кашель с выделением небольшого количества мокроты.
Для диффузного пневмосклероза характерна сильная одышка, вызванная уменьшением объема легких и развивающейся в результате этого гипоксией. По мере развития заболевания ухудшается общее самочувствие, повышается утомляемость, наблюдается кашель с выделением слизистой, а затем — гнойной мокроты.
Наши услуги
Для лечения пневмосклероза особую важность имеет своевременная диагностика болезни, что часто становится затруднительным при очаговой форме и отсутствии выраженных легочных симптомов. Поэтому лицам, входящим в группу повышенного риска (курильщикам, работающим на вредных производствах и пр.), необходимо регулярно (не реже 1 раза в год) проходить профилактическое обследование.
Мы проводим комплексную диагностику и лечение пневмосклероза в Москве в медицинском центре «Клиника практической медицины». Диагностическая база нашего учреждения и участие в обследовании квалифицированных специалистов позволяют выявлять самые незначительные изменения в легких, что обеспечивает предупреждение осложнений пневмосклероза.
Процесс замещения легочных тканей соединительными не всегда удается обратить вспять, особенно при позднем обращении к врачу, когда процесс зашел очень далеко. Но при правильном лечении пневмосклероза можно нормализовать функции легких и за счет этого предупредить осложнения болезни и восстановить качество жизни больного.
Поскольку сальпингит напрямую поражает маточные трубы, вызывая их сужение, это ведет к непроходимости, и как следствие, затруднению зачатия. На фоне данного заболевания может возникнуть внематочная беременность. В тазовой области возникают спаечные процессы, сопровождаемые болями.
Наиболее опасным последствием этого заболевания является сердечно-легочная недостаточность, которая развивается вследствие снижения функциональности легких. К сожалению, это состояние является не только самым тяжелым, но и наиболее вероятным исходом оставшегося без адекватного лечения пневмосклероза легких.
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Пневмония
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
Из диагностических методов исследования вам назначат:
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Фиброз легких: причины и лечение
Что такое фиброз легких
После постановки диагноза, в первую очередь пациенты хотят знать, что это такое и опасно это или нет. Чтобы оценить степень опасности, нужно познакомиться с основами анатомии и физиологии.
В паренхиме легких, где происходит газообмен, располагаются альвеолы. При рубцевании ткани их стенки утолщаются. Это снижает способность альвеол переносить доставляемый легкими кислород и выдавать в воздух выделяемый кровью СО2. В результате, организм не получает крови, достаточно насыщенной кислородом и очищенной от углекислоты.
Последствия сказываются на кровообращении и работе сердца. Прогрессирование патологии вызывает хроническую сердечную и дыхательную недостаточность, приводит к развитию пневмосклероза и цирроза легких.
Причины
ФЛ вызывают самые разные причины:
Повышают риск фиброза курение, отравление угарным газом, в 10-15% случаев причиной болезни является наследственная предрасположенность.
Признаки заболевания
На начальных стадиях болезнь может ничем не проявлять себя. Но по мере развития симптомы становятся все более выраженными.
В дальнейшем пневмофиброз вызывает:
В большинстве случаев эти симптомы появляются при длительном течении процесса.
Диагностические методы
Диагностика начинается со сбора анамнеза. Особое внимание обращается на наличие вредных производственных факторов, болезней органов дыхания (пневмонии, туберкулеза, хронического бронхита) и системных заболеваний. Затем проводится осмотр, после которого назначаются необходимые исследования.
К наиболее информативным методам диагностики относятся:
Также назначаются лабораторные исследования.
Лечение
Полностью излечить ФЛ невозможно. Но замедлить патологический процесс современная медицина вполне способна. Как остановить и как лечить болезнь?
Лечение начинается с исключения влияния на легкие вредных факторов (табачного дыма, пыли, вредных производственных веществ). Для устранения кислородной недостаточности применяется терапия кислородом (оксигенотерапия).
Из медикаментов назначают:
Одновременно в комплексе с лекарствами и оксигенотерапией, применяется дыхательная гимнастика и массаж грудной клетки.
При отсутствии эффекта пациенту может потребоваться пересадка легкого.
Длительность жизни при ФЛ напрямую зависит от своевременности терапии. Поэтому больные должны обязательно наблюдаться у врача и проходить периодические обследования.
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Бронхоэктазы — это сегментарные расширения просветов бронхов, обусловленные деструкцией или нарушением нервно-мышечного тонуса их стенок вследствие воспаления, дистрофии, склероза или гипоплазии структурных элементов бронхов (И. К. Есипова, 1976). Важно
Бронхоэктазы — это сегментарные расширения просветов бронхов, обусловленные деструкцией или нарушением нервно-мышечного тонуса их стенок вследствие воспаления, дистрофии, склероза или гипоплазии структурных элементов бронхов (И. К. Есипова, 1976).
Важно разграничивать бронхоэктатическую болезнь и вторичные бронхоэктазы вследствие абсцесса легкого, туберкулезной каверны, пневмонии, инородных тел, бронхита. Наиболее обоснованным можно считать взгляд на бронхоэктатическую болезнь как на регионарное расширение бронхов обычно IV—VI порядков, превышающее просвет нормального в 2 раза и более, возникающее, как правило, в возрасте от 3 до 18 лет и проявляющееся хроническим, преимущественно эндобронхиальным нагноением.
В первые десятилетия ХХ в. было распространено мнение о преимущественно врожденной природе бронхоэктазов (F. Sauerbruch, 1927). Однако впоследствии было доказано (А. И. Струков, И. М. Кодолова, 1970), что в большинстве случаев отмечается постнатальное нарушение дифференцировки бронхиального дерева под влиянием бронхолегочной инфекции, после перенесенных в раннем детском возрасте кори, коклюша, гриппа, острых пневмоний. Подтверждением тому послужил факт расположения бронхоэктазов в тех же сегментах, что при острых пневмониях у детей.
Установлена последовательность патологического процесса — от катарального бронхита к панбронхиту, далее к перибронхиту с перибронхиальной пневмонией, затем — к деформирующему бронхиту с разрушением эластических и мышечных волокон и, наконец, к бронхоэктазам.
На основании классификации В. Р. Ермолаева (1965) различают следующие стадии заболевания: 1) легкую; 2) выраженную; 3) тяжелую; 4) осложненную. По распространенности процесса выделяют одно- и двусторонние бронхоэктазии с указанием точной локализации по сегментам. В зависимости от состояния больного, в момент обследования должна указываться фаза процесса: обострения или ремиссии. В зависимости от формы расширения бронхов, различают бронхоэктазии: а) цилиндрические; б) мешотчатые; в) веретенообразные; г) смешанные. Между ними существует много переходных форм. Кроме того, бронхоэктазии делят на ателектатические и не связанные с ателектазом, что, несомненно, удобно в практическом отношении.
Основным симптомом бронхоэктатической болезни является кашель с выделением мокроты, наиболее выраженный в утренние часы. При цилиндрических бронхоэктазах мокрота обычно отходит без затруднений, тогда как при мешотчатых и веретенообразных — нередко с трудом. При сухих бронхоэктазах, описанных С. А. Рейнбергом (1924), кашель и мокрота отсутствуют (эти бронхоэктазы проявляются лишь кровотечением, иногда угрожающим).
В период ремиссии количество слизисто-гнойной мокроты не превышает в среднем 30 мл/сут. При обострении заболевания в связи с острыми респираторными инфекциями или после переохлаждения кашель усиливается, количество мокроты увеличивается до 300 мл/сут и более, иногда достигая 1 л, она приобретает гнойный характер. Гнилостный запах мокроты не характерен для бронхоэктатической болезни и появляется лишь при абсцедировании.
Кровохарканье, по данным различных авторов, встречается у 25—34% больных. Чаще всего отмечаются прожилки крови в мокроте, но иногда возникает профузное легочное кровотечение. Считают, что источником кровохарканья и кровотечения становятся бронхиальные артерии (особенно артерии среднедолевого бронха). Кровохарканье наблюдается главным образом весной и осенью, что связывают с обострением воспалительного процесса (Д. Д. Яблоков, 1971). Обильные кровотечения могут начаться после тяжелой физической нагрузки или перегрева (А. Я. Цигельник, 1968).
Одышка и синдром бронхиальной обструкции отмечаются у 40% больных. Эти симптомы обусловлены сопутствующим хроническим обструктивным бронхитом, предшествующим образованию бронхоэктазов или возникающим вследствие нагноившихся первичных бронхоэктазов (Ю. В. Маликов и соавт., 1979). Боли в грудной клетке на стороне поражения отмечаются обычно при обострении заболевания, развитии перифокальной пневмонии и парапневмонического плеврита.
В период обострения и при тяжелом течении заболевания состояние больных значительно ухудшается. Наряду с увеличением количества гнойной мокроты, появляются признаки интоксикации: продолжительное повышение температуры тела (обычно до 38°С), потливость, слабость, недомогание. Нередко эти симптомы обусловлены перифокальной пневмонией.
При длительном течении бронхоэктатической болезни нередко наблюдаются изменения концевых фаланг пальцев рук — форма «барабанных палочек» и ногтей — форма «часовых стекол». Грудная клетка может быть деформирована вследствие пневмофиброза и эмфиземы легких.
Несмотря на яркую клиническую картину бронхоэктатической болезни, диагностировать ее удается, как правило, через много лет от начала заболевания. Больных продолжительное время лечат по поводу туберкулезной интоксикации, туберкулезного бронхоаденита и туберкулеза легких, хронической пневмонии, хронического бронхита.
Стандартное рентгенологическое исследование, дополненное иногда бронхографией, позволяет поставить правильный диагноз. В отличие от хронического бронхита, бронхоэктазы в значительной части случаев видны на обзорных рентгенограммах и томограммах. Наиболее часто бронхоэктазы встречаются в нижней доле слева и в средней доле справа.
При поражении нижней доли слева возникает характерная рентгенологическая картина (М. Г. Виннер и соавт., 1969): смещение левого корня книзу; разрежение легочного рисунка из-за вздувшейся верхней доли (компенсаторное вздутие); смещение сердца влево, сужение нижнего легочного поля; смещение книзу и кзади главной междолевой щели, что лучше видно на боковых рентгенограммах и томограммах; затемнение и уменьшение размеров самой нижней доли. При этом срединная тень сердца приобретает двойные контуры: латерально проецируется контур тени сердца, а медиально — контур уменьшенной нижней доли. Величина треугольной тени нижней доли зависит от степени ее спадения. Пятнисто-тяжистое затемнение у верхушки левого желудочка свидетельствует о наличии воспалительного процесса в нижней доле слева и язычке. При резко уменьшенной нижней доле, которая в таких случаях прячется за тенью сердца, эти патологические тени образуются воспалительным процессом в язычке. При изолированном поражении нижней доли или нижней зоны и их резком спадении, когда изображение пораженного отдела полностью располагается за тенью сердца, этих патологических изменений не видно. Также характерно затемнение в области заднего реберно-диафрагмального синуса, что видно на боковых томограммах и рентгенограммах. Этот признак является одним из самых постоянных и часто встречающихся.
При бронхографии обнаруживается, что бронхи нижней зоны или доли расширены и сближены между собой. Бронхи язычка и остальных сегментов верхней доли смещены и раздвинуты. При вовлечении в воспалительный процесс язычковых бронхов они также цилиндрически расширены и сближены между собой и с бронхами нижней доли. Бронхи верхней зоны веерообразно раздвинуты.
При поражении средней доли на обзорных рентгенограммах отчетливо определяются лишь кистовидные бронхоэктазы; другие формы отображаются в виде более или менее выраженного усиления и деформации легочного рисунка.
На томограммах в боковой или косой проекции пораженная доля бывает неоднородно затемнена, в ней наблюдаются множественные, округлые или линейные просветления, являющиеся отображением просвета расширенных бронхов в продольном, поперечном и косом сечениях.
На томограммах мешотчатые и кистовидные бронхоэктазы верхней доли отображаются в виде множественных округлых и овальных полостей с более или менее тонкими стенками, которые располагаются своей длинной осью по ходу соответствующих бронхов. В части случаев их контуры нечеткие, что обусловлено склеротическими изменениями. Иногда кистовидные бронхоэктазы сочетаются с воздушными бронхиальными кистами. Томографическая картина у них неотличима. Ценным методом, делающим возможным их распознавание, является бронхография. В отличие от воздушных бронхиальных кист, кистовидные и мешотчатые бронхоэктазы хорошо контрастируются.
При бронхоэктатической болезни важно определить истинный объем поражения, особенно при намечающейся операции. При этом бронхография обязательно должна быть двусторонней. У взрослых пациентов сделать это лучше последовательно, а у детей — одновременно, под общим обезболиванием.
Мешотчатые бронхоэктазы на бронхограммах видны в виде слепо заканчивающихся, резко расширенных бронхов IV—VI порядков, сближенных между собой и лишенных боковых ветвей (рис. 1).
 |
| Рисунок 1. Бронхограмма. Мешотчатые бронхоэктазы нижней зоны правого легкого |
Часто встречаются смешанные бронхоэктазы, когда обнаруживаются цилиндрические и мешотчатые деформации. Расположенные в верхних долях кистовидные бронхоэктазы нередко имеют туберкулезный генез и возникают в результате посттуберкулезного сужения бронха.
Бронхография, особенно в сочетании с кинематографией, позволяет выявить функциональные изменения бронхов. Нередко при этом наблюдаются парадоксальные картины: при небольших цилиндрических бронхоэктазах в части случаев видна потеря дренажной функции бронхов и, наоборот, мешотчатые полости хорошо опорожняются (Л. С. Розенштраух и соавт., 1987). Кроме того, отмечаются ригидность бронхиальных стенок, изменение углов деления и другие функциональные признаки, встречающиеся и при хроническом деформирующем бронхите, но резче выраженные.
Во время бронхоскопического исследования бронхоэктазы не видны. Бронхоскопия позволяет оценить протяженность бронхита, степень интенсивности воспаления слизистой оболочки бронхов в зависимости от стадии обострения или ремиссии бронхоэктатической болезни.
Во время бронхоскопии можно заподозрить наличие бронхоэктазов на основании признака Суля, который указывает на дистальное расширение бронхов: появление опалесцирующих пузырьков воздуха в окружности заполненных гноем устьев (рис. 2).
Для бронхоэктатической болезни в стадии ремиссии характерен частично диффузный (верхнедолевой бронх и его более мелкие ветви интактны) или строго ограниченный одно- или двусторонний бронхит I степени интенсивности воспаления (слизистая оболочка бронхов умеренно гиперемирована, отечна, секрет слизистый, жидкий или вязкий, в большом количестве).
Бронхоэктатическая болезнь в стадии обострения проявляется частично диффузным или строго ограниченным одно- или двусторонним бронхитом III степени интенсивности воспаления (слизистая оболочка бронхов ярко гиперемирована, отечна, устья сегментарных бронхов сужены до точечных, секрет гнойный, вязкий или жидкий, в очень большом количестве).
 |
| Рисунок 2. Эндофото. Признак Суля |
Наличие бронхоэктазов следует заподозрить на основании анамнестических сведений (кашель с выделением мокроты с детства, частые пневмонии) и выявления стойко сохраняющихся влажных хрипов в период ремиссии болезни. Однако аналогичные симптомы могут быть вызваны распространенным гнойным бронхитом или хронической пневмонией. Дифференциальная диагностика кистозных бронхоэктазов (кистозная гипоплазия) с приобретенными (мешотчатыми) бронхоэктазами, развивающимися обычно в детском возрасте, затруднительна. Обычно выделяют 3 основные группы признаков (клинико-анамнестические, рентгенологические и патоморфологические), по которым можно дифференцировать кистозную гипоплазию от сходных с нею приобретенных бронхоэктазов (Ю. Н. Левашов и соавт., 1975). О наличии ателектатических бронхоэктазов можно думать при сужении межреберных промежутков, понижении прозрачности пораженной части легкого, изменении уровня стояния диафрагмы, смещения средостения, изменения топографии междолевых щелей (Д. Л. Бронштейн, 1975). Бесспорные доказательства существования бронхоэктазов представляет, однако, лишь бронхография. При возникновении кровохарканья необходимо исключить прежде всего туберкулезный процесс, абсцесс легкого и рак бронха.
При ограниченных в пределах отдельных сегментов или даже долей бронхоэктазах без выраженного хронического обструктивного бронхита показано хирургическое лечение. Резекция легкого позволяет устранить очаг хронической инфекции, что, в свою очередь, способствует стиханию или полному разрешению хронического бронхита. Значительное улучшение состояния или выздоровление констатируют после резекции легкого у 97% больных (I. Deslauriers и соавт., 1985). Оперативное вмешательство противопоказано при хроническом обструктивном бронхите с эмфиземой легких, выраженной дыхательной и сердечной недостаточностью. Рецидивы бронхоэктазов возникают, по данным S. A. Adebonojo, O. Osinowo (1979), у 20% оперированных.
Достаточно интенсивное и своевременно начатое (особенно у детей) консервативное лечение позволяет добиться длительной ремиссии.
Методы санации бронхиального дерева принято делить на пассивные (постуральный дренаж с применением отхаркивающих средств) и активные (санационная бронхоскопия).
Обязательным считают позиционный дренаж в строгом соответствии с локализацией бронхоэктазов. При базальных бронхоэктазах секрет из бронхов удаляют путем перевешивания туловища через край кровати или значительного поднятия нижнего конца кровати. При локализации бронхоэктазов в IV и V сегментах — лежа на спине с опущенным головным концом кровати и с подложенной под больной бок подушкой.
Постуральный дренаж больным бронхоэктатической болезнью обязательно проводят по крайней мере 2 раза в день (утром после сна и вечером перед сном). При обострении болезни дренаж следует использовать многократно. Выделение мокроты значительно возрастает при сочетании перкуссии грудной клетки с постуральным дренажом. Эффект постурального дренажа может быть усилен назначением отхаркивающих средств и муколитических препаратов.
Решающее значение, однако, имеют активные методы санации бронхиального дерева. Наиболее эффективны санационные бронхоскопии.
Важное место занимает антибактериальная терапия (обязательно после бактериологического исследования с идентификацией возбудителя). Для лечения этой группы больных используют обычно полусинтетические препараты группы пенициллина, тетрациклины и цефалоспорины. Существенное значение при этом имеет путь введения антибиотика, антибактериальных средств. Принимаемые внутрь и даже вводимые парентерально препараты могут оказаться весьма эффективными при лечении перифокальной пневмонии, менее эффективными — при бронхите и вовсе неэффективными — при лечении бронхоэктазов. При бронхоэктатической болезни даже внутрибронхиальное введение антибиотика через бронхоскоп неэффективно, так как пациент откашливает его вместе с содержимым бронхиального дерева в первые же минуты после окончания бронхоскопии. В связи с этим заслуживает внимания методика интрабронхиального лимфотропного введения антибактериальных препаратов.
При двустороннем поражении на одну санацию расходуется 80—120 мл санирующего раствора, при одностороннем процессе — 60—80 мл санирующей смеси. Готовят 0,1-0,2% раствор диоксидина на 2% растворе гидрокарбоната натрия или 0,1% раствор фурагина калиевой соли на изотоническом растворе хлорида натрия. Так как у пациентов бронхоэктатической болезнью мокрота обычно очень вязкая, в санирующий раствор добавляют муколитики.
В числе первых лекарственных препаратов, влияющих на реологические свойства бронхиального секрета, применяли ферментные препараты — трипсин, химотрипсин, рибонуклеазу. В настоящее время использование протеолитических ферментов, особенно в лечении больных с хронической бронхиальной обструкцией, представляется нецелесообразным вследствие возможного развития бронхоспазма вплоть до астматического статуса, увеличения склонности к кровохарканью, аллергическим реакциям и усилению деструкции межальвеолярных перегородок при дефиците α-1-антитрипсина.
В настоящее время при заболеваниях органов дыхания, сопровождающихся образованием очень вязкой, трудно отделяемой мокроты, применяются лекарственные средства, известные как муколитики или бронхосекретолитические препараты.
Одним из наиболее распространенных препаратов этой группы является N-ацетилцистеин (флуимуцил) (Zambon Group, Италия). Свободные сульфгидрильные группы ацетилцистеина разрывают дисульфидные связи кислых мукополисахаридов мокроты. При этом происходит деполимеризация макромолекул и мокрота становится менее вязкой и адгезивной. Ацетилцистеин оказывает стимулирующее действие на мукозные клетки, секрет которых способен лизировать фибрин и кровяные сгустки.
Ацетилцистеин увеличивает синтез глутатиона, принимающего участие в процессах детоксикации. Известно, что препарат обладает определенными защитными свойствами, направленными против свободных радикалов, реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления в легочной ткани и воздухоносных путях.
При лечебной бронхоскопии применяют 3–6 мл 5–10% раствора флуимуцила, который вводят в бронхиальное дерево в конце санации. Санационные бронхоскопии выполняют через день, 8–10 санаций на курс лечения. Желательно в год проводить 2-3 курса лечебных бронхоскопий, но уже более коротких.
Прогноз заболевания зависит от выраженности и распространенности бронхоэктазов, тяжести течения болезни и ее осложнений. Прогноз резко ухудшается при развитии у больных дыхательной недостаточности, легочной артериальной гипертензии, легочных кровотечений и особенно амилоидоза печени или почек.
Н. Е. Чернеховская, доктор медицинских наук, профессор
РМАПО, Москва