phk sars cov 2 обнаружено что это значит
Новые ущербы от инфекции SARS-CoV-2 за пределами дыхательной системы
Автор
Редакторы
Статья на конкурс «Био/Мол/Текст»: Все мы помним, как с начала декабря 2019 года в китайском городе Ухань был выявлен ряд случаев пневмонии, связанных с коронавирусной инфекцией COVID-19 c серьезными симптомами, такими как респираторные проблемы (кашель, одышка, поражение легких) и лихорадка. Но вы когда-нибудь задумывались о том, что же происходит с остальными органами нашего тела? Так давайте разберём, как крошечный вирус может поражать не только дыхательную систему, но и вызвать повреждение других систем человеческого организма.
Конкурс «Био/Мол/Текст»-2020/2021
Эта работа опубликована в номинации «Школьная» конкурса «Био/Мол/Текст»-2020/2021.
Генеральный партнер конкурса — ежегодная биотехнологическая конференция BiotechClub, организованная международной инновационной биотехнологической компанией BIOCAD.

Партнеры номинации — медико-биологическая школа «Вита» и «Новая школа».
Спонсор конкурса — компания SkyGen: передовой дистрибьютор продукции для life science на российском рынке.
Спонсор конкурса — компания «Диаэм»: крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
Введение
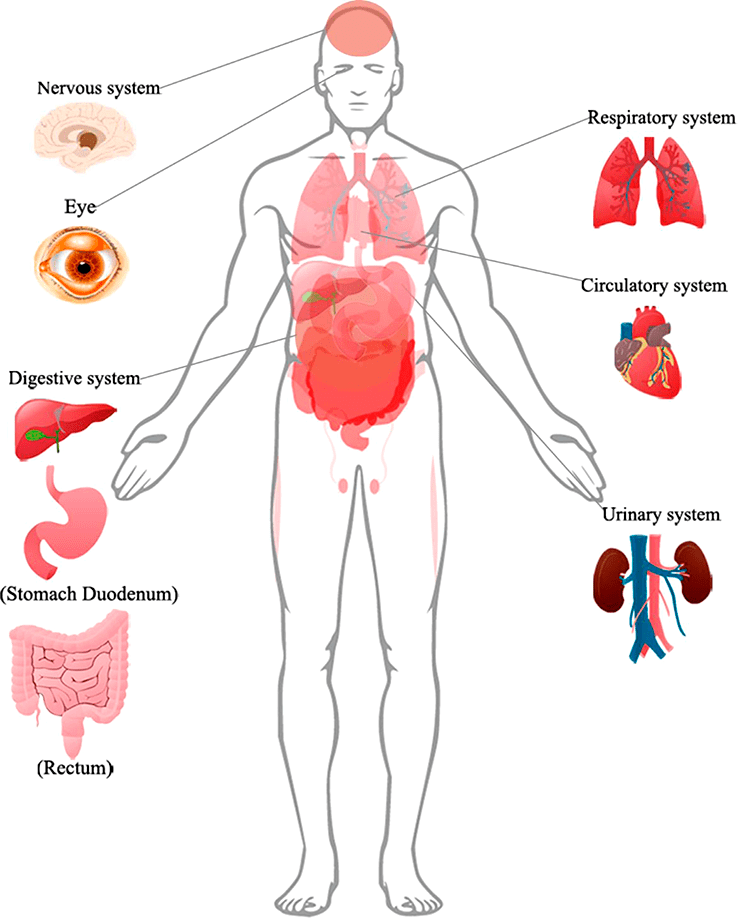
Согласно исследованиям немецких ученых, SARS-CoV-2 проникает внутрь организма с помощью клеточного рецептора — ангиотензинпревращающего фермента 2 (АПФ2; ACE2 — англ.), который специфически синтезируется в определенных органах и тканях. Соответственно, ACE2 играет важную роль в регуляции сердечно-сосудистой, кишечной, почечной и репродуктивной функций [1]. Попав в систему кровообращения, коронавирус, вероятнее всего, распространяется через кровоток [2]. Следуя этим данным, мы можем понять, как SARS-CoV-2 заражает не только дыхательную систему, но и представляет потенциальную угрозу для пищеварительной и мочеполовой систем, ЦНС и системы кровообращения.
Рисунок 1. Поражения органов, подтвержденные клиническими признаками или биопсией, у пациентов с COVID-19
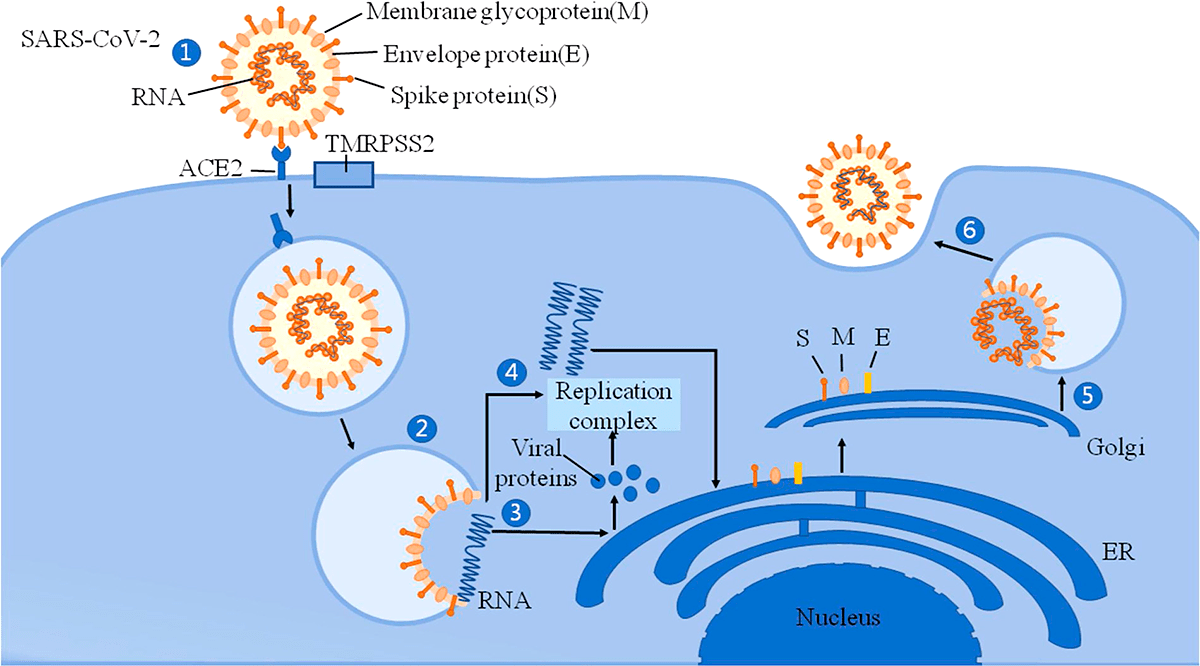
Рисунок 2. Механизм вторжения SARS-CoV-2 в клетку
SARS-CoV-2 и пищеварительная система
Помимо главного рецептора ACE2, SARS-CoV-2 использует трансмембранную сериновую протеазу 2 (TMRPSS2), фермент, который также экспонируется на эпителиальных клетках тонкой кишки. Он способствует проникновению вируса в клетки [3]. Активность SARS-CoV-2 может вызывать модификации ACE2 в кишечнике, которые повышают восприимчивость к воспалению кишечника и диарее. ACE2 оказывает значительное влияние на состав кишечной микробиоты [4]. Первичные воспалительные стимулы вызывают высвобождение в систему кровообращения микробных продуктов и цитокинов, которые могут вызвать микробный дисбиоз и воспалительную реакцию.
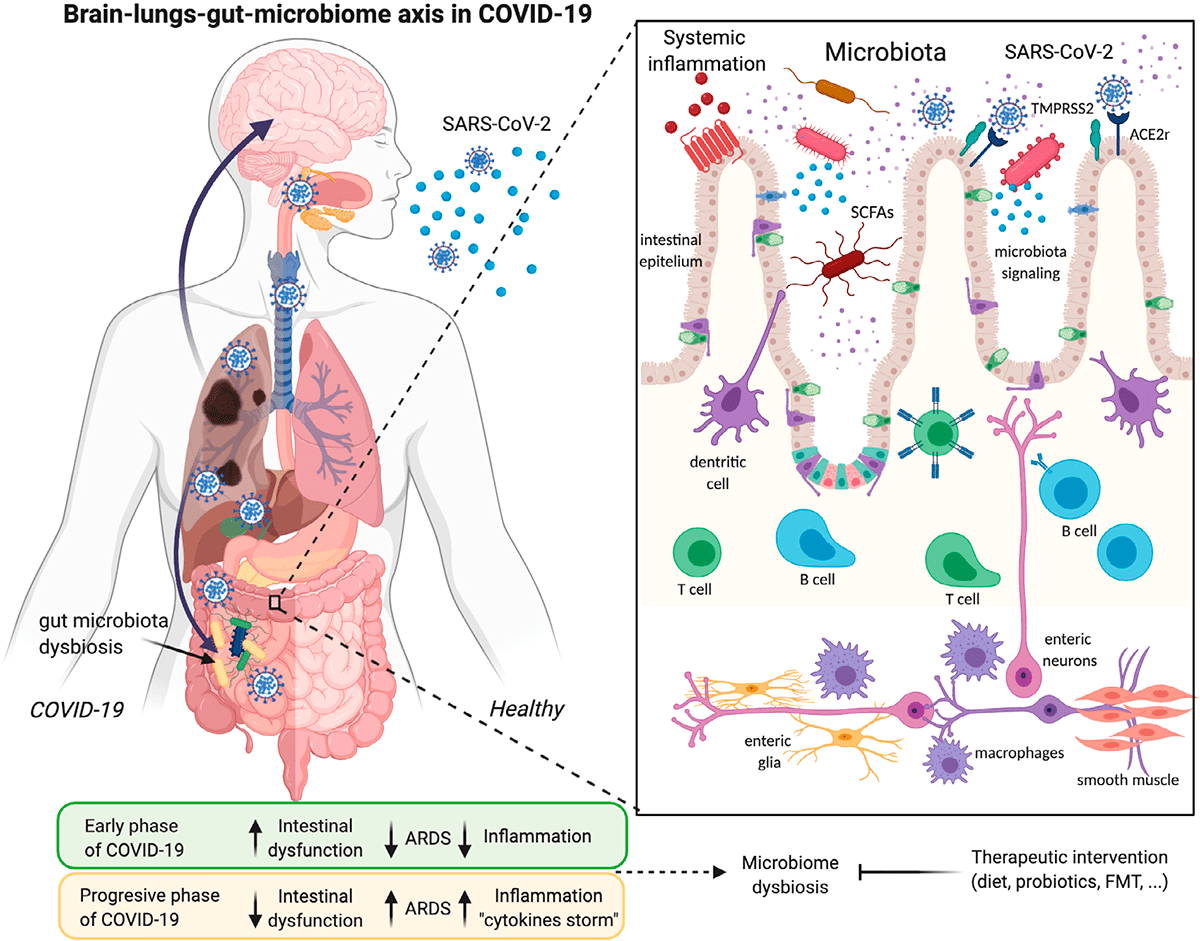
Изменения микробиоты кишечника могут быть связаны с изменениями в иммунной системе и предрасположенностью к более серьезным последствиям COVID-19. Наш микробиом меняется с возрастом: в первые несколько лет жизни микробиота малоразнообразна и нестабильна [5], [6]; во взрослом возрасте стабильна и разнообразна, а к пожилому возрасту разнообразие микробиоты уменьшается, а дисбиоз увеличивается, что связывают с когнитивным дефицитом, депрессией и воспалением [7]. Сниженное разнообразие микробиоты — еще один фактор риска заражения COVID-19 для пожилых людей.
Рисунок 3. Инфекция SARS-CoV-2 и ее связи с осью легких—кишечника—мозга и дисбиозом микробиома
Изменение кишечной флоры также связано с ожирением, еще одним фактором риска для тяжелого течения COVID-19 [8], [9]. Жировая ткань может служить резервуаром для распространения SARS-CoV-2 и активации системного иммунитета [10]. Коронавирусная инфекция вызывает изменения в кишечной бактериальной флоре, которые могут повлиять на ось «кишечник—мозг». Таким образом, кишечная флора играет решающую роль в регуляции неврологических функций, таких как депрессия или тревога [11].
Следовательно, режим питания играет значительную роль во время заражения вирусом SARS-CoV-2. Из-за вирусной инфекции иногда начинается дисбиоз, который может быть скомпенсирован компонентами диеты и пробиотиками [12]. Несколько исследований показывают, что оптимальный иммунный ответ зависит от правильного питания [13], [14]. Недоедание может поставить под угрозу иммунитет, тем самым влияя на уязвимость ответа на COVID-19. Потребление достаточного количества белка имеет решающее значение для выработки антител, поддержания ворсинчатой морфологии кишечника и уровня кишечного иммуноглобулина, что улучшает кишечный барьер [15–17]. Таким образом, высококачественные белки являются важным компонентом противовоспалительной диеты, которая включает омега-3 жирные кислоты, витамины С и Е, фитохимические вещества, которые широко присутствуют в продуктах растительного происхождения (фруктах, овощах, орехах, злаках и т.д.) [18–21]. Правильная диета укрепляет иммунную систему и способствует защите организма от тяжелого течения COVID-19.
SARS-CoV-2 и центральная нервная система (ЦНС)
Кроме пищеварительной системы, коронавирусная инфекция (COVID-19) также затрагивает центральную и периферическую нервную систему. Неврологические проявления могут возникать по разным причинам, включая прямое вирусное поражение центральной нервной системы (ЦНС) и иммунноопосредованные процессы. Примеры заболеваний ЦНС при COVID-19 могут включать энцефалит (воспаление головного мозга), менингит и инсульт. В периферической нервной системе COVID-19 ассоциируется с дисфункцией обоняния и вкуса, повреждением мышц и синдромом Гийена—Барре, при котором иммунная система человека поражает собственные периферические нервы.
Рисунок 4. Коронавирусная инфекция и нервная система
Ученые Университета Гонконга отметили, что механизмы инфекции SARS-CoV-2 могут быть аналогичны механизмам инфекции SARS-CoV из-за 79,5% сходства последовательностей РНК этих двух коронавирусов [22]. Однако SARS-CoV-2 обладает более мощной способностью к распространению, чем SARS-CoV и MERS-CoV. Причина в том, что SARS-CoV-2 и ACE2 обладают более сильной связывающей способностью [23]. S-белок (спайк-белок) на поверхности коронавируса связывается с ACE2 и прикрепляется к поверхности клетки; затем сериновая протеаза (TMPRSS2) активирует S-белок, что помогает вирусу проникать в нейрон [1]. Так как клетки кровеносных сосудов экспонируют ACE2 в большом количестве, SARS-CoV-2 может атаковать эндотелиальные клетки в кровеносных сосудах головного мозга через этот рецептор и нарушить гематоэнцефалический барьер (ГЭБ — барьер между кровеносной системой и центральной нервной системой). Нарушенный ГЭБ может способствовать вторжению вируса в ткани мозга и нейроны и привести к серьезным неврологическим осложнениям [24].
SARS-CoV-2 и система кровообращения
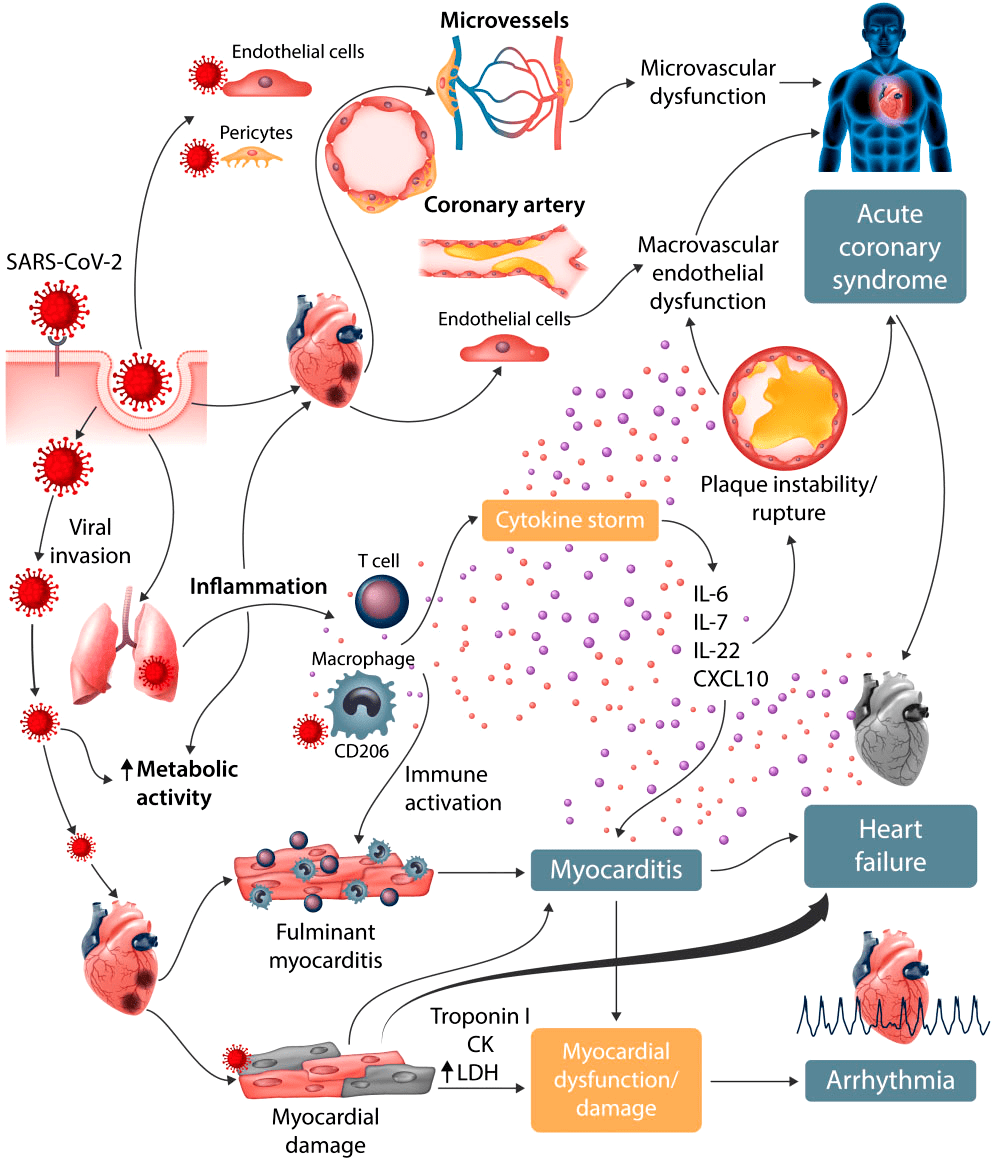
Помимо дыхательных путей, SARS-CoV-2 поражает сердечно-сосудистую систему. Это приводит к высвобождению высокочувствительных сердечных тропонинов (hs-cTnl) — белков, содержащихся в сердце и скелетных мышцах человека. В процессе заражения мембраносвязанный белок ACE2 может расщепляться трансмембранным дезинтегрином ADAM17, высвобождая ACE2 в кровоток. Таким образом, вирус циркулирует в крови зараженного организма. Воспаление сосудистой системы и миокарда может привести к миокардиту, сердечной недостаточности и быстрому ухудшению состояния больного [25].
Рисунок 5. Сердечно-сосудистое поражение при COVID-19
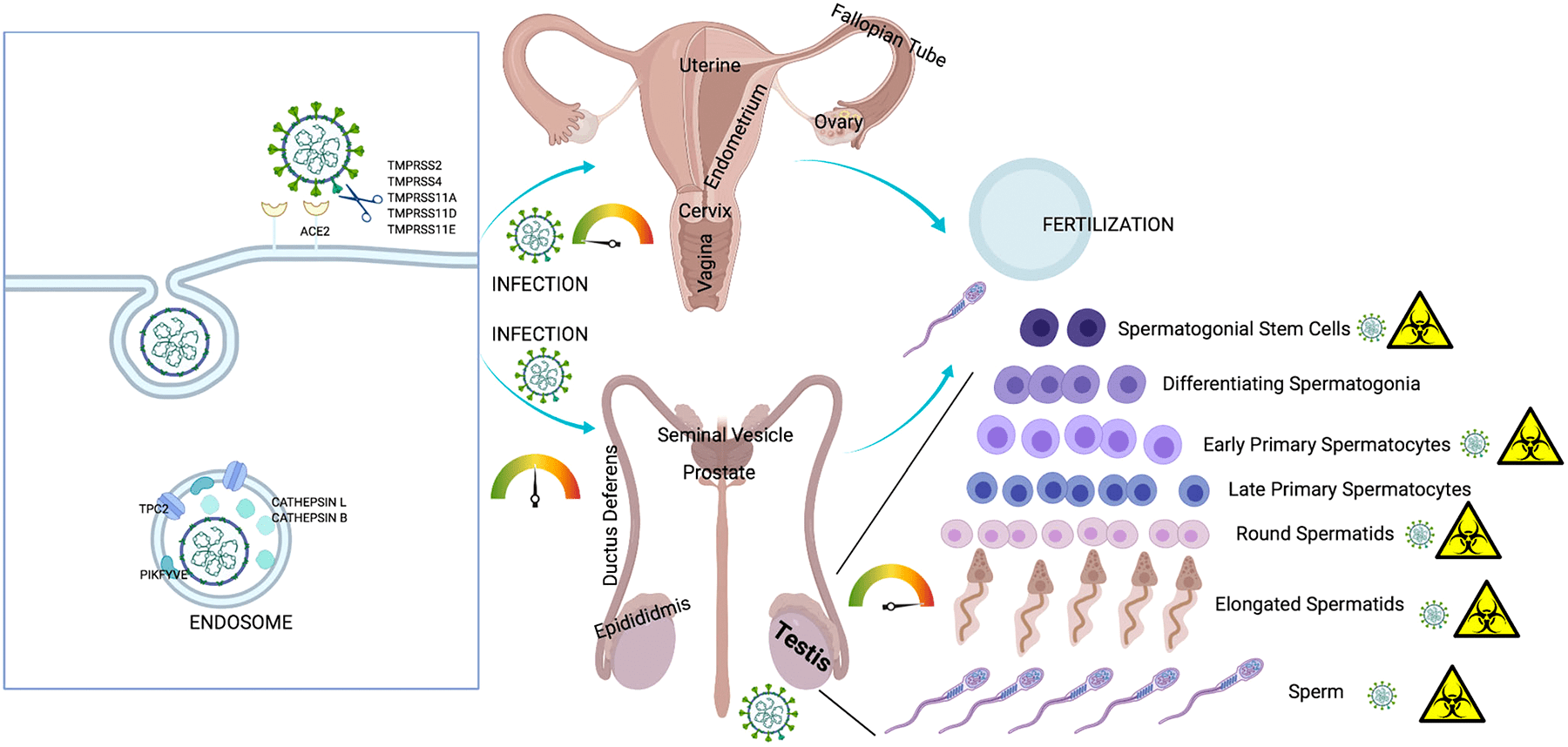
SARS-CoV-2 и мочеполовая система
Инфекция репродуктивной системы требует большего внимания, потому что она не только влияет на нынешнее поколение, но также может распространяться на потомство через поврежденные гаметы. На сегодняшний день несколько исследований подтвердили влияние SARS-CoV-2 как на мужскую, так и на женскую репродуктивную систему [26], [27]. В настоящее время хорошо известен факт, что мужчины более восприимчивы к инфекции SARS-CoV-2 и у них выше уровень смертности, чем у женщин. Это объясняется тем, что клетки семенного протока и сперматогонии синтезируют много ACE2 [28–30].
По мнению ученых, SARS-CoV-2 нарушает репродуктивные функции мужчин через несколько механизмов, таких как воспалительные реакции, окислительный стресс и апоптоз [31–33]. Инфекция SARS-CoV-2 приводит к перепроизводству активных форм кислорода, которые могут усиливать внутриклеточные сигнальные пути (NF-κB-TLR). Это приводит к высвобождению цитокинов, что еще больше усиливает воспалительный ответ. К примеру, орхит, вызванный инфекцией SARS-CoV-2, может привести к окислительному стрессу в тканях яичка. Окислительный стресс может вызвать внутриклеточное окислительное повреждение сперматозоидов, что приводит к ухудшению их качества и мужскому бесплодию.
Рисунок 6. Инфекция SARS-CoV-2 и репродуктивная система
Рецепторы ACE2 были также обнаружены в женских яичниках [34], [35]. Можно предположить, что SARS-CoV-2 поражает ткань яичников и клетки гранулезы и таким образом ухудшает функцию яичников и жизнеспособность ооцитов, что может привести к бесплодию или невынашиванию [33]. Недавно ученые (Виванти и др.) сообщили о трансплацентарной передаче вируса от матери, инфицированной COVID-19, новорожденному. Мать была инфицирована в последнем триместре беременности, и гены SARS-CoV-2 были обнаружены в ткани плаценты. Согласно этому отчету, трансплацентарная передача может привести к воспалению плаценты [36]. Однако стоит отметить, что плацента имеет плацентарный барьер, который не смешивает кровь матери и плода, тем самым защищая плод от всех видов материнской инфекции. Невосприимчивые клетки плаценты обладают противовирусными свойствами, которые дополнительно предотвращают проникновение SARS-CoV-2 в клетки ребенка [37].
Вывод
Прочитав эту статью, мы с вами узнали, как вирус поражает не только дыхательную систему, но и другие системы человека. Это осложняет потенциальные клинические проявления и затрудняет лечение случаев COVID-19. Однако биомедицинские исследования могут помочь нам больше узнать о способностях нового коронавируса и о том, как с ним бороться, чтобы определить важные ориентиры для дальнейших исследований, диагностики и лечения. Также стоит всегда помнить, что соблюдая правильную диету и карантинные меры, мы снижаем риски заражения и ухудшения состояния здоровья во время COVID-19. Ведь вирус не всегда может вызвать вышеуказанные осложнения, если мы будем правильно заботиться о своем здоровье.
Интерпретация диагностических тестов на SARS-CoV-2
Пандемия коронавирусной инфекции 2019 года (COVID-19) продолжает оказывать свое влияние на весь мир. Знания о диагностических тестах на SARS-CoV-2 по-прежнему расширяются, и крайне важным является понимание смысла этих тестов и правильная интерпретация их данных. Этот материал объясняет, как интерпретировать два типа диагностических тестов, обычно используемых для диагностики инфекции, вызванной SARS-CoV-2 — ПЦР с обратной транскрипцией и ИФА для определения IgG и IgM — и как их результаты могут изменяться с течением времени.
.
Определение вирусной РНК методом обратной транскрипции
На сегодняшний день наиболее часто используемый и достоверный тест для диагностики COVID-19 — это ПЦР с обратной транскрипцией. В качестве материала для исследования чаще всего используют мазок из носоглотки или реже другие образцы из верхних дыхательных путей, например, мазок из ротоглотки или слюну. Производители используют разные целевые гены в структуре РНК, но большинство тестов определяет наличие таких генов, как env, spike (S), ORF1, ген нуклеокапсида (N) и ген РНК-зависимой РНК полимеразы (RdRp). По данным сравнительного исследования, тесты сопоставимо чувствительны к различным индивидуальным генам; исключение составляет зонд RdRp-SARSr, который обладает меньшей чувствительностью (вероятно, из-за несоответствия нуклеотидов в обратном праймере).
У большинства людей с симптомами коронавирусной инфекции нагрузка вирусной РНК в мазке из носоглотки определяется по порогу числа циклов (cycle treshold, Ct), выявляется со дня появления симптомов и становится максимальной в течение первой недели. Ct — это количество циклов репликации, необходимое для формирования флюоресцентного сигнала. При этом наименьший показатель Ct соответствует наибольшей нагрузке вирусной РНК. Показатель Ct менее, чем 40, клинически соответствует положительной ПЦР. Этот уровень начинает снижаться к третьей неделе заболевания и вскоре становится неопределяемым. Показатель Ct у госпитализированных пациентов с тяжелыми случаями инфекции ниже такового при легко протекающих формах; в тяжелых случаях положительная ПЦР может отмечаться более трех недель с момента начала заболевания, тогда как большинство легких случаев в это время будут показывать негативный результат. Как бы то ни было, положительная ПЦР отражает только присутствие вирусной РНК и не обязательно показывает наличие жизнеспособных вирусов.
В некоторых случаях вирусная РНК определяется методом ПЦР с обратной транскрипцией даже через шесть недель после первого позитивного теста. В нескольких случаях тест был положителен после двух последовательных негативных тестов ПЦР, проведенных с разницей в 24 часа. Неясно, было это обусловлено ошибкой в исследовании, реинфекцией или реактивацией. В исследовании девяти пациентов попытки изолировать вирус в культуре после восьмого дня с момента начала заболевания не увенчались успехом, что объясняется снижением инфекционных свойств вируса после первой недели. Отчасти поэтому «стратегия, основанная на симптомах» Центра по контролю и профилактике заболеваний показывает, что «медицинские работники могут приступить к работе, если как минимум три дня (72 часа) прошло с момента выздоровления: отсутствие лихорадки без применения антипиретиков и снижение респираторных симптомов (кашель, затруднение дыхания); и как минимум 10 дней прошло с того момента, как симптомы впервые появились».
Временная шкала изменения результатов ПЦР изменяется, если в качестве образцов используют не мазок из носоглотки. «Позитивность» ПЦР снижается медленнее в мокроте и может быть выявлена даже после того, как мазки из носоглотки уже отрицательны. В одном исследовании ПЦР была позитивна в образцах кала у 55 из 96 инфицированных пациентов (57 %) и оставалась позитивной после получения отрицательного результата в мазке из носоглотки с медианой 4–11 дней. При этом обнаружение позитивной ПЦР в кале не коррелировало с клинической тяжестью процесса. По оценкам Wolfel с соавт. длительность выявления положительной ПЦР в мокроте и кале одинакова.
В исследовании 205 пациентов с подтвержденной коронавирусной инфекцией вирусная нагрузка, выявленная ПЦР с обратной транскрипцией, была высокой в образцах, полученных методом бронхоальвеолярного лаважа (93 %), в мокроте (72 %), назофарингеальных мазках (63 %) и глоточных мазках (32 %). Ложноотрицательные результаты в основном появлялись при несоблюдении временного интервала забора образцов и нарушении техники забора, особенно в случае мазков из носоглотки. Специфичность большинства тестов ПЦР с обратной транскрипцией составляет 100 %, потому что дизайн праймеров высоко специфичен к геномной последовательности SARS-CoV-2. Случайные ложнопозитивные результаты могут появляться вследствие технических ошибок или контаминации образца.
Выявление антител к SARS-CoV-2
Инфицирование коронавирусом также может быть определено непрямым способом — путем исследования иммунного ответа пациента. Серологический диагноз особенно важен для пациентов с легкими или среднетяжелыми формами, которые могут начать наблюдаться поздно, по прошествии первых двух недель от начала заболевания. Серологический диагноз также становится важным инструментом для понимания степени распространения COVID-19 в популяции и выявления лиц, иммунизированных и «защищенных» от заражения.
Наиболее чувствительным и ранним серологическим маркером является общий уровень антител. Уровни IgM и IgG начинают нарастать со второй недели с момента появления симптомов; ИФА для их определения обычно становится положительным раньше, на четвертый день после появления симптомов, достигая максимального уровня на 2–3 недели заболевания.
Как было показано на 23 пациентах в исследовании To и соавт. и 85 пациентах в исследовании Xiang с соавт., сероконверсия IgM и IgG появляется у всех пациентов между третьей и четвертой неделями заболевания. К этому времени уровень IgM начинает снижаться, достигает наименьшего значения к 5 неделе и полностью исчезает к седьмой неделе, тогда как IgG выявляется позже седьмой недели. В исследовании 140 пациентов, чувствительность комбинации методов ПЦР и ИФА в отношении антигена нуклеокапсида (NC) составила 98,6 % в сравнении с таковой в 51,9 % у одной ПЦР. В течение первых 5,5 дней количественная ПЦР имеет более высокий рейтинг выявления положительных случаев, чем ИФА, затем этот показатель меняется.
ИФА для определения IgM и IgG имеет более чем 95 % специфичность для диагностики COVID-19. Первоначальная ПЦР, исследование парных сывороток и второе исследование через две недели могут повысить точность диагностики. Как правило, большинство антител продуцируются против наиболее интенсивно вырабатываемого протеина вируса — нуклеокапсида. Поэтому тесты, которые выявляют антитела к нуклеокапсиду, должны быть более чувствительными. С другой стороны, белок RBD-S — это белок прикрепления из организма хозяина, и исследование антител к нему должно быть более специфичным. Исследование одного или обоих антигенов для выявления IgG и IgM должно повысить общую чувствительность. Антитела могут, однако, показывать перекрестную реактивность в отношении SARS-CoV-2 и других коронавирусов.
Экспресс-тесты для детекции антител широко разрабатываются и продаются, имея при этом разный уровень качества. Многие производители не раскрывают природу используемых антигенов. Эти тесты редко показывают результат в качественном отношении; как правило, ими можно выявить только присутствие или отсутствие антител против SARS-CoV-2. Наличие нейтрализующих антител может показать только реакция нейтрализации, но высокие титры IgG в ИФА могут позитивно коррелировать с уровнем нейтрализующих антител. Длительность существование и функционирования нейтрализующих антител остается неизвестной.
Выводы
С использованием доступных доказательств была выработана клинически применимая временная шкала диагностических маркеров для детекции COVID-19. Большинство доступных сведений актуальны для взрослых не иммунокомпрометированных лиц. Время обнаружения положительной ПЦР и сероконверсии может изменяться у детей и некоторых групп взрослых, включая большое число бессимптомных пациентов, диагностика коронавирусной инфекции у которых требует активного вмешательства. Остается много вопросов, например, как долго сохраняется иммунитет у перенесших COVID-19 лиц с симптомами и без таковых.
Интерпретация диагностических тестов на SARS-CoV-2
Это перевод одноименной статьи, опубликованный 6 мая в Журнале Американской медицинской Ассоциации (JAMA)
Обнаружение вирусной РНК методом ОТ-ПЦР
До сих пор наиболее часто используемым и надежным тестом для диагностики COVID-19 был тест РТ-ПЦР, выполненный с использованием мазков из носоглотки или других образцов из дыхательных путей, включая мазок из горла или, в последнее время, слюну. Различные производители используют разные гены-мишени РНК вируса, причем большинство тестов нацелено на один или более генов оболочки (envelope), нуклеокапсида (N), спайк-белка (s), РНК-зависимой РНК-полимеразы (RdRp) и ORF1. По данным сравнительных исследований, чувствительность тестов к отдельным генам сопоставима, за исключением праймерного зонда RdRp-SARSr (Charité), который имеет несколько более низкую чувствительность, вероятно, из-за несоответствия в обратном праймере (короткий фрагмент нуклеиновой кислоты комплементарный ДНК- или РНК-вируса).
У большинства пациентов с симптоматической инфекцией COVID-19 вирусная РНК в мазке из носоглотки, измеренная с помощью порогового цикла (Ct — Пц), обнаруживается уже в первый день симптомов и достигает пика в течение первой недели их появления. Пороговый цикл – это количество циклов репликации, необходимых для получения флуоресцентного сигнала, чем ниже значения порогового цикла, тем выше нагрузки вирусной РНК. Значение порогового цикла менее 40 клинически регистрируется как ПЦР- положительный результат. Эта позитивность начинает снижаться к третьей неделе и впоследствии становится незаметной. Однако, значения порогового цикла, полученные у тяжелобольных госпитализированных пациентов, ниже, чем значения при легких случаях течения болезни. Положительная ПЦР-активность может сохраняться и после 3-х недель с начала заболевания, когда большинство легких случаев уже дают отрицательный результат.2 Однако «положительный» результат ПЦР отражает только обнаружение вирусной РНК и не обязательно указывает на наличие жизнеспособного вируса. 3
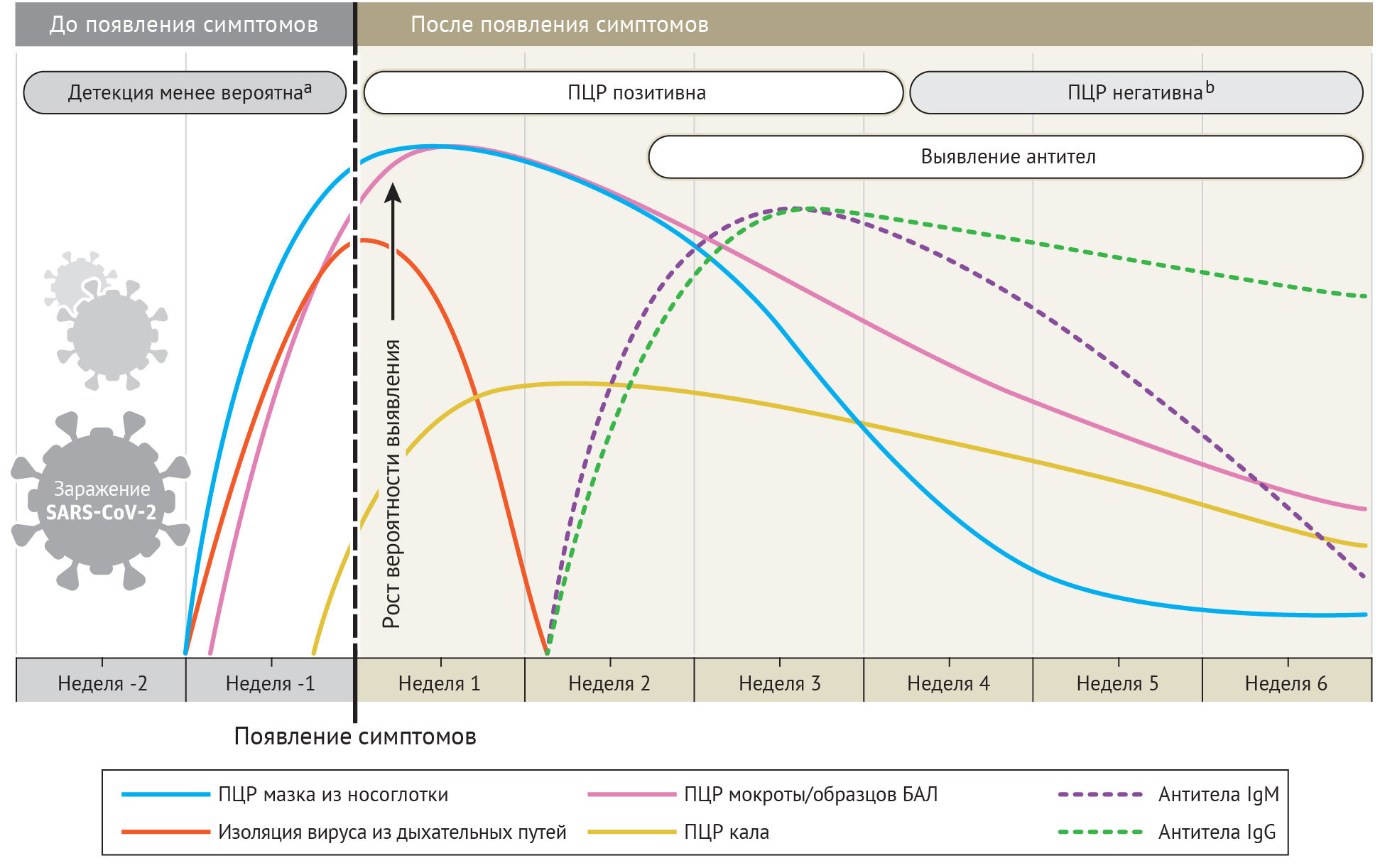
Рис. 1 Приблизительные изменения в результатах диагностических тестов для выявления инфекции SARS-CoV-2 относительно начала проявления симптомов
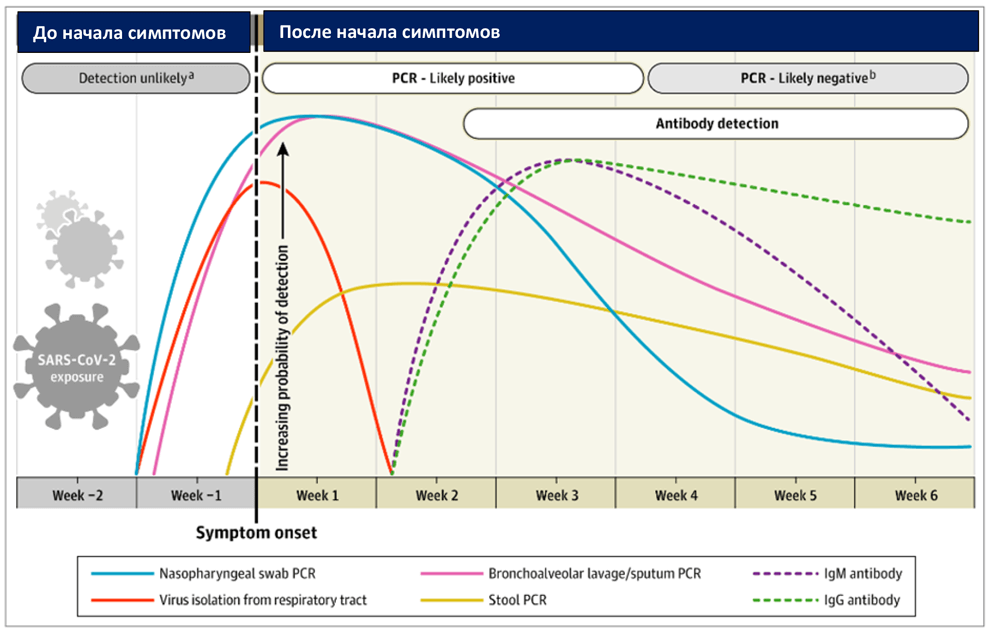
Приблизительные временные интервалы и темпы обнаружения вирусов основаны на данных нескольких опубликованных отчетов. Из-за вариативности значений в исследованиях расчетные интервалы времени следует считать приблизительными, однако вероятность обнаружения инфекции SARS-CoV-2 представлена качественно. На SARS-CoV-2 также указывает тяжелый острый респираторный синдром, вызванный коронавирусом 2 типа; ПЦР (полимеразная цепная реакция).
В некоторых случаях вирусная РНК была обнаружена методом ОТ-ПЦР даже после шестой недели после первого положительного теста. Также сообщалось о нескольких случаях с положительными результатами после двух последовательных отрицательных ПЦР-тестов, выполненных с интервалом в 24 часа. Неясно, является ли это ошибкой тестирования, повторной инфекцией или реактивацией имеющегося вируса. При исследовании девяти пациентов попытки выделить вирус в культуре после восьмого дня с начала заболевания не увенчались успехом, что соответствует информации о снижении инфективности (заразности) после первой недели.3 Отчасти именно поэтому «стратегия, основанная на симптомах», которая применяется в Центре по контролю и профилактике заболеваний (CDC) указывает, что медицинские работники могут вернуться к работе, если «с момента выздоровления, от момента, определяемого как отсутствие лихорадки (без использования жаропонижающих препаратов) и улучшение респираторных симптомов (например, кашель, одышка), прошло, по крайней мере три дня (72 часа); а с момента появления первых симптомов – не менее 10 дней». 4
Время положительного результата ПЦР отличается в мазке из носоглотки и в других образцах. ПЦР-позитивность в слюне снижается медленнее и может быть положительной и после того, как мазки из носоглотки будут отрицательными. 3 В одном исследовании ПЦР- позитивность в стуле наблюдалась у 55 из 96 (57%) инфицированных пациентов и оставалась положительной в стуле в среднем от 4 до 11 дней, но не была связана с клинической тяжестью заболевания.2 Персистенция ПЦР в слюне и стуле близка по оценкам Wölfel et al.3
При исследовании 205 пациентов с подтвержденной инфекцией COVID-19 позитивность ОТ-ПЦР была наиболее высокой в образцах бронхоальвеолярного лаважа (93%), за ним следовали мокрота (72%), мазок из носа (63%) и мазок из глотки (32%).5 Ложноотрицательные результаты были получены главным образом из-за неправильного времени забора проб от начала заболевания и из-за ошибок в технике их взятия, особенно это касается мазков из носоглотки. Специфичность большинства тестов ОТ-ПЦР составляет 100%, поскольку конструкция праймера специфична для геномной последовательности SARS-CoV-2. Иногда ложноположительные результаты могут возникать из-за технических ошибок и загрязнения реагентами.
Обнаружение антител к инфекции SARS-CoV-2 COVID-19
Инфекция COVID-19 также может быть обнаружена косвенно путем измерения иммунного ответа на инфекцию SARS-CoV-2. Серологическая диагностика особенно важна для пациентов с легкой и средней степенью тяжести заболевания, у которых признаки заболевания могут появиться поздно, после первых двух недель от его начала. Кроме того, серологическая диагностика становится важным инструментом для понимания степени распространения COVID-19 среди населения и выявления лиц, обладающих иммунитетом и потенциально «защищенных» от заражения.
Наиболее чувствительным и ранним серологическим маркером являются общие антитела, уровень которых начинает повышаться со второй недели появления симптомов. 6 Хотя ИФА IgM и IgG были признаны положительными уже на четвертый день после появления симптомов, более высокие уровни наблюдаются на второй и третьей неделе болезни.
Например, сероконверсия IgM и IgG наблюдалась у всех пациентов между третьей и четвертой неделями клинического начала заболевания (по результатам у 23 пациентов по данным Xiang et al.).8 После этого концентрация IgM начинает снижаться и достигает более низких уровней к пятой неделе и почти исчезает к седьмой неделе, в то время как IgG сохраняется и после 7 недель.9 В исследовании 140 пациентов комбинированная чувствительность ПЦР и IgM-ИФА, направленная на нуклеокапсидный антиген (НК), составила 98,6% против 51,9% проведения только ПЦР-теста. В течение первых 5,5 дней, количественный ПЦР имел более высокий коэффициент позитивности, чем ІgМ, а ІgМ- ИФА имел более высокий коэффициент позитивности после 5,5 дней болезни.10
ИФА-тесты на IgM и IgG антитела имеют более чем 95% специфичности для диагностики COVID-19. Тестирование парных образцов сыворотки крови с начальной ПЦР и второй ПЦР через две недели может еще больше повысить диагностическую точность. Как правило, большинство антител вырабатывается против самого распространенного белка вируса, которым является нуклеокапсид (НК). Поэтому тесты, которые обнаруживают антитела к НК, будут наиболее чувствительными. Однако, рецептор-связывающий домен белка S (RBD-S), с помощью которого вирус связывается с рецептором клетки-мишени, наиболее важен. Считается, что антитела, которые вырабатываются к нему, более специфичны, и как ожидается, являются нейтрализующими. Поэтому использование одного или обоих антигенов для обнаружения IgG и IgM приведет к более высокой чувствительности.7 Антитела, однако, могут иметь перекрестную реактивность с SARS-CoV и, возможно, с другими коронавирусами.
Экспресс-тесты на выявление антител, проводимые непосредственно на месте оказания медицинской помощи, хорошо разработаны, доступны и имеют разное качество. Многие производители не раскрывают природу используемых антигенов. Эти тесты носят исключительно качественный характер и могут указывать только на наличие или отсутствие антител к SARS-CoV-2. Наличие нейтрализующих антител может быть подтверждено только тестом на реакцию нейтрализации бляшкообразования (plaque reduction neutralization test). Однако, известно, что высокие титры IgG-антител, выявленные методом ИФА, положительно коррелируют с нейтрализующими антителами.7 Долгосрочная персистенция (наличие в крови) и продолжительность защиты, обеспечиваемой нейтрализующими антителами, остаются неизвестными.
Выводы
Используя имеющиеся данные, была разработана клинически полезная шкала диагностических маркеров для выявления COVID-19 (см. рис. 1). Представленные данные относятся к взрослым группам населения, без нарушений иммунитета. Время обнаружения положительной реакции ПЦР и сероконверсии может быть отличным у детей, а также у других групп, включая большую популяцию бессимптомных носителей, которые остаются не диагностированными без активного отслеживания контактов. Остаётся много вопросов относительно того, как долго сохраняется потенциальный иммунитет у лиц, инфицированных SARS-CoV-2 и перенесших его с симптомами и без симптомов.
Автор: доктор Сандарарай Станлерай Иеремия, Отделение микробиологии и молекулярных биозащитных исследований, медицинский факультет Университета Йокогамы, 3-9 Фукуура, Каназава-ку, Йокогама 236-0004, Япония (rediffjerry@gmail.com).
Ссылки на литературу
CDC. Return-to-work criteria for healthcare workers. Updated April 30, 2020. Accessed May 3, 2020. https://www.cdc.gov/coronavirus/2019-ncov/hcp/return-to-work.html