пересадка сердца срок жизни
Пересадка сердца срок жизни
Организация ISHLT проводит учет всех операций по трансплантации сердца в мире и ежегодно выпускает отчет, в котором содержится информация о показателях выживаемости, смертности и функциональном статусе реципиентов после трансплантации. Начиная с 1990-х гг. количество проводимых в мире операций по трансплантации сердца постепенно сокращается.
В последние годы также изменился возрастной статус реципиентов: среди них стали преобладать люди в возрасте 50-65 лет и старше, а количество пациентов в возрасте 30-49 лет значительно сократилось. Возрастные характеристики доноров при этом оставались без изменений. Основными показаниями для трансплантации сердца у взрослых остаются идиопатическая КМП и ишемическая КМП.
В большинстве клиник выживаемость в течение 1 года после трансплантации составляет 85% и более, и выживаемость 90-95% не является уникальной. По данным ISHLT, в течение всего периода существования трансплантологии в разное время отмечался неуклонный рост выживаемости пациентов). Основной вклад в распределение выживаемости вносят периоперационный и ранний (до нескольких месяцев) послеоперационный периоды.
Дальнейшее постепенное снижение выживаемости часто связаны с осложнениями иммуносупрессивной терапии, манифестацией хронического отторжения и развитием коронарной ангиопатии. У реципиентов, успешно переживших первый год после трансплантации, выживаемость снижается в среднем на 4% в год. В настоящее время выживаемость > 10 лет составляет 50% случаев. В разных клиниках показатели выживаемости различаются.
Из 150 программ по трансплантации сердца только половина отвечает минимальным требованиям, установленным компанией Medicare (более 12 операций по трансплантации сердца в год с выживаемостью не менее 73% в течение 1 года). Недавно Medicare отозвала лицензию на трансплантацию у небольших клиник с недостаточной операционной активностью.
Согласно базе данных ISHLT, основными факторами риска в формировании показателей смертности в течение первого года после трансплантации являются наличие врожденного порока сердца, госпитализация и/или ИВЛ до трансплантации, уровень панельных реактивных антител > 10%, а также диализ. Дополнительные ФР: пожилой возраст донора, пожилой возраст реципиента, продолжительное время ишемии донорского сердца и увеличенные показатели билирубина и Кр в крови реципиента.
Ранее считалось, что факторами риска смертности в течение первого года после трансплантации являются КБС, ретрансплантация, применение внутриаортального баллонного контрпульсатора или вспомогательной желудочковой системы во время трансплантации, а также наличие злокачественных образований в анамнезе.
Однако по данным современных когортных исследований эти факторы риска не являются основными. Факторы риска, влияющими на 5-летнюю выживаемость, считают: инфекционное заболевание, развившееся до трансплантации или в течение первого года после нее, коронарная болезнь сердечного трансплантата в течение первого года, цереброваскулярное событие во время трансплантации, инсулинозависимый СД, а также ИБС до трансплантации.
Несмотря на то что у большинства пациентов после пересадки отмечается удовлетворительный функциональный статус, только 40% реципиентов удается вернуться к трудовой деятельности. И все же для многих пациентов трансплантация сердца обеспечивает относительно хорошее качество жизни.
Вторая жизнь сердца тяжелее первой
Пересадка сердца – это, конечно, одна из вершин трансплантологии. Но хотя в мире уже более 55 тыс. сердец пересажено от доноров со смертью мозга пациентам с крайней степенью сердечной недостаточности, в России статистика намного скромнее. В Федеральном научном центре трансплантологии и искусственных органов (ФНЦТИО) имени академика В. И. Шумакова Минздравсоцразвития сделано более 140 операций, в остальных клиниках России – еще около десяти. Хотя потребность в трансплантации сердца исчисляется десятками тысяч.
Операция – это только начало
Некоторые пациенты с пересаженным сердцем живут по 20 лет, в России максимальная продолжительность – около 17 лет. Статистика такова: первый год после операции успешно преодолевают 90% больных, пять лет проживают около 70%, десять лет – примерно половина. Это немало, если учесть, что все они до пересадки были обречены.
Ранние осложнения
На первом году после операции самая большая опасность – острое отторжение донорского сердца, говорит профессор Шевченко. Отторжение возникает из-за реакции иммунной системы пациента на чужеродный орган, хотя все пациенты пожизненно принимают лекарства, подавляющие иммунитет.
Даже при совместимости донора и реципиента по группе крови может возникнуть несовместимость по тканевым антигенам. Реакция отторжения развивается в несколько этапов: дендритные клетки и макрофаги донора представляют на своей поверхности белки-антигены, Т-лимфоциты реципиента активируются, мигрируют в трансплантат и реагируют с антигенами. В конце концов иммунные клетки реципиента начинают разрушать ткань донорского сердца.
Поздние осложнения
В дальнейшем риск острого отторжения снижается и инфекции уже не столь опасны. Но появляются другие, поздние осложнения. Самое распространенное – болезнь коронарных сосудов пересаженного сердца: при ней сужается просвет сосудов и поражается внутренняя стенка коронарных артерий. Именно эта болезнь стоит на первом месте среди причин смертности в более поздние сроки после пересадки.
С этой проблемой трансплантологии столкнулись не сразу, а тогда, когда пациенты с пересаженным сердцем стали благополучно переживать первые этапы. Причины, вызывающие ее, долгое время оставались непонятными. Коронарные сосуды иногда поражаются у людей еще вполне молодых, не отягощенных ни другими заболеваниями, ни высоким уровнем холестерина. Причем все остальные сосуды у пациента в порядке.
Болезнь можно выявить при регулярных ангиографических обследованиях и лечить – восстанавливать проходимость коронарных сосудов. Но понимание ее причин должно привести к более ранней и простой диагностике.
Маркеры болезни сосудов
Вещества эти связаны с разрушением внутренней стенки сосудов, с активацией клеток воспаления и иммунных клеток и образованием новых сосудов. В основном это белки или низкомолекулярные пептиды. К ним, например, относится неоптеприн, вызывающий активацию клеток-макрофагов.
Задача ученых состоит в том, чтобы выявить молекулярные механизмы болезни сосудов пересаженного сердца и найти способы их затормозить. Возможно, говорят кардиологи, болезни сосудов пересаженного сердца это та биологическая плата, которую мы отдаем за обман природы, за то, что продлили человеку жизнь.
Искусственное сердце годится только на время
Проблема создания искусственных органов решается параллельно с развитием трансплантации донорских органов. Что касается искусственного сердца, сейчас оно нужно для того, чтобы поддерживать жизнь пациентов в ожидании донорского сердца. Иначе они могут просто не дожить до трансплантации.
Разработки так называемых систем вспомогательного кровообращения в России ведутся более 20 лет. В ФНЦ трансплантологии и искусственных органов есть опыт использования искусственного левого желудочка в течение 354 суток. После чего пациенту пересадили донорское сердце.
Специалисты института разработали новый заменитель левого желудочка в виде насоса, работающего в обход этой части сердца. Сейчас он проходит этап медико-биологических испытаний на животных. С его использованием сердце становится биотехнологическим гибридным органом.
Сегодня в мире созданы очень совершенные «искусственные сердца», с которыми человек может прожить какое-то время. Однако пока технологии не могут полностью заменить донорское сердце.
Будущее сердечной трансплантологии
Дефицит донорских органов – основная проблема, сдерживающая развитие трансплантологии. В России первый закон, регламентирующий пересадку органов, принят в 1992 году. Сейчас идет работа над совершенствованием законодательства. Но не менее важно изменить отношение общества к проблеме посмертного донорства органов. Люди должны относиться позитивно к тому, что сердце или почка их умершего родственника спасут чью-то жизнь, считают кардиохирурги.
По словам профессора Шевченко, когда в будущем мы окончательно поймем причины сердечной недостаточности и научимся ее лечить, вообще отпадет необходимость пересадки сердца. Но до этих пор мы вынуждены бороться за то, чтобы пересаженное сердце дольше работало.
Пересадка (трансплантация) сердца: показания, видео техник, стоимость операции
Первую пересадку сердца в мире человеку сделали в 1965 году, однако она оказалась безуспешной. На протяжении многих лет совершенствовали технику, увеличивали знания в иммунологии и трансплантологии, разрабатывали новые кардиохирургические методики, что позволило значительно улучшить выживаемость и в раннем, и в отдаленном периоде. На сегодня операцию выполняют более рутинно, и она продлевает жизнь человека.
Показания и противопоказания к трансплантации сердца
Пересадка сердца показана при крайне тяжелых заболеваниях, которые не поддаются медикаментозной терапии и приводят к выраженной сердечной недостаточности. Причины подобных состояний:
Вопрос о пересадке сердца решает консилиум из ведущих специалистов. Там оценивают операционный риск и дальнейший прогноз конкретного больного.
Методики и техника выполнения операции
Из инструментальной диагностики пациенту, требующему пересадки, выполняют:
Доктор тщательно собирает анамнез с уточнением сопутствующей патологии, любых трансфузий, оперативных вмешательств, предшествующих трансплантации, беременности.
Накануне пациент подписывает официальные документы о согласии на операцию по пересадке сердца. Запрещается прием пищи и жидкости, поскольку требуется общая анестезия.
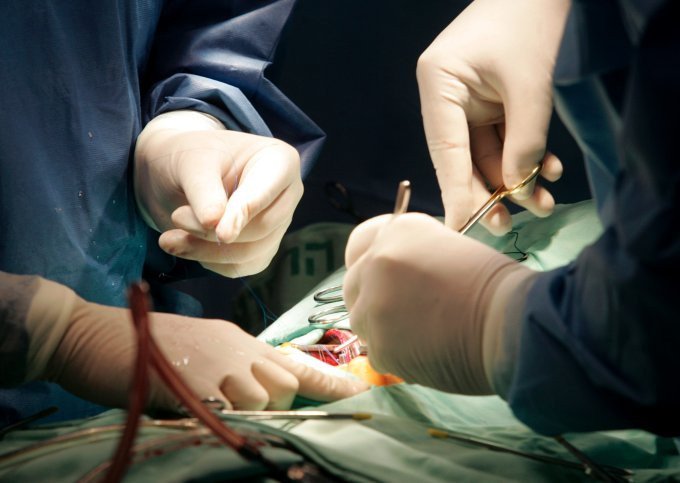
Как проходит операция? Доступ к сердцу осуществляют через срединную стернотомию (разрез грудины). Затем пациента присоединяют к аппарату искусственного кровообращения. Высекают части желудочков и предсердий, оставляя достаточный участок ткани для сохранения иннервации, что играет существенную роль в поддержании гомеостаза в послеоперационном периоде.
Одновременно другая группа хирургов готовит трансплантат. После тщательного осмотра, дабы исключить пороки и прочие видимые патологии, немедленно выполняют кардиоплегию. Затем иссекают аорту, полые вены и легочные сосуды, сердце освобождают от остатков перикарда и вынимают из грудной клетки. Орган безотлагательно помещают в консервирующий раствор (+4 °С), чтобы обеспечить холодовую защиту.
Следующий шаг – подшивание трансплантированного органа, воссоединение сосудистого русла и восстановление сердцебиения. После успешного запуска сердца рану ушивают, а на грудину накладывают повязку. Подробнее о процессе операции смотрите в нашем видео о пересадке.
Длительность и качество жизни после пересадки
Первый этап реабилитационного процесса начинается с пребывания пациента в кардиореанимации. Основная задача врачей в этот период – обеспечить адекватное функционирование пересаженного сердца и предотвратить возможные осложнения.
Больной находится под мониторным наблюдением, ему назначают массивную инфузионную терапию, чтобы корректировать гемодинамику, борьбу с нарушениями ритма и отторжением трансплантата.
После отключения искусственной вентиляции легких начинают дыхательную гимнастику. Один из ее вариантов – выдох с сопротивлением: пациенту предлагают дуть в воду через трубочку. Спустя несколько дней инструктор лечебной физкультуры подбирает необходимые упражнения, которые выполняют в постели. Продолжительность и частоту регулирует сам пациент, основываясь на самочувствии.
Второй этап – стационарный. Человека переводят в общую палату. Продолжают ряд диагностических и лечебных процедур, постепенно расширяют двигательный режим под присмотром специалиста ЛФК и кардиолога. Пациенту объясняют необходимость соблюдения санитарного порядка: покидая палату, он надевает маску, часто моет руки. Посещения регулирует медицинский персонал. Длительность госпитализации зависит от восстановительных способностей организма и составляет приблизительно месяц.
Третий этап наступает после выписки и длится до года. Этот срок требует амбулаторного контроля за состоянием больного. Устанавливают план регулярных обследований, продолжают прием лекарств. Пациент должен старательно заниматься дозированными физическими нагрузками. Особенно подходит ходьба, езда на велосипеде, легкий бег, плавание. Основная цель этапа – приспособить сердце к работе в условиях повседневной жизни.
После года от пересадки сердца человек, как правило, возвращается к привычной жизни. Сокращают прием медикаментов, урежают частоту визитов к врачу. Однако нужно поддерживать активность и здоровый образ жизни. Стоит отказаться от алкоголя, курения, не злоупотреблять кофе. Осторожного обращения требует вакцинация.
«Сколько живут после пересадки сердца?» – частый вопрос пациентов, которые готовятся к операции. В России максимальная длительность составляет 17 лет, но в мире зафиксированы цифры и в 20 лет. Более того, любой из больных с показанием в виде трансплантации не имеет никакого шанса на похожий срок выживаемости без вмешательства.
Стоимость операции в России и за рубежом (2018 год)
Средняя цена на трансплантацию сердца в СНГ составляет приблизительно 100 тысяч долларов, тогда как европейские коллеги просят от 200 тысяч евро за одно вмешательство. Последнее время с целью экономии выгодно пользоваться услугами азиатских врачей, которые выполняют пересадку за 50-60 тысяч долларов. Но, по-прежнему лидерами спроса среди наших граждан остаются Израиль и США.
Возможные осложнения
После стабилизации кровообращения наиболее грозное осложнение у больного – отторжение донорского сердца.
К другим частым осложнениям относят:
Основная причина указанных выше проблем – длительный прием иммуносупрессоров. Циклоспорин А задерживает жидкость, спазмирует периферические артерии, стимулирует выработку глюкозы и развивает фиброз почек. Ослабляется иммунная защита организма, что объясняет частые пневмонии, кандидоз, туберкулез и другие заболевания.
Для предупреждения подобных осложнений пациентам, принимающим иммуностатики, при обращении в поликлинику нужно тщательно обследоваться с целью ранней диагностики возможных проблем.
Несмотря на большой спектр побочных реакций, пожизненный прием лекарств обязателен. Отмена или нарушение режима грозят летальным исходом. Корректировать дозы или вносить изменения может только трансплантолог.
Выводы
Трансплантация – операция, разрешающая заменить ослабленное, не выполняющее свои функции сердце, на орган от здорового донора. Вмешательство требует высокой квалификации медицинского персонала, многогранной и продолжительной реабилитации, больших финансовых затрат. Пациентам обязателен пожизненный прием цитостатических препаратов, что обуславливает высокий риск послеоперационных осложнений. Тем не менее пересадка позволила продлить жизнь людям с терминальной сердечной недостаточностью и потому нашла широкое применение в современной кардиохирургии, безусловно, спасая человечество.
Для подготовки материала использовались следующие источники информации.
10 фактов о пересадке сердца
При тяжелых заболеваниях сердца, когда другие операции невозможны или крайне рискованы, а ожидаемая продолжительность жизни без операции невелика, прибегают к пересадке сердца. У этой, ныне обычной, операции долгая и волнующая история…
1. В 1937 году третьекурсник Московского университета Владимир Демихов сконструировал искусственное сердце и вживил его собаке. Собака прожила с этим сердцем два часа. Потом Владимир Петрович много лет экспериментировал и писал книги, изданные в Нью-Йорке, Берлине Мадриде. Замечательного ученого Демихова знают во всем мире. Только не в нашей стране – в СССР опыты по пересадке сердца признали несовместимыми с коммунистической моралью.
2. Самым первым в мире пересадку сердца сделал советский ученый Николай Петрович Синицын в победном 1945 году. Он успешно пересадил сердце лягушки другой лягушке. Это был тот необходимый первый шаг, с которого началась длинная дорога к пересадкам человеческого сердца.
3. В 1964 году в клинику Университета штата Миссисипи в США привезли 68-летнего пациента в критическом состоянии. Заведующий отделением хирургии Джеймс Харди решился на отчаянный шаг – пересадку сердца. Но донорского сердца в спешке не нашли и пересадили больному сердце шимпанзе по кличке Бино. Операция прошла блестяще, но новое сердце не справилось – оно оказалось слишком мало, чтобы снабжать кровью тело человека. Через полтора часа это сердце остановилось.
4. 3 декабря 1967 года в больнице Грооте-Схур в Кейптауне профессор Кристиан Барнард успешно пересадил 55-летнему коммерсанту Луи Вашканскому сердце женщины, смертельно раненой в автомобильной катастрофе.
5. После операции профессору Барнарду задали вопрос: «Разве может двигатель джипа гудеть так же, как двигатель Фольксвагена Жука?» Аналогия с автомобилями казалась уместной: несмотря на диабет и вредные привычки Луи Вашкански был человеком крепкого телосложения, погибшая Деннис Дерваль – хрупкой двадцатипятилетней девушкой.
6. Но проблема оказалась не в мощности: после операции Вашканский прожил восемнадцать дней и скончался от воспаления легких. Организм не справился с инфекцией, потому что иммунитет сознательно ослабляли специальными лекарствами – иммунодепресантами. Иначе нельзя – начинаются реакции отторжения.
7. Второй пациент Барнарда прожил с пересаженным сердцем девятнадцать месяцев. Теперь с пересаженными сердцами не только долго и счастливо живут, но и бегают марафонские дистанции, как это сделал англичанин Брайен Прайс в 1985 году.
8. Мировой рекорд по продолжительности жизни с пересаженным сердцем держит американец Тони Хьюзман: он прожил с пересаженным сердцем 32 года и скончался от заболевания, не связанного с сердечно-сосудистой системой.
9. Хирурга Кристиана Барнарда постигла настоящая слава. Он был так популярен в ЮАР, что в восьмидесятых годах прошлого века там даже начали продавать бронзовый сувенир – копию его золотых рук. По злой иронии судьбы кардиохирург скончался от сердечного приступа. И до самой смерти считал своим учителем русского ученого Демихова.
10. Американский ученый Д. Гайдушек называет трансплантацию органов цивилизованным способом каннибализма.
трансплантации (пересадка) сердца
трансплантации (пересадка) сердца
Еще недавно декомпенсированная сердечная недостаточность считалась смертным приговором. Однако сегодня, когда медицина шагнула вперед, появились методики пересадки сердца, у пациентов появился шанс на жизнь. Но, несмотря на весь прогресс, трансплантация сердца до сих пор считается сложной, высокотехнологичной операцией, требующей тщательной подготовки.
Показания к трансплантации сердца
Для трансплантологов важен внимательный подбор реципиента – пациента, которому будет пересажено сердце. В первую очередь рассматривают тех людей, которым уже не помогают лекарства, но которые смогут вернуться к активной жизни, если у них будет здоровый орган. Показаниями для операции являются:
Важно, чтобы эти показатели оставались сохранными при максимально возможной медикаментозной поддержке. При приведенных показателях прогноз однолетней выживаемости без пересадки сердца составляет менее 50%.
Подготовка пациента к операции
Трансплантация сердца – сложное вмешательство, требующее тщательной подготовки. Пациент проходит многоступенчатое обследование, прежде чем принимается решение о возможности пересадки органа. Необходимо:
При обследовании могут быть выявлены как абсолютные, так и относительные противопоказания, исключающие постановку пациента в лист ожидания донорского сердца.
Техника трансплантации
Не всем пациентам из-за декомпенсации заболевания есть возможность сразу выполнить трансплантацию. Если состояние больного неудовлетворительное, могут использовать:
Операция идет в условиях налаженного искусственного кровообращения. Трансплантацию могут выполнить гетеротопично или ортотопично. В первом случае донорское сердце размещают под сердцем пациента, не удаляя последнее. Эта методика применяется при выраженной гипертензии в малом кругу кровообращения. В прочих случаях донорское сердце заменяет собственный орган пациента.
Послеоперационный период
После операции пациент находится под наблюдением врача в течение длительного промежутка времени. В этот период подбирается иммуносупрессивная терапия с помощью гормонов и цитостатиков, благодаря которой удается избежать процессов отторжения, оценивается состояние послеоперационной раны, корректируются осложнения, если они возникают.
В первый месяц после операции раз в 1,5-2 недели выполняют биопсию миокарда. Это необходимо, чтобы оценить состояние донорского сердца. Со временем эта процедура проводится все реже.
Мировой опыт и цены
Как показывает практика, пересаженное сердце при соблюдении всех медицинских рекомендаций, способно без перебоев работать в течение 5-7 лет. Однако процессы старения в донорском органе идут быстрее, чем в собственном, а потому рано или поздно пациент отметит возвращение всех симптомов сердечной недостаточности.
Реальная практика пересадки сердца в разных значительно отличается. В некоторых странах данные операции совсем не проводятся, потому что не урегулированы на законодательном уровне. В других странах такие операции четко регламентируются и к ней могут прибегнуть, как жители самой страны, так иностранные граждане. Например, в Республике Беларусь органная трансплантация осуществляется в соответствии с законом, в основе которого лежит «презумпция согласия»: забор органа у донора может быть осуществлен после констатации смерти мозга, если пожелания обратного не выражены пациентом до смерти. Орган может быть использован в дальнейшим нуждающимся пациентам.