окклюзия пка прогноз для жизни
Прогноз при бессимптомной окклюзии сонной артерией. Систематический обзор и мета-анализ
Division of Clinical Pharmacology, Departments of Medicine and Clinical Neurological Sciences and Stroke Prevention and Atherosclerosis Research Centre (SPARC), Robarts Research Institute, Western University, London, Ontario, Canada.
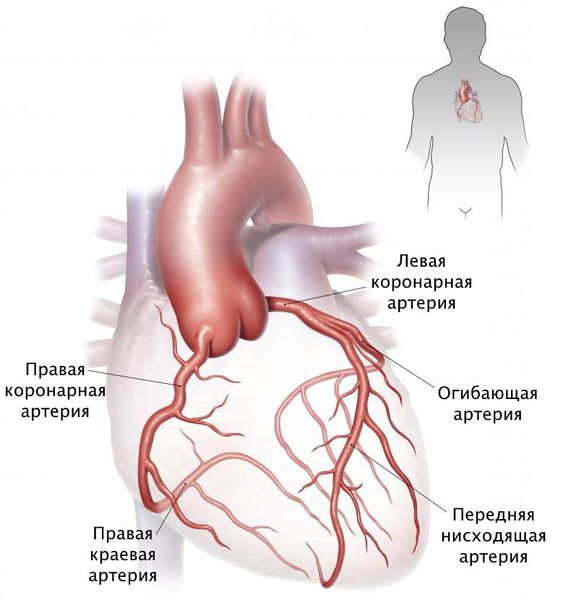
На долю окклюзии сонной артерии приходится от 10 до 15% всех инсультов и транзиторных ишемических атак (ТИА) [1]. Большинство случаев окклюзии обусловлено атеросклерозом, кроме того, причиной окклюзии могут быть диссекция артерии, эмболия, радиационная васкулопатия, гранулематозное воспалительное заболевание и васкулопатия мойя-мойя [2]. Наиболее распространенной локализацией окклюзии является место ответвления внутренней сонной артерии в области шеи.
Бессимптомная окклюзия сонной артерии (БОСА) зачастую является случайной находкой во время радиологического обследования по поводу цереброваскулярного заболевания или после выслушивания шума над сосудами шеи [3]. Достижения в области ультразвуковой диагностики и широкое распространение каротидной ультрасонографии привели к тому, что БОСА диагностируют у большого числа пациентов. Данные относительно долгосрочного прогноза при БОСА противоречивы, поскольку в некоторых исследованиях получили высокие показатели частоты развития осложнений, а в других исследованиях продемонстрировали низкую частоту развития сосудистых событий [4–6]. Это побудило к проведению систематического обзора, в котором обобщили бы данные о частоте развития неблагоприятных исходов во всех имеющихся исследованиях с особым акцентом на риск развития ипсилатерального ишемического инсульта.
МЕТОДЫ
Настоящий обзор проведен в соответствии со стандартами Preferred Reporting Items for Systematic Reviews and Meta-analyses guidelines (контрольный список Preferred Reporting Items for Systematic Reviews and Meta-analyses guidelines представлен в Приложении I в дополнительных данных on-line) [7].
Критерии отбора исследований
Использовали следующие критерии отбора исследований: (1) зачисление пациентов с БОСА, даже только в качестве дискретной подгруппы; (2) сбор данных о результатах повторного обследования относительно развития ипсилатерального ишемического инсульта у пациентов с БОСА; (3) публикация результатов исследования на английском языке. Исключили исследования, в которые зачисляли пациентов, перенесших каротидную реваскуляризацию, поскольку реваскуляризация может привести к изменению естественного течения окклюзии сонной артерии [8]. Ограничений относительно размера выборки, продолжительности периода наблюдения, числа зарегистрированных событий или статуса публикации не было.
Для проведения настоящего обзора использовали двойную стратегию поиска. На первом этапе провели поиск в базах данных OVID MEDLINE (с 1946 г.) и EMBASE (с 1947 г.) с использованием соответствующих ключевых слов (например, «сонная», «окклюзия*» и «бессимптомная»). Кроме того, провели поиск в специфических базах данных, таких как MEDLINE, OLDMEDLINE, MEDLINE In-Process & Other Non-indexed Citations, MEDLINE Daily, EMBASE Classic и EMBASE. Для сужения поиска по выявлению исследований, посвященных прогнозу, использовали валидизированный прогностический фильтр (Приложение II в дополнительных данных on-line) [9]. Поиск дедуплицировали для удаления идентичных ссылок, обнаруженных в нескольких базах данных. Все обнаруженные в результате поиска ссылки затем проверяли на предмет соответствия путем изучения названий работ, абстрактов и ключевых слов. При выявлении соответствующей статьи получали ее полный текст. На втором этапе просматривали ссылки соответствующих исследований для получения дополнительных ссылок на соответствующие работы. В итеративном режиме ссылки, полученные в результате дополнительного поиска, также изучали (по нарастающей). Поиск постоянно обновляли с помощью автоматических рассылок подходящих статей по электронной почте из интерфейса OVID. Статьи включали в обзор на основании вышеупомянутых критериев отбора исследований.
Из каждого соответствующего исследования извлекали описательные данные, в т.ч. информацию о цитировании (авторы и год публикации), исходных характеристиках пациентов (.
Что такое стеноз коронарных артерий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тарасовой Анастасии Николаевны, кардиолога со стажем в 15 лет.
Определение болезни. Причины заболевания
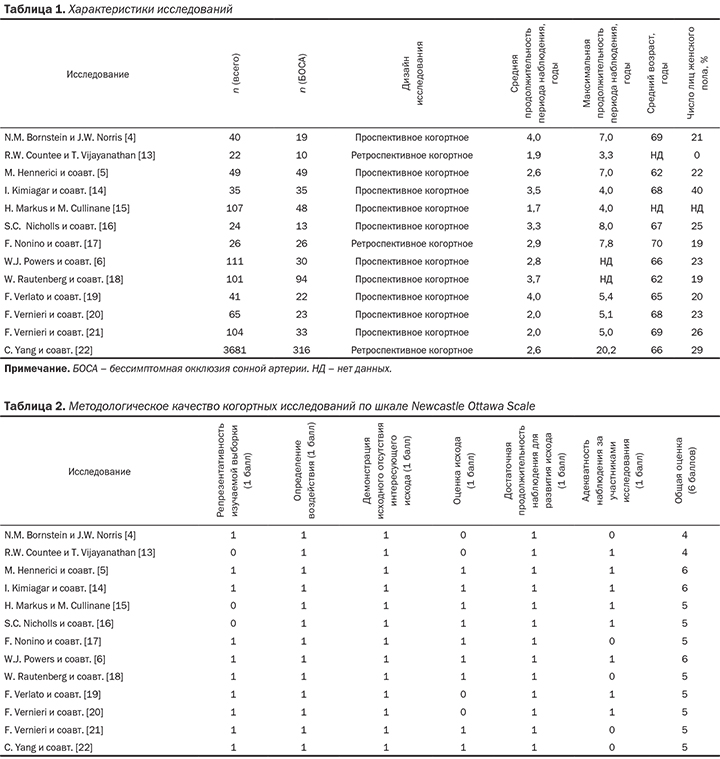
Стеноз коронарных артерий — это стойкое сужение просвета сосудов, по которым к сердцу поступает кислород и питательные вещества, необходимые для его нормальной работы. При сужении этих артерий сердце продолжает работать в обычном режиме, но постепенно перестаёт справляться со своими функциями в полной мере, из-за чего начинает страдать весь организм: нарушается объём циркулирующей крови, состояние сосудов и внутренних органов.
К основным причинам сужения сердечных артерий относятся:
Р едкие причины сужения сердечных артерий:
К факторам риска относятся:
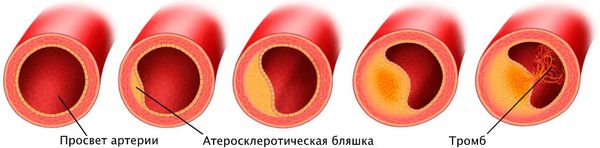
Наиболее частая причина стеноза — атеросклероз. С возрастом холестериновые бляшки прикрепляются к внутренней стенке сосуда, увеличиваются и значительно сужают его просвет, тем самым затрудняя движение крови.
Симптомы стеноза коронарных артерий
Болезнь часто проявляет себя не сразу, так как развивается стеноз довольно медленно и долго — десятки лет.
На ранних этапах симптоматика размытая. Нередко признаки болезни проявляются только во время физических нагрузок. В таком случае присутствует:
При развитии хронической сердечной недостаточности к этим симптомам присоединяется отёк ног.
При прогрессировании стеноза происходит полное закупоривание артерии, вызывая некроз сердечной мышцы, т. е. гибель отдельных участков сердца. Это приводит к инфаркту миокарда и острой сердечной недостаточности. В таком случае загрудинная боль становится ещё сильнее, артериальное давление падает ниже 90 мм рт. ст. или на 30 мм рт. ст. ниже нормы, пациента «бросает в пот», ему не хватает воздуха, возникает слабость, тревога, нарушается сердечный ритм. Возможна потеря сознания вплоть до смертельных исходов. Эти симптомы могут наступить молниеносно или развиваться в течение нескольких часов или дней.
Почему признаки стеноза чаще проявляется только при физической нагрузке?
Дело в том, что при хронической ишемии сердца, которая развивается на фоне стеноза, организм начинает активно использовать компенсаторные механизмы: в кровотоке возникают обходные пути, которые без определённой физической нагрузки полностью или частично сглаживают проявления стеноза.
Патогенез стеноза коронарных артерий
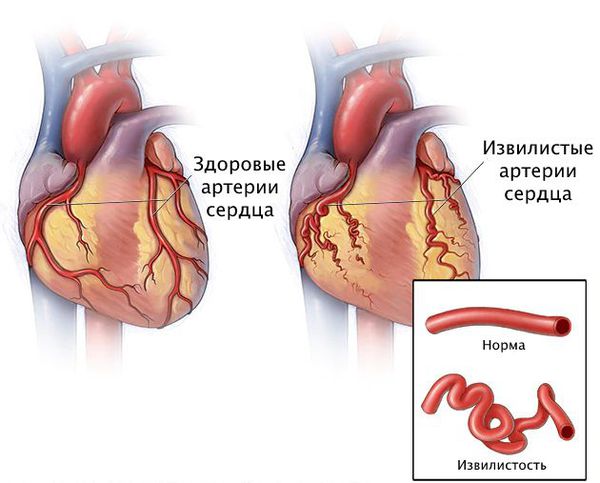
Патогенез стеноза при атеросклерозе связан с атеросклеротической бляшкой. Её увеличение уменьшает просвет артерии и снижает кровоснабжение сердца.
Поражение сердечных сосудов при атеросклерозе начинается с повреждения сосудистой стенки и увеличения концентрации в крови «плохого» холестерина — липопротеинов низкой плотности. Эти причины приводят к скоплению липопротеинов в области трещины стенки сосуда. Сливаясь между собой, они срастаются слоем соединительной ткани.
Выделяют три стадии развития атеросклероза:
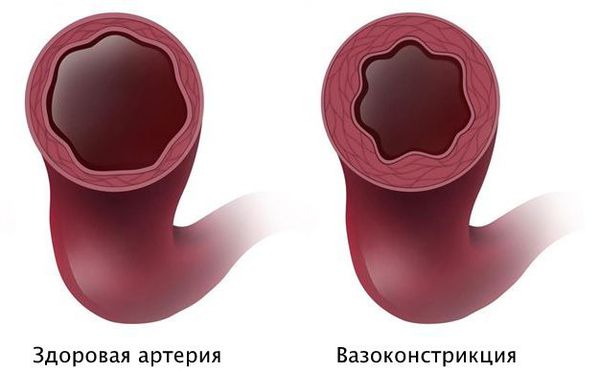
Вероятно, атеросклероз нарушает функциональное состояние артерий или вызывает склеивание тромбоцитов с выделением тромбоксана, который способствует вазоспазму — непроизвольному сокращению мышечного слоя артерии.
В то же время, при атеросклерозе без признаков стеноза вазоспазм может привести к значимому снижению кровотока. Кроме того, вазоспазм бывает причиной тяжёлых аритмий у людей с неизменёнными коронарными артериями.
Патогенез стеноза при спазме коронарных артерий связан с повышенной склонностью к вазоконстрикции — сужению просвета из-за временного гипертонуса сосудистой стенки. Возникающий вазоспазм способствует локальному склеиванию тромбоцитов и развитию инфаркта миокарда.
Короткий интенсивный спазм артерии может быть сле дствием дисфункции эндотелия, когда внутренняя оболочка сосуда не может нормально выполнять свои функции.
К другим факторами развития спазма относят:
Классификация и стадии развития стеноза коронарных артерий
Стенозы коронарных артерий различают по локализации и степени сужения.
По локализации выделяют:
По степени сужения артерий различают:
Осложнения стеноза коронарных артерий
Сужение сердечных артерий может проявиться в виде стабильной/нестабильной стенокардии или безболевой ишемии миокарда — гипоксии сердца. Без адекватного лечения стеноз может вызвать инфаркт миокарда и острую сердечную недостаточность с летальным исходом.
Стенокардия — это приступы боли или сдавления за грудиной с иррадиацией в область челюсти, шеи, левой руки, предплечья и живота. Этот приступ провоцируют:
Безболевая ишемия миокарда проявляется в виде сильной утомляемости и одышки. Иногда провоцирует развитие сердечной недостаточности. В патогенезе такой ишемии не исключена роль генетической недостаточности рецепторов восприятия боли — ноцицепторов.
Нестабильная стенокардия включает в себя:
Вазоспастическая спонтанная стенокардия возникает из-за спазма коронарных артерий, чаще в состоянии покоя. Как правило, вазоспазм развивается в поражённых, суженных атеросклерозом артериях в связи с их повышенной чувствительности к сосудосуживающим воздействиям. При этом на ЭКГ не появляются признаки инфаркта миокарда, хотя клинические проявления этой болезни схожи с симптомами такой стенокардии.
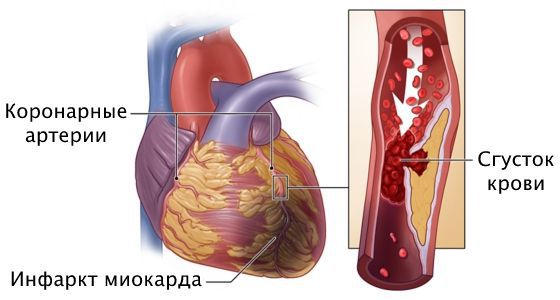
Инфаркт миокарда — это омертвение участка сердечной мышцы из-за острого нарушения кровоснабжения. При развитии этого осложнения самочувствие человека резко ухудшается, загрудинная боль усиливается, длится 20 минут и больше, возникает одышка, падает артериальное давление, проступает холодный пот, нарушается сердечный ритм, кожа бледнеет, человек может потерять сознание. Требуется экстренная госпитализация в отделение реанимации или кардиологии. Промедление чревато летальным исходом.
Причина инфаркта — стремительная закупорка сердечной артерии. Этому событию предшествует атеросклероз с вазоспазмом, тромбоз, эмболии или воспаление стенок артерий.
Диагностика стеноза коронарных артерий
Во время опроса пациента врач должен обратить внимание на характер и локализацию боли, её провоцирующие факторы, связь с физической нагрузкой, эффективность приёма нитратов для купирования боли и т. д.
Однако зачастую стеноз коронарных артерий протекает бессимптомно и проявляет себя только при остром тромбозе. Поэтому в диагностике болезни важны клинические данные и инструментальные методы исследования:
Перед коронарографией обязательно проводятся нагрузочные тесты и стресс-ЭхоКГ. Они помогаю определить, нужна пациенту эта процедура или нет.
Нагрузочные тесты включают велоэргометрию и тредмил-тест. Они представляют собой запись ЭКГ во время бега на беговой дорожке или езды на велотренажёре. Это позволяет оценить изменения ЭКГ на фоне физической нагрузки.
Стресс-ЭхоКГ — ультразвуковое исследование сердца во время нагрузки: медикаментозной или физической. Медикаментозная нагрузка показана пациентам, которые не могут перенести другой вид нагрузки. Она включает приём специальных препаратов, например добутамина.
Выявить стеноз коронарных артерий также помогают:
При подтверждении ишемии выполняют коронарную ангиографию с возможным стентированием — установкой специального каркаса (стента) в просвет поражённого сосуда.
Лечение стеноза коронарных артерий
Выделяют две группы методов лечения:
Длительность приёма у каждого препарата разная. Коррекция доз и замена лекарств производится строго под контролем врача.
Хирургическое лечение включает два основных вида воздействия на стеноз коронарных артерий:
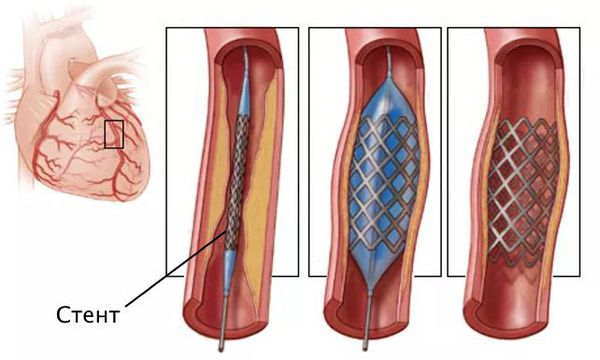
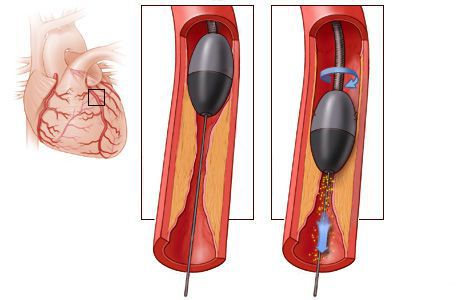
Стентирование предполагает установку стента в суженный сосуд. С тент представляет собой металлический каркас. При помощи проводника через бедренную или лучевую артерию этот каркас продвигают до поражённой коронарной артерии, фиксируют там и расправляют. Он не даёт артерии сужаться и нормализует кровоток.
Стентирование производится как планово для профилактики инфаркта миокарда, так и экстренно. Операция малоинвазивная: не требует обширных разрезов и общего наркоза.
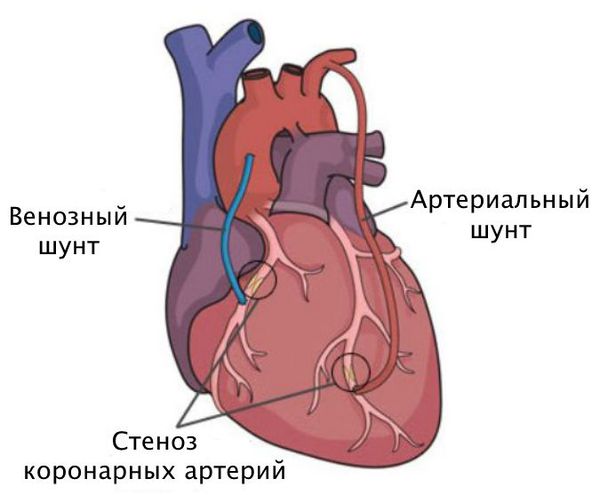
Шунтирование направлено на создание нового пути кровотока в обход закупоренного сосуда. Материалом для шунта служат собственные вены и артерии пациента. Хирург подшивает их выше и ниже сужения коронарной артерии.
Прогноз. Профилактика
В основе профилактики лежит комплекс мероприятий по предотвращению сужения коронарных артерий. Это:
Обследование включает общеклинические анализы, исследование липидного профиля, ЭКГ, УЗИ сердца, суточное мониторирование ЭКГ и нагрузочные пробы. При необходимости проводится стресс-ЭхоКГ, МРТ сердца и мультиспиральная КТ коронарных артерий, по показаниям — коронароангиография.
Атеросклероз подключичной артерии (окклюзия и стеноз)

Лечение закупорки (окклюзии) подключичной артерии только хирургическое, однако возможен как открытый, так и эндоваскулярный подход. Необходимость лечения определяется развитием хронической недостаточности кровообращения в руке и признаки нарушений мозгового кровообращения.
Причины возникновения и факторы риска
Причины развития атеросклероза подключичной артерии такие же как и других атеросклеротических бляшек. Чаще всего это высокий уровень холестерина, сахарный диабет, ожирение, курение. Поражения чаще всего встречаются в начальном отделе (проксимально) подключичной артерии, однако могут быть и в других сегментах.
Поражение подключичной артерии может быть связано с сдавлением ее между I ребром и ключицей (синдром сдавления на выходе из грудной клетки). Проксимальные поражения подключичной артерии могут протекать скрытно и обнаруживаются при измерении артериального давления на разных руках или пульсации. Однако нередко развиваются осложнения, связанные с кровообращением в руке или головном мозге.
Течение болезни
Атеросклеротическая окклюзия постепенно приводит к усугублению симптомов хронической артериальной недостаточности руки. Наступает постепенная атрофия мышц, возможно развитие нарушений мозгового кровообращения.
В целом окклюзия подключичной артерии мало угрожает продолжительности жизни, однако серьезно влияет на ее качество, поэтому лечение показано при наличии симптомов.
Заболевание можно разделить на несколько стадий:
I (компенсация). Изредка пациент жалуется на повышенную чувствительность к холоду, чувство онемения, слабость при физической нагрузке.
III – (декомпенсация). Постоянная артериальная недостаточность руки. Пациент жалуется на постоянное онемение руки, уменьшение объема плеча и предплечья по сравнению с другой стороной, снижением мышечной силы, невозможностью выполнения пальцами рук тонких движений.
IV – (трофические язвы и гангрена). Появляется синюшность кисти, отечность фаланг, трещины, трофические язвы, некрозы и гангрена пальцев рук.
К счастью, такие крайние проявления встречаются довольно редко.
Осложнения
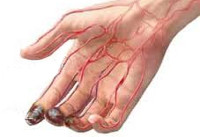
Иногда могут возникать атероэмболические осложнения. Кусочки атеросклеротической бляшки могут переносится вниз по течению кровотока в руку. Это проявляется резким ухудшением кровообращения в кисти, посинением и болью в пальцах. При несвоевременной помощи может развиться омертвение пальца, что потребует его ампутации.
Прогноз
Без лечения атеросклеротическая окклюзия подключичной артерии приводит к постепенному снижению трудоспособности, увеличивается вероятность ишемического инсульта, гангрены кисти.
После восстановления кровообращения любым методом проблема полностью устраняется. Нормальный кровоток способствует нормальной деятельности руки и исключает синдром обкрадывания головного мозга.
Рецидивы после стентирования подключичной артерии возникают примерно в 10% случаев, за счет развития новых бляшек внутри стента (рестеноз). Если выполнялась операция сонно-подключичного шунтирования, то вероятность рецидива не более 2% случаев.
Острая окклюзия сосудов конечностей
Острая окклюзия сосудов конечностей – внезапный тромбоз или эмболия периферической артерии, сопровождающиеся острым нарушением кровообращения в конечности дистальнее места обтурации сосуда. Острая окклюзия сосудов характеризуется болью, бледностью кожных покровов, отсутствием пульсации, парестезиями, параличом конечности. В комплекс диагностики острой окклюзии сосудов конечностей входят лабораторные тесты, допплерография, ангиография. При острой окклюзии сосудов конечностей проводится антитромботическая, фибринолитическая, спазмолитическая, инфузионная терапия; при неэффективности выполняется тромбэмболэктомия, эндартерэктомия, обходное шунтирование, ампутация конечности.
Общие сведения
Причины острой окклюзии сосудов конечностей
Понятие «острая окклюзия сосудов конечности» является собирательным, поскольку объединяет случаи внезапно возникшей артериальной недостаточности периферического кровотока, вызванные острым тромбозом, эмболией, спазмом или травматическим поражением сосуда.
Тромбоэмболии являются самой частой причиной острой окклюзии сосудов конечностей, составляя до 95% случаев. Материальным субстратом артериальных тромбоэмболий служат жировые, тканевые, воздушные, микробные, опухолевые фрагменты, а также фрагменты первичного тромба, которые с током крови из основного очага мигрируют на периферию.
Большинство случаев острой окклюзии сосудов конечностей возникают на фоне ишемической болезни сердца, инфаркта миокарда, пороков сердца (чаще – митрального стеноза), аритмий, гипертонической болезни, атеросклероза и аневризмы аорты или ее ветвей, аневризмы сердца, эндокардита, дилатационной кардиомиопатии.
Эмбологенными очагами могут служить опухоли легких и сердца, в частности миксома левого предсердия. Возможно возникновение парадоксальной эмболии, при попадании тромба в артерии большого круга через открытое овальное окно, открытый артериальный проток, дефекты межпредсердной или межжелудочковой перегородки. Реже причинами острой окклюзии сосудов конечностей выступают предшествующие операции на артериях, отморожения, электротравмы, заболевания системы крови (лейкозы, полицитемия), экстравазальная компрессия, сосудистые спазмы.
Факторами риска острой окклюзии сосудов конечностей служат заболевания периферических сосудов: облитерирующий атеросклероз, облитерирующий эндартериит, неспецифический аортоартериит (болезнь Такаясу), узелковый периартериит. Фрагментация и мобилизация первичного тромбоэмбола может происходить при изменении ритма сердца и силы сердечных сокращений, перепадах АД, физическом и психическом напряжении, приеме некоторых лекарств и др. В 5—10% случаев не удается выявить источник эмболии ни при клиническом обследовании, ни на аутопсии.
Патогенез
Острые ишемические расстройства, развивающиеся при окклюзии сосудов конечностей, обусловлены не только механическим фактором (внезапной закупоркой артерии эмболом), но и артериальным спазмом. В кратчайшие сроки после окклюзии и спазма артерии в просвете сосуда формируется тромб. Условия для тромбообразования создаются в связи с уменьшением скорости кровотока, гиперкоагуляцией и изменениями сосудистой стенки. Распространяясь в дистальном и проксимальном направлениях, тромб последовательно обтурирует коллатерали, еще более усугубляя картину острой ишемии.
Первичное формирование артериального тромба происходит в сосудах с уже измененной стенкой. Факторами местного тромбообразования выступают повреждение эндотелия, замедление скорости регионарного кровотока, нарушение свертываемости крови.
Ишемические расстройства в пораженной конечности при острой окклюзии сосудов патогенетически связаны с кислородным голоданием тканей, нарушением всех видов обмена и выраженным ацидозом. Вследствие гибели клеточных элементов и повышенной клеточной проницаемости развивается субфасциальный мышечный отек, усиливающий нарушения кровообращения.
Классификация окклюзий сосудов
В практике встречаются одиночные и множественные тромбоэмболии артерий. Последние могут быть многоэтажными (разноуровневые тромбоэмболии в одной артерии), комбинированными (тромбоэмболы в артериях разных конечностей) и сочетанными (при поражении артерий конечностей и церебральной или висцеральной артерии).
Ишемические изменения, обусловленные острой окклюзией сосудов конечностей, проходят несколько стадий: На стадии ишемии напряжения признаки нарушения кровообращения в покое отсутствуют и появляются лишь при нагрузке.
II степень – возникают расстройства движения и чувствительности конечности:
III степень – развиваются некробиотические явления:
Степени ишемии конечности учитываются при выборе метода лечения острой окклюзии сосудов.
Симптомы окклюзии сосудов
Внезапная боль дистальнее места окклюзии возникает в 75-80% случаев и обычно служит первым признаком острой окклюзии сосудов конечностей. При сохранности коллатерального кровообращения боль может быть минимальной или отсутствовать. Чаще боль носит разлитой характер с тенденцией к усилению, не стихает при изменении положения конечности; в редких случаях спонтанного разрешения окклюзии боль самостоятельно исчезает.
Важным диагностическим признаком острой окклюзии сосудов конечностей является отсутствие пульсации артерий дистальнее места окклюзии. При этом конечность вначале бледнеет, затем приобретает цианотический оттенок с мраморным рисунком. Кожная температура резко снижена – конечность холодная на ощупь. Иногда при осмотре выявляются признаки хронической ишемии – морщинистость и сухость кожи, отсутствие волос, ломкость ногтей.
Расстройства чувствительности и двигательной сферы при острой окклюзии сосудов конечностей проявляются онемением, ощущением покалывания и ползания «мурашек», снижением тактильной чувствительности (парестезиями), снижением мышечной силы (парезом) или отсутствием активных движений (параличом) сначала в дистальных, а затем в проксимальных суставах. В дальнейшем может наступить полная обездвиженность пораженной конечности, что указывает на глубокую ишемию и является грозным прогностическим признаком. Конечным результатом острой окклюзии сосудов может стать гангрена конечности.
Диагностика острой окклюзии сосудов конечностей
Диагностический алгоритм при подозрении на острую окклюзию сосудов конечностей предусматривает проведение комплекса физикальных, лабораторных, инструментальных исследований. Пальпация пульса в типичных точках (на тыльной артерии стопы, в подколенной ямке, на заднебольшеберцовой и бедренной артерии и др.) выявляет отсутствие пульсации артерии ниже окклюзии и ее сохранение выше участка поражения. Важную информацию при первичном обследовании дают функциональные пробы: маршевая (проба Дельбе-Пертеса), коленный феномен (проба Панченко), определение зоны реактивной гиперемии (проба Мошковича).
Лабораторные исследования крови (коагулограмма) при острой окклюзии сосудов конечностей обнаруживают повышение ПТИ, уменьшение времени кровотечения, увеличение фибриногена. Окончательная диагностика острой окклюзии сосудов конечностей и выбор лечебной тактики определяются данными УЗДГ (дуплексного сканирования) артерий верхних или нижних конечностей, периферической артериографии, КТ-артериографии, МР-ангиографии.
Дифференциальная диагностика проводится с расслаивающейся аневризмой брюшной аорты и острым тромбофлебитом глубоких вен.
Лечение острой окклюзии сосудов конечностей
При подозрении на острую окклюзию сосудов конечностей пациент нуждается в неотложной госпитализации и консультации сосудистого хирурга. При ишемии напряжения и ишемии IА степени проводится интенсивная консервативная терапия, включающая введение тромболитиков (гепарин внутривенно), фибринолитических средств (фибринолизина, стрептокиназы, стрептодеказы, тканевого активатора плазминогена), антиагрегантов, спазмолитиков. Показаны физиотерапевтические процедуры (диадинамотерапия, магнитотерапия, баротерапия) и экстракорпоральная гемокоррекция (плазмаферез).
При ишемии IБ–IIБ степеней необходимо экстренное вмешательство, направленное на восстановление кровотока: эмбол- или тромбэктомия, обходное шунтирование. Протезирование сегмента периферической артерии проводится при непротяженных острых окклюзиях сосудов конечностей.
Ишемия IIIА–IIIБ степеней является показанием к экстренной тромб- или эмболэктомии, обходному шунтированию, которые обязательно дополняются фасциотомией. Восстановление кровообращения при ограниченных контрактурах позволяет выполнить отсроченную некрэктомию или последующую ампутацию на более низком уровне.
При ишемияи IIIВ степени операции на сосудах противопоказаны, поскольку восстановление кровотока может привести к развитию постишемического синдрома (аналогичному травматической токсемии при синдроме длительного раздавливания) и гибели больного. На данной стадии выполняется ампутация пораженной конечности. В послеоперационном периоде продолжается антикоагулянтная терапия для предупреждения ретромбоза и повторной эмболии.
Прогноз и профилактика
Важнейшим прогностическим критерием при острой окклюзии сосудов конечностей является фактор времени. Ранняя операция и интенсивная терапия позволяют восстановить кровоток в 90% случаев. При поздно начатом лечении или его отсутствии наступает инвалидизация вследствие утраты конечности или летальный исход. При развитии реперфузионного синдрома гибель может наступить от сепсиса, почечной недостаточности, полиорганной недостаточности.
Профилактика острой окклюзии сосудов конечностей заключается в своевременном устранении потенциальных источников тромбоэмболии, профилактическом приеме антиагрегантов.