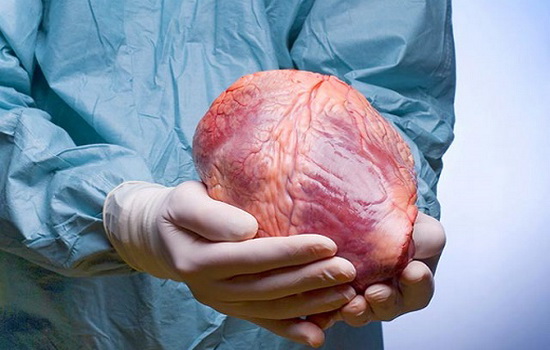
можно ли отдать сердце на пересадку при жизни
Донор сердца: как стать?
Здоровые, благополучные люди редко задумываются о том, что есть те, для кого завтрашний день может не наступить. Речь идет о пациентах с тяжелыми формами сердечной недостаточности, которым требуется пересадка донорского сердца.
Ожидание подходящего сердца может тянуться годами, а когда оно находится, операция может быть невозможна из-за состояния больного. При этом любой может изъявить желание после смерти пожертвовать свое сердце тем, кому оно может спасти жизнь. Как стать донором сердца? Ответ вы найдете в статье.
Кто может стать донором
Конечно, донором сердца человек может стать только после смерти. Донором можно стать только при соответствии некоторым критериям:
Обычно донорами становятся люди, которые пережили серьезные ДТП или получили тяжелые производственные травмы. Чаще всего такие пациенты оказываются в больницах, где оказывается неотложная помощь. Именно в такие учреждения и направляют запросы клиники, где проводятся операции по пересадке сердца.
Законодательство: кто должен дать согласие на трансплантацию
В нашей стране действует закон посмертного донорства
В Европе и в Америке человек становится потенциальным донором органов еще при жизни. Для этого нужно подписать соответствующие документы, в которых прописывается разрешение на использование органов для трансплантации в случае гибели человека. Если такой документ подписан, то врачи имеют права не спрашивать разрешения родственником погибшего пациента на изъятие органов.
В нашей стране действует так называемая презумпция согласия на изъятие органов. Это обозначает, что если человек при жизни не подписал отказ от посмертного донорства, у него могут быть изъяты необходимые для спасения жизни другого пациента органы.
Однако есть одно «но»: отказаться от изъятия органов имеют право близкие родственники или опекуны пациента. К сожалению, в нашей стране родственники пациентов часто отказываются от изъятия органов, опасаясь неправомерных действия со стороны медиков.
Возможен ли обман родственников пациентов
В трансплантологии сердца имеется множество нюансов, которые необходимо учитывать, один из них психологическая нагрузка родственников
Причины отказа от изъятия органов со стороны родственников пациента понятны с психологической точки зрения. Действительно, когда родной человек еще жив, то есть его сердце продолжает биться, трудно представить себе, что у него будут изыматься внутренние органы.
Смерть мозга констатируется консилиумом врачей, и обман родственников пациента в этом случае невозможен. Если врачи предлагают изъятие органов для трансплантации, стоит задуматься над тем, что человек после смерти может спасти жизнь, то есть совершить благородный поступок.
У кого не могут изыматься органы
Сердце и другие органы не могут изыматься для трансплантации в следующих случаях:
Как стать донором сердца
При жизни родственники человека, который решился на донорство обязаны знать о его намерении
В связи с особенностями российского законодательства предпринимать какие-либо действия для того чтобы стать донором сердца не требуется. Нужно только внимательно следить за состоянием своего здоровья и стараться вести здоровый образ жизни, чтобы избежать развития заболеваний сердечно-сосудистой системы.
В первый раз такое масштабное хирургическое вмешательство было осуществлено в 1987 году английскими врачами: именно тогда впервые в истории пациент стал донором сердца, жизнь которого была сохранена.
Для того чтобы стать донором сердца в нашей стране не нужно предпринимать никаких специальных усилий. Важно высказать свое желание близким родственникам, а также постараться надолго сохранить свое здоровье. Намерение подарить свое сердце в прямом смысле этого слова говорит о том, что человек достиг высокого уровня самосознания и готов на благородные поступки даже после собственной гибели.
Из данного видео вы можете узнать о приборе, сохраняющий донорское сердце перед операцией :
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Удивительно, но живой человек вполне может пожертвовать своим сердцем ради кого-то другого и остаться при этом жить — при условии, разумеется, что получит сердце взамен.
Так бывает, когда кто-то с тяжелой болезнью легких, но с вполне здоровым сердцем имеет больше шансов на жизнь, если получит трансплантат одновременно и сердца, и легких. Взамен он может пожертвовать собственным «мотором» ради того, кто нуждается в одной лишь пересадке сердца.
Первая из таких уникальных «домино-трансплантаций» была произведена в 1987 г. в Великобритании кардиохирургом по имени Магди Якуб (ныне — профессор сэр Магди Якуб). Мы не знаем имен его пациентов, те предпочли остаться инкогнито. Позднее в том же году больной кистозным фиброзом по имени Клинтон Хаус стал первым донором живого сердца в США. Он пожертвовал его Джону Каучу, получив взамен новое сердце и легкие от неопознанной жертвы автомобильной аварии.
Первая в истории успешная пересадка органа от живого донора была проведена в Бостоне в 1954 г., тогда один из однояйцевых близнецов пожертвовал почку своему брату, у которого отказали обе почки. Теоретически любой из нас может преспокойно существовать с одной почкой, одним легким, одной из двух долей печени и всего лишь частью кишечника и поджелудочной железы. Печень — уникум среди органов — способна вырастать вновь почти до своих первоначальных размеров.
В 1896 г. британский хирург Стивен Пэджет (1855— 1926) написал учебник «Хирургия грудной клетки», где предсказал, что операции на человеческом сердце всегда будут чересчур сложными и опасными. Несколько позже (но в том же 1896 г.) немецкий хирург Людвиг Рен (1849—1930) опроверг прогноз англичанина, «починив» левый желудочек сердца молодого человека, раненного ножом в грудь. Это была первая хирургическая операция на сердце, после которой пациент остался жив, но Рен так и не рискнул повторить свое достижение. Даже в военные годы хирурги предпочитали не трогать осколок, застрявший в сердце — вплоть до Второй мировой операции на сердце были неслыханной редкостью.
После войны ситуация быстро улучшилась. В 1967 г. в Кейптауне южноафриканский хирург Кристиан Барнард (1922—2001) выполнил первую в мире трансплантацию сердца. И хотя пациент после операции прожил всего восемнадцать дней, две трети людей с пересаженным сердцем сегодня живут более пяти лет. Рекордсмен среди них — Тони Хьюзмен, торговец спортивными товарами из Дейтона, штат Огайо; он прожил с пересаженным сердцем тридцать один год и умер от рака в 2009 г., в возрасте пятидесяти одного года.
Можно ли отдать сердце на пересадку при жизни
В данной статье мы рассмотрим самые популярные вопросы о трансплантации сердца.
Трансплантация сердца — эта пересадка здорового сердца пациенту с серьезным сердечно-сосудистым заболеванием. Донором становится умерший человек, родственники которого дали свое согласие на пересадку его органов.
Спустя 40 лет после первой пересадки сердца в 1967 году, эта операция, изначально считавшаяся экспериментальной, стала одним из самых хорошо изученных методов лечения сложных заболеваний сердца. Ежегодно в мире проводится более 3000 трансплантаций сердца.
Почему проводятся операции по пересадке сердца?
Возможность трансплантировать сердце рассматривается в настолько осложненных заболеваниях, при которых обычные методы лечения не могут помочь пациенту. Но при этом все все остальные показатели здоровья находятся в норме. Как правило, чаще всего это такие диагнозы как:
Кому может быть пересажено донорское сердце?
Пациентам, которые находятся на последних стадиях сердечно-сосудистых заболеваний, но у которых, в то же время, все остальные жизненные показатели находятся в пределах нормы.
Вот список основных вопросов, которые стоит учитывать потенциальным кандидатам на трансплантацию сердца:
Если вы ответили отрицательно на один из этих вопросов, это значит, что, возможно, трансплантация сердца не является для вас лучшим вариантом. Помимо всего прочего, вы также, вероятнее всего, не сможете претендовать на операцию по пересадке донорского органа, если у вас имеются какие-либо инфекции, иные тяжелые заболевания или если вы страдаете ожирением.
Как происходит процесс получения донорского сердца?
Для того, чтобы получить новое сердце пациентам необходимо находится в специальном листе ожидания, (в Израиле это единые список Всеизраильского центра трансплантологии. Прим. А.С.). Но перед этим все кандидаты на трансплантацию этого органа должны пройти детальное медицинское исследование, которое позволит врачам оценить и спрогнозировать сможет ли нуждающийся в операции человек успешно ее пережить и привыкнуть к новому образу жизни. Если медики решают, что пациент соответствует всем требованиям, то его помещают в список ожидания.
Ожидание донорского сердца может оказаться длительным и тяжелым испытанием. Поэтому поддержка близких и друзей здесь просто необходима. Команда медиков будет регулярно наблюдать за сердцем пациента. Им также будет необходимо знать все доступные способы связи с больным, для того, чтобы экстренно сообщить ему о появлении донора.
Кто становится донором сердца?
К сожалению, донорское сердце дожидаются не все нуждающиеся в нем пациенты. Ожидание может затянуться на долгие месяцы и некоторые них не доживают до момента появления подходящего им органа.
Как проходит операция по пересадке сердца?
Как только появляется подходящий донор, его сердце изымает трансплантолог. Орган помещается в специальный контейнер с установленной низкой температурой и доставляется пациенту. Хирург должен убедиться в отличном состоянии донорского сердца прежде, чем приступить к операции, а она проводится в максимально короткие сроки после получения органа.
На время трансплантации пациента подключают к аппарату «искусственное сердце и легкие», который обеспечивает организм реципиента необходимым количеством кислорода и насыщает им кровь. Затем хирурги извлекают больное сердце, однако оставляют задние стенки предсердия, выполняющие роль камеры сердца. После этого на место старого органа помещается новый, к которому «подключают» кровеносные сосуды, позволяющие крови циркулировать в организме пациента. Как только сердце нагревается, оно начинает биться.
Врачи проверяют целостность всех артерий и сосудов, чтобы удостовериться, что они герметичны. И лишь после этой процедуры пациента отключают от аппарата, поддерживавшего его на протяжении всей операции, которая в среднем занимает около 10 часов.
Большинство реципиентов быстро восстанавливаются в течение нескольких дней, и, если врачи не наблюдают никаких признаков отторжения нового органа, они отправляют уже здорового человека домой.
Какие осложнения могут возникнуть после трансплантации сердца?
Наиболее частыми причинами неблагоприятного исхода трансплантации являются инфекции и отторжение. Пациентам, которым назначают лекарства для предотвращения отторжения донорского сердца, в некоторых случаях могут диагностировать повреждения почек, высокое сердечно-сосудистое давление, остеопороз и лимфому (вид ракового заболевания, ослабляющего работу иммунной системы).
Более половины пациентов с пересаженным органом могут переносить ишемическую болезнь сердца, симптомы которой зачастую не проявляются.
Что такое отторжение сердца?
Иммунная система защищает организм от различного рода инфекций. Циркулируя по всему телу, ее клетки исследуют организм на предмет наличия в нем инородных клеток. И если они обнаруживают таковые, то все стараются их уничтожить. Таким образом, если не контролировать иммунную систему человека с пересаженным сердцем, она «случайно» может навредить новому органу.
Для предотвращения подобной ситуации пациентам назначают иммуносупрессанты, ослабляющие работу защитной системы человека ровно на столько, чтобы она не смогла нанести вред сердцу. Поскольку отторжение пересаженного органа может произойти в любой момент после трансплантации, людям, нуждающимся в донорском сердце, назначают курс упомянутых выше препаратов до операции и до конца жизни.
Однако чрезмерное употребление иммуносупрессантов может привести и к серьезному подавлению работы иммунной системы, что, в свою очередь, снизит способность организма противостоять реальным угрозам, таким как, к примеру, инфекции. Именно по этой причине очень важно соблюдать жесткий режим приема и точную дозировку этих медпрепаратов.
Существует ряд признаков отторжения донорского сердца:
При появлении хотя бы одного из вышеперечисленных симптомов пациенту следует незамедлительно обратиться к врачу.
Как узнать о возникновении инфекции в организме человека с пересаженным сердцем?
Иммуносупрессанты, как уже упоминалось выше, могут ослабить иммунитет пациента с пересаженным сердцем. Потому помимо этих препаратов после трансплантации назначают ряд лекарств, призванных бороться с инфекциями. Чуть ниже мы приводим список симптомов воникновения инфекций. Если вы наблюдаете хотя бы один из них, незамедлительно обратитесь к вашему врачу.
Симптомы инфекции после пересадки сердца:
Может ли человек вернуться к нормальной жизни после трансплантации сердца?
Несмотря на то, что пациентам с пересаженным сердцам постоянно приходится принимать специальные препараты, это, как правило, не мешает им вернуться к привычному до операции ритму жизни.
Тем не менее, им не стоит забывать о следующих вещах:
Как долго можно жить после пересадки сердца?
Продолжительность жизни реципиентов зависит от многих факторов, включая возраст пациента, общее состояние его здоровья, реакцию его организма на новый орган. Исследования во всем мире показывают, что более 80% пациентов после трансплантации живут не менее двух лет, а 56% — не менее 10 лет (Иногда вплоть до 30 лет. Прим. А.С.). Более 85% возвращаются к привычной жизни, многие из них продолжают заниматься различными видами спорта.
источник
18 важных вопросов о посмертном донорстве
Согласно «Закону о трансплантации органов», каждый совершеннолетний житель России, не выразивший перед смертью свое несогласие, рассматривается как потенциальный донор органов. Вместе с тем явление добровольного посмертного донорства органов все еще остается для большинства жителей России чем-то пугающим и малопонятным. Опросы показывают, что изъятие у умершего человека органов для того, чтобы помочь нуждающемуся в них больному, все еще воспринимается крайне негативно. Причины такого отношения самые разные, в том числе — простая нехватка информации по данному вопросу.
Forbes узнал, какие вопросы возникают у людей относительно трансплантологии и донорства органов, и задал их профессору Сергею Владимировичу Готье, члену-корреспонденту РАМН, директору Федерального научного центра трансплантологии и искусственных органов им. академика В. И. Шумакова и главному специалисту-трансплантологу Минздравсоцразвития России.
Материал проиллюстрирован известными рекламными плакатами, призывающими людей становиться добровольными посмертными донорами.
В зависимости от состояния здоровья органов это, прежде всего, почки, сердце, легкие, печень, поджелудочная железа и кишечник. Вот основные, так называемые солидные органы, которые пересаживают людям. А еще есть ткани, которые забираются на этапе морга: роговица, различные костные фрагменты, которые после соответствующей обработки могут служить пластическим материалом. Также для трансплантации могут использоваться фрагменты сосудов, которые консервируются и хранятся для возможных сосудистых реконструкций.
Рекламная кампания «Ты можешь стать героем и после смерти», агентство CLM/BBDO, Франция
У смерти всегда есть причина: если болезнь заключается в поражении головного мозга, но все остальные органы здоровы, мы, естественно, можем использовать их для трансплантации. Если же человек, например, умирает от инфаркта, то его сердце уже никак не подойдет в качестве органа, который можно пересадить. А вот почки можно использовать во многих случаях. Естественно, мы не можем использовать органы умерших от онкологии, или больных туберкулезом и гепатитом.
Рекламная кампания «Спасибо», агентство Leo Burnett, Франция
Посмертное органное донорство, которое существует, культивируется и развивается во всем мире, базируется не только на моральном согласии одного человека послужить всему человечеству после смерти, но и на здоровом образе жизни, который пропагандируется в развитых странах. Кстати, зарубежный опыт, в частности американский и испанский, включает в себя использование органов людей, умерших после семидесяти лет. И эти органы работают! Под здоровым образом жизни мы подразумеваем занятия спортом, отказ от употребления плохих напитков, некачественных продуктов и никотина. Периодически стоит обследоваться, чтобы знать, что у тебя болит, — хотя бы ходить к гинекологу и стоматологу. И не потому что вы решили стать донором после смерти, а потому что так должны жить цивилизованные люди.
Рекламная кампания «Конец одной линии — это начало другой», агентство Saatchi & Saatchi, Малайзия
Для того чтобы ответить на этот вопрос, нужно напомнить порядок констатации смерти. Есть действующая инструкция, согласно которой врач-реаниматолог по ряду признаков может установить диагноз «смерть мозга». Этот диагноз выносится на основании гибели головного мозга при работающем сердце и искусственной вентиляции легких. То есть все органы на той или иной медикаментозной поддержке работают. После констатации смерти головного мозга — для того чтобы диагноз был абсолютно точен и незыблем — существует период наблюдения: шесть часов. По истечении этого периода, конечно, если умерший расценивается как донор, начинается операции по изъятию органов. Если же умерший по каким-то причинам не расценивается как донор, поскольку у него, например, туберкулез или другие болезни, по причине которых использование его органов невозможно, аппарат искусственной вентиляции легких отключается.
Рекламная кампания «Верни кого-то к жизни», агентство Giovanni FCB, Бразилия
Каждый донорский орган подвергается консервации. Его кровеносную систему промывают соответствующим раствором и помещают в холодную среду: в лед температурой +4 градуса. Срок сохранения каждого органа индивидуален: для почки это 24 часа, для печени — 12 часов, для сердца — максимум 6 часов, легких — 6 часов. Кишечник лучше пересаживать быстрее, поскольку этот орган наиболее чувствителен.
Рекламная кампания «Кто-то из этих двоих получит твои органы. Выбирать тебе», агентство Ampla, Бразилия
Рекламная кампания «Верни кого-то к жизни», агентство DDB Brasil, Бразилия
Каждый человек — и это записано в «Законе о трансплантации органов» — имеет право прижизненно высказать такое пожелание. Согласно действующим законодательным документам, его не нужно оформлять нотариально. Но, к сожалению, наш закон несовершенен, и интерпретировать его можно по-разному: сейчас мы вместе с Министерством здравоохранения работаем над изменением законодательства. Самый ключевой вопрос: как именно фиксировать отказ от донорства?
Рекламная кампания «Если у тебя доброе сердце, оно точно способно помочь», агентство Fischer América Rio Comunicação, Бразилия
Не дает, и эта практика общемировая.
Рекламная кампания «Завещай свои органы и подари кому-то возможность жить», агентство JWT Shanghai, Китай
Дело в том, что в настоящее время все трансплантационные вмешательства в России выполняются за счет бюджета: либо федерального, либо регионального. И если человек приходит с просьбой пересадить почку и говорит, что «оплатит всю стоимость операции», то на это есть одно возражение: зачем тратить собственные деньги, если можно получить квоту на трансплантацию?! И если в качестве контраргумента прозвучит: «Не хочу ждать квоту, хочу завтра», — то такое «ускорение» не случится. Существует лист ожидания на трансплантацию органов, в котором пациенты стоят годами, и выполнение трансплантации вне очереди и за деньги — это крупное нарушение со стороны медицинского учреждения, которое не может остаться безнаказанным.
Рекламная кампания «Спасательный круг», агентство Motiva Beaumont Bennett, Испания
Да. Существует понятие «прижизненного донорства», которое в нашей стране ограничено родственными связями. Согласно нашему закону, прижизненный донор должен быть родственником реципиента — в любом колене, но с доказанным родством. То есть не муж тети, а именно тетя. Подтверждающие родственную связь документы отдаются главному врачу медицинского учреждения, и человек обследуется в качестве потенциального прижизненного донора. Так что, если вы хотите помочь человеку, нуждающемуся в трансплантации печени, вы можете это сделать прижизненно, и это должна быть родственная трансплантация органов.
Рекламная кампания «Утилизируй себя», агентство Panda Communication, Чили
Конечно, при распределении органов учитываются различные факторы — группа крови, наличие антигенного профиля. Бывают и нестандартные ситуации. Например, если у родителей с третьей и второй группами крови рождается ребенок с первой группой крови. Эти группы несовместимы, но, согласно общемировой практике, при отсутствии антигрупповых антител у ребенка, эту трансплантацию делать можно, в особенности, если у ребенка и родственного донора идет совпадение по трем из шести антигенов.
Рекламная кампания «Лист ожидания: если бы тебе понадобился орган для пересадки, твое имя было бы здесь», агентство Young & Rubicam Brasil, Бразилия
В зависимости от того, насколько мал ребенок: где-то с года, с веса около восьми-десяти килограммов, ребенку можно пересаживать взрослую почку. Мы испытываем большой дефицит органов для маленьких детей — почки младенцев практически не используются в трансплантологии, поскольку они очень плохо переносят консервацию и перфузию. Вообще до определенного момента трансплантация органов детям была на нуле: пересаживались только лишь взрослые почки подросткам от семи лет, когда антропометрические размеры уже позволяли. В 1997-м году мы впервые сделали трансплантацию печени годовалому ребенку, взяв часть печени от его матери. Сейчас мы делаем до шестидесяти трансплантаций младенцам ежегодно: на днях к нам поступит двухмесячный пациент, трехмесячного ребенка мы уже оперировали. Пересадку части взрослой печени мы сейчас можем провести ребенку весом от трех килограммов; что же касается пересадки взрослого сердца и легких детям, то это, увы, невозможно, по причине несоответствия размеров.
Рекламная кампания «Когда ты ложишься в могилу со своими органами, ты забираешь кого-то с собой», агентство Adote, Бразилия
Как известно, в России, в отличие от большинства других стран, пока нет посмертного детского донорства. Мы не имеем права использовать органы умерших от нуля до восемнадцати лет. Закон это не запрещает, но у нас нет инструкции по констатации смерти мозга у детей.
Рекламная кампания «У нас недостаточно доноров. В 2004 году 2048 человек нуждались в трансплантации органов. Только 736 получили их. Хотите стать донором?», агентство Duval Guillaume, Бельгия
Рекламная кампания «Здесь не важны раса, вероисповедание, возраст или пол», агентство Ogilvy & Mather, Индия
Да. Когда человек пишет завещание, он может специально указать, что завещает свои органы науке.
Рекламная кампания «Возможно, стать донором органов — это твой единственный шанс оказаться в ней», агентство Duval Guillaume, Бельгия
Вы хотите сказать, что ваш, например, родственник стоит в листе ожидания в США и ему везут вашу печень из России? Таких случаев пока не было, поскольку в этом нет никакого практического смысла.
Рекламная кампания «Получи шанс выбраться из ада бесплатно. Просто поставь свою подпись на карточке добровольного донора», агентство BVK/McDonald Inc., США
Всемирной базы нет, но есть трансплантационные регистры, куда каждая страна вносит данные по пересадкам. Например, есть регистры европейского и американского обществ трансплантологии, и с некоторых пор мы, как головное учреждение в области трансплантологии, собираем данные со всей России и отправляем их. Раньше же на месте российских данных был прочерк.
Рекламная кампания «Не выбрасывай свое тело», агентство Access, США
Не может. Но это вопрос идеологический. Прежде всего, потому что люди, не допускающие мысли о том, что они могут быть донорами, тоже нуждаются в пересадке органов. В этом случае мы имеем дело с конфликтом интересов: человек не хочет поддержать общество в вопросах донорства, но ему необходим орган из этого же общества. На этом конфликте базируется жесточайший дефицит донорских органов в России: население не готово к принятию персональных решений, многие считают, что если сегодня ты во всеуслышание скажешь о том, что не возражаешь против того, чтобы стать посмертно донором, тебя завтра же разберут на органы. Такого отношения к донорству нет, например, в Испании, но сходная проблема наблюдается в США, где изъятие органов делается с согласия родственников умершего и где самое большое количество посмертных доноров приходится на белое население, родственники умерших афроамериканцев дают согласие крайне редко.
Рекламная кампания «Подари сердце», агентство Giovanni FCB, Бразилия