могут ли люди не болеть ветрянкой всю жизнь
Не надо болеть ветрянкой, надо привиться от нее
«Вырастет – сам решит» – это точно не про прививки. Защищать ребенка от инфекционных заболеваний нужно как можно раньше. И чем слабее иммунитет, тем важнее вакцинация. Потому что прививка – это понятно и контролируемо, а болезнь – тяжело и непредсказуемо. А чтобы было понятнее, мы попросили педиатра клиники ЕМS к.м.н Михаила Андреевича Никольского еще раз ответить на самые распространенные у родителей вопросы о прививках: как, что и когда колоть. И не только колоть.
«Вырастет – сам решит» – это точно не про прививки. Защищать ребенка от инфекционных заболеваний нужно как можно раньше. И чем слабее иммунитет, тем важнее вакцинация. Потому что прививка – это понятно и контролируемо, а болезнь – тяжело и непредсказуемо. А чтобы было понятнее, мы попросили педиатра клиники ЕМS к.м.н Михаила Андреевича Никольского еще раз ответить на самые распространенные у родителей вопросы о прививках: как, что и когда колоть. И не только колоть.
Защита нужна самым маленьким и слабым
– Первый вопрос, которым задаются родители, – когда прививать ребенка. Многим кажется, что вакцинировать новорожденного опасно, ведь у него еще не сформировался иммунитет.
– Это частый вопрос наших родителей. Действительно, кажется, что ребенок очень маленький, незрелый. Как же можно делатьему какие-то уколы и вводить посторонние субстанции? Но в том-то и суть вакцинации: сделать прививку как можно скорее, чтобы у малыша выработался иммунитет к болезни, пока он не успел где-то заразиться этой инфекцией, потому что это может быть смертельно опасно.
Вот пример с коклюшем. Его в Петербурге очень много. Для детей в возрасте до полугода он смертельно опасен. По национальному календарю от него прививают в три месяца (на Западе раньше – в два месяца). Предположим, что мы перенесем вакцинацию на более позднее время. А в это время старший брат или сестра «принесут» коклюш из садика. Или еще где-то младенец его подхватит. Без прививки мы подвергаем младенца риску умереть. Именно поэтому данная вакцина вводится детям как можно быстрее. Я бы начинал ее вводить даже не в три месяца, а именно в два, как в западных странах.
Еще есть прививки, которые просто нельзя сделать позже. Например, от ротавируса – тяжелой кишечной инфекции. Американский препарат в виде сиропа дети прекрасно пьют. Вакцинация проводится в возрасте от 1,5 до трех месяцев – в этот период вакцина абсолютно безопасна и легко переносится. А если делать позже – я слышал, так иногда поступают, но это неправильно, – тут как раз могут быть нежелательные последствия, побочные эффекты.
Часто слышишь: «Мы не знали, что есть вакцина от ротавируса, поэтому вовремя не сделали прививку, хотим сейчас». Нет, к сожалению, уже нельзя. Когда мама еще беременна, она может почитать, узнать, что потребуется для здоровья ее ребенка в первые месяцы его жизни. Некоторые вакцины можно вводить позже рекомендованных сроков, если ребенок, например, болел, но не ротавирусную. А между прочим, ротавирус, наверное, одна из наиболее частых причин госпитализации ребенка в больницу с обезвоживанием.
– И есть риск смерти?
– Летальность от ротавируса в России низкая, но если поехать в южные страны, то там при тяжелой ротавирусной инфекции и отсутствии нормальной медицинской помощи может быть даже летальный исход. Или может быть осложнение в виде инвагинации – это осложнение на кишечник с возможным развитием непроходимости ЖКТ.
– Вы упомянули, что причиной для того, чтобы отложить вакцинацию, может быть болезнь. А если ребенок родился недоношенным, слабым – это не повод отказаться от прививок?
– Да, так тоже многие думают: раз ребенок родился недоношенный, значит, мы сделаем прививку позже. Причем я слышал, что даже некоторые неонатологи в больнице говорят: «Давайте сделаем прививку попозже». Это тоже ошибка.
Тут та же самая ситуация. Что легче для крошечного недоношенного ребенка: безопасная вакцина или реальная болезнь? Конечно же вакцинировать ребенка безопасной вакциной намного разумнее, чем подвергать его риску заражения реальной инфекцией.
Ежегодно в Санкт-Петербурге в соответствии с Национальным календарем выполняется около трех миллионов профилактических прививок. Уровень вакцинации детей вроде бы неплохой – 96-98 процентов. К сожалению в календарь не входят многие важные вакцины, такие, например, как от ротавируса.
Выключить паранойю
– Нужно ли как-то готовить ребенка к вакцинации? Сдавать анализы, пить антигистаминные препараты?
– В России много мифов на этот счет. К интерпретации анализов перед вакцинацией, например, нужно подходить с умом. Часто в результатах можно увидеть отклонение на пару процентов: эритроцитов чуть больше, гемоглобин чуть меньше – и вот уже появляется ложный повод отложить вакцинацию.
На самом деле очень сложно представить себе такое тяжелое заболевание, при котором ребенок с виду совершенно здоров и только анализ покажет, что было противопоказание к прививке. Это скорее какие-то редчайшие исключения.
Поэтому, конечно же, в декретированные сроки анализы и осмотры специалистами детям нужны, но ни в коем случае не надо выискивать отклонения и отказываться из-за них от прививок – так мы просто оставляем ребенка без защиты и подвергаем его гораздо большему риску.
Анализы перед вакцинацией обязательно нужны, если ребенок недавно тяжело болел. Анализ поможет убедиться, что все нормально и можно вакцинироваться.
Отдельная тема – аллергии. Заниматься профилактикой аллергической реакции, то есть давать антигистаминные препараты, нужно, только если у ребенка тяжелые аллергические реакции на компоненты вакцины, например на белок куриных яиц, который содержится во многих вакцинах, в том числе от кори и гриппа. Подчеркиваю: тяжелые реакции – это не сыпь или еще какие-то проявления на коже, а анафилактическая реакция, когда ребенок теряет сознание, отекает, перестает дышать. Если он всего лишь чешется, съев куриное яйцо, вакцину можно делать любую, это совершенно безопасно.
– Следующий вопрос: импортная вакцина или отечественная? Стоит ли вообще об этом думать?
– Разница все-таки есть. Бывают ситуации, когда нет выбора, и тогда надо брать, что предлагают. Если вам нужен автомобиль к определенному сроку и вы не готовы ждать, вы выбираете из того, что есть в наличии. Так же и с прививками. Если бы ввоз иностранных вакцин был запрещен, использовали бы отечественные. Но надо признать, что многие западные вакцины все же лучше, чем российские. Наши АКДС или «Бубо-Кок» – это устаревшие по факту вакцины, которые была созданы в 1960-1970 годах и с тех пор не обновлялись.
АКДС – очень иммуногенна, то есть на нее вырабатывается хороший иммунитет, но в то же время негативные тяжелые реакции бывают чаще, чем на западные аналоги. Поэтому, если мы выбираем между АКДС в поликлинике и «Пентаксимом» или «ИнфанриксомГекса» в частной клинике, я думаю, что лучше все же заплатить и получить безопасную современную вакцину.
Плюс западных вакцин еще и в том, что они многокомпонентные. У нас в «Бубо-Коке» четыре компонента – от коклюша, дифтерии, столбняка и гепатита В, а в «ИнфанриксГекса» есть еще и от полиомиелита и гемофильной инфекции. А чем более многокомпонентная вакцина, тем лучше для ребенка – меньше уколов надо делать и это безопаснее.
Бывает ситуация, что и в поликлинике можно получить бесплатно хорошую вакцину. Этим можно воспользоваться, но непосредственно перед прививкой обязательно надо проверить, что конкретно собираются вводить. Потому что случается, что обещают «Пентаксим», а делают русский АКДС и говорят: «Вам не положен ‘‘Пентаксим’’». В новостях рассказывали, что родители, бывает, дерутся с врачами в поликлинике за бесплатный «Пентаксим». Побили двух докторов! Стоит ли оно того? Может быть, лучше сразу в платной клинике все сделать?
Тем временем
В 2021 году в ленты новостей попали два случая конфликтов в детских поликлиниках из-за «Пентаксима». Родители так настойчиво требовали, чтобы их ребенку кололи именно иностранную вакцину, а не отечественную АКДС, что дело дошло до драк с педиатрами. В обоих случаях были возбуждены уголовные дела в отношении нападавших отцов.
Температура после прививки – это нормально
– Михаил Андреевич, а что считается осложнениями на вакцинацию?
– Современные вакцины достаточно безопасные, и в большинстве случаев все нежелательные реакции после вакцинации, которые мы встречаем, – это нестрашные явления, такие как подъем температуры, покраснение, боли вместе укола, и проходит это само по себе дня за два.
Врачам, конечно, нужно предупреждать родителей, чтобы они не паниковали, если у ребенка температура 37,8 или покраснела нога. Знание о том, что это совершенно нестрашно и это обычная, нормальная реакция на вакцинацию, помогает родителям не нервничать по этому поводу.Можно датьибупрофен или парацетамол, после чего все реакции тут же исчезнут.
Только в редчайших случаях бывают тяжелые реакции на вакцины. Анафилактический шок, например, бывает с вероятностью 1 на 500000-1 000000 введений вакцины. Это очень редкое явление. В год регистрируется несколько случаев на всю Россию.
Кроме того, часто сложно понять, что происходит: так совпало и ребенок заболел чем-то после прививки или это реально осложнения от прививки. В тяжелых случаях проводятся целые медицинские расследования, врачи пытаются понять, есть ли связь между вакцинацией и развившимся заболеванием.
Бывают случаи, когда доктор осмотрел пациента, медсестра набрала в шприц препарат для прививки, и тут у ребенка начинаются судороги. И доктор понимает, что если бы он на минуту раньше сделал эту прививку, то все, наверное, подумали бы, что судороги от нее. В большинстве случаев, про которые я знаю, «реакция на прививку» была просто проявлением другого заболевания. Например, ребенок подхватил вирус, но еще в инкубационном периоде, сделали прививку– и через два дня начались насморк, кашель. Родители думают: «Ну ничего себе! На прививку – насморк и кашель!». Но это уже демонизация прививок: через год после инъекции сломал ногу – «это из-за вакцины»!
– Чаще можно слышать мифы про то, что после прививки у ребенка начался ДЦП или аутизм.
– Есть много исследований, которые показали, что такого быть не может. Но да, первые прививки делают в три месяца, и тогда же могут начаться первые проявления того же ДЦП. Но опять же, пациентов с ДЦП можно и нужно вакцинировать.
Не тратьте дорогостоящую вакцину впустую
– Давайте расскажем о дополнительной вакцинации, о тех прививках, что не входят в национальный календарь, но которые имеет смысл сделать. Мы уже коснулись ротавирусной инфекции, но еще есть менингококковая инфекция, ветряная оспа, клещевой энцефалит.
– К счастью, есть много хороших и замечательных дополнительных вакцин. Они появились в России не так давно. Раньше был жуткий дефицит, и люди либо выезжали за границу, чтобы сделать эти прививки, либо ввозили в страну препараты каким-то сложным способом. Теперь все гораздо проще.
Есть очень классная американская вакцина от менингококка. Прививка делается один раз на всю жизнь после двух лет жизни. У ребенка появляется защита от большинства штаммов менингококка. А это тяжелейшая инфекция, смертельно опасная, особенно часто ею заражаются летом в лагере. Также это очень важная вакцина для тех, кто любит путешествовать, потому что в мире есть регионы, где менингококк представлен в очень большом количестве. Есть даже такое понятие: менингококковый пояс Африки – там эта инфекция встречается в 100 раз чаще, чем в среднем по миру. Вспышки этого заболевания также часто случаются на Ближнем Востоке.
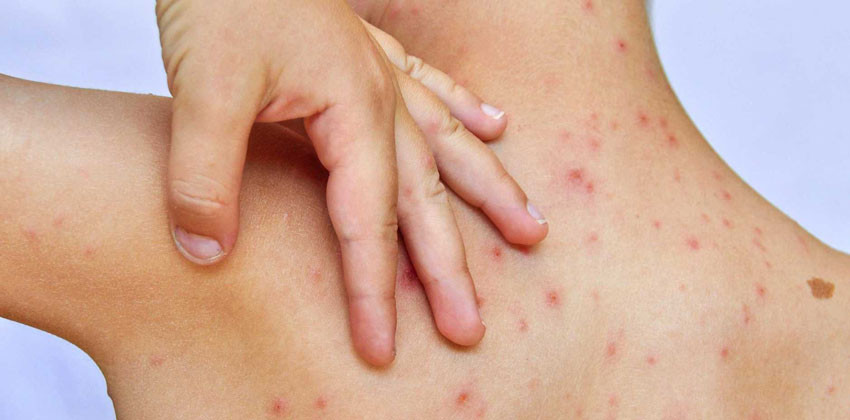
Ветрянкой нужно переболеть, часто думают родители. Это устаревшая идея. Не надо болеть ветрянкой, надо привиться от нее. Вакцина стоит не так уж дорого, вводятся две дозы на всю жизнь, переносится очень легко. При этом сама ветрянка у более чем 60 процентов детей легкая, 30 процентов болеют ею тяжело, и еще несколько процентов – очень тяжело. А сколько раз приходилось слышать истории: через два дня улетать на море, а ребенок заболел ветрянкой, или ветрянка накануне свадьбы, экзамена, поступления в вуз, важного отчета. В большинстве стран Европы и в США вакцинация от ветрянки уже обязательна, у нас тоже ее планируют сделать когда-то всеобщей, потому что это позволит экономить миллиарды рублей в год на лечении и больничных.
– Как быть с часто и длительно болеющими детьми, которые «не вылезают из соплей»? Родители часто жалуются, что дети начали болеть после прививок.
– В ходе общения с родителями, которые рассказывают такие истории, я заметил, что у их детей вакцинация как раз началась позже, чем нужно. То есть вместо того, чтобы делать прививки вовремя, в два, три, 4,5 месяца, они ждали, «пока ребенок окрепнет», а заодно пойдет в ясли, в садик, начнет болеть, после этого они делают ему прививку. И ребенок действительно после нее болеет, но не из-за нее, а потому, что он ходит в садик. Это, во-первых.
Во-вторых, никакая вакцина не снижает иммунитета – это совершенный миф. Наоборот, она его укрепляет: у человека появляются дополнительные иммунные антитела и клеточный иммунитет против инфекций.
В-третьих, если я встречаю маленького пациента, который постоянно болеет отитами, синуситами, гайморитами, если у него аденоиды, пневмония, мой первый вопрос: «А вы сделали прививку от пневмококка и гемофильной инфекции?» Бывает, что ты делаешь один укол Превенара – и проблема с бесконечными отитами, лорами, «кукушками» просто исчезает, как будто ее никогда не было. После одной дозы прививки от пневмококковой инфекции! «А почему вы не делали ее раньше?» – «Мы думали, что ребенку нужно окрепнуть». Это просто патологический круг, который мы сами себе создаем.
То есть часто болеющие дети, по моим наблюдениям, это чаще всего плохо привитые дети. Бывают исключения, конечно, когда, несмотря на сделанные прививки, ребенок все равно болеет. Но, в любом случае, он не будет болеть тяжелыми инфекциями, он будет болеть простыми ОРВИ. Поэтому: часто болеет – прививайте. Выберите хотя бы одно окошко, когда ребенок более-менее здоров, сделайте прививки и снова отправляйте в детский сад.
– Давайте мы последний вопрос зададим. Он часто звучит и на приемах, и просто в разговорах. Все-таки что такое медотвод от вакцинации? У нас в стране официально это не прописано, но врачи обычно считают, что после легкой болезни стоит подождать до прививки две недели, после тяжелой – месяц. Может быть, у вас есть альтернативное мнение?
– На Западе прививку делают, если у ребенка температура в пределах 37,5. И в школу там, кстати, можно ходить с температурой 38. У нас же, на мой взгляд, невероятное количество ложных медотводов. Какой смысл отказываться от прививки из-за перенесенной болезни? В этом есть смысл, если человек тяжело болел, например, пневмонией – получал мощные лекарства; болел ковидом– и его лечили гормонами или ингибиторами Интергетина 6. У него после такого лечения очень слабый иммунитет. Поэтому надо подождать, чтобы он восстановился и мог нормально отреагировать на вакцину. Предположим, человек перенес какую-нибудь вирусную инфекцию и у него были лейкоциты в крови – 1,5. Наверное, имеет смысл подождать, пока у него лейкоциты будут в норме, чтобы был нормальный ответ. А вот после банального ОРВИ прививаться можно сразу же, это вообще не обсуждается. Нужно логично подходить к этой ситуации. Отсрочку нужно делать не потому, что ребенок ослаблен и от вакцины будут проблемы, а потому, что в организме в этот момент не будет нормального иммунного ответа – и тогда, конечно, нет смысла тратить деньги на дорогостоящую вакцину.
Ветряная оспа: привиться или переболеть
Большинство из нас считает ветряную оспу (ветрянку) безобидной детской инфекцией. И не без основательно. Значительное количество случаев ветрянки у маленьких детей протекает легко, без осложнений. Тогда возникает вопрос: необходима ли прививка против этой инфекции?
Действительно ли ветрянка является банальной детской инфекцией, которой обязательно переболеешь и забудешь об этом?
Действительно, переболеешь «обязательно», но вот забыть об этом удается не всегда. Ветряную оспу вызывает вирус, относящийся к группе вирусов герпеса. Он достаточно легко передается воздушно-капельным путем от больного человека здоровому при разговоре, контактным путем (при тесном контакте). Возможности вируса вызывать заболевание очень высоки: из 100 человек контактных с больным ветрянкой заболеет 85-99 человек. Поэтому ветряная оспа является одним из самых распространенных заболеваний и большинство из нас перенесли ее в детском возрасте.
Чаще заболевание возникает в детском возрасте и протекает не очень тяжело: повышается температура, появляются недомогание и зудящие высыпания на коже в виде пузырьков. Как правило, эта сыпь проходит не оставляя никаких следов на коже.
Но часть случаев ветряной оспы протекает с осложнениями. Из 100 заболевших в 5-6 случаях регистрируются осложнения в виде:
У кого риск этих осложнений выше?
К группе риска относятся беременные женщины. С одной стороны, заболевание у беременной женщины протекает тяжело. С другой стороны, оно не безопасно для ее будущего ребенка. Если заболевание возникло на 13-20 неделе беременности, то есть риск выкидыша или рождения малыша с синдромом врожденной ветряной оспы (множественные уродства). Если заболевание возникло за 14 недель до родов и позже, то у малыша может развиться неонатальная ветряная оспа, при которой риск смертельного исхода достаточно высок.
Ни в коем случае. Вирус, вызывающий ветряную оспу во многих случаях после перенесенной ветрянки (даже если она протекала в легкой форме) не удаляется полностью из организма, а перемещается по нервным волокнам в спинной мозг и на какое-то время «засыпает» там. В последствии, у таких людей, переболевших в детстве «безобидной» ветрянкой, после переохлаждения, воздействия стрессового и других факторов, вирус «просыпается» и вызывает опоясывающий лишай. Это мучительное заболевание, при котором по ходу нервов, расположенных на одной стороне тела возникают высыпания и интенсивный болевой синдром. Такая клиническая картина может возникать несколько раз в год. Существуют определенные трудности при лечении опоясывающего лишая.
Какова ситуация по заболеваемости ветряной оспой в г.ЯНАО?
Уровень заболеваемости ветряной оспой в последние годы остается высоким. За 2011 год было зарегистрировано 5627 случаев ветряной оспы, из них у детей до 14 лет 5182. Наибольшее количество случаев наблюдается в крупных городах, таких как г. Ноябрьск (1987 случаев, из них у детей до 14 лет 1840), г. Новый Уренгой (1524 сл.), и в Пуровском районе (514 случаев). Заболеваемость по сравнению с 2010 годом увеличилась на 1145 случая или на 25,5 %.
Как давно в других странах используются вакцины против ветряной оспы?
Опыт использования вакцин для предупреждения ветряной оспы насчитывает более 30 лет. Такие вакцины начали создаваться еще в 70-е годы прошлого столетия. Первая вакцина была зарегистрирована в 1986г. и начала использоваться в Японии. В последующем (с 1995 года) вакцины против ветряной оспы были созданы и начали активно применяться в США и других странах.
В настоящее время в ряде стран мира проводится вакцинация против ветряной оспы среди лиц, относящихся к контингентам риска (Австрия, Бельгия, Финляндия, Польша и др.). Такая тактика иммунизации не позволяет существенно снизить заболеваемость ветряной оспой в целом, но обеспечивает индивидуальную защиту наиболее уязвимых контингентов.
Какие вакцины против ветряной оспы используются в настоящее время и как их применяют?
Имеющиеся в настоящее время в мире вакцины для предупреждения ветряной оспы содержат одинаковый живой вакцинный вариант вируса. В нашей стране зарегистрированы и используются в практике вакцины «Варилрикс» (страна-производитель Бельгия) и «Окавакс» (страна-производитель Япония).
В нашем календаре профилактических прививок вакцинация против ветряной оспы пока не предусмотрена. Поэтому прививки против этого заболевания можно получить на платной основе. В перспективе планируется включение этой позиции в плановые прививки или прививки, проводимые по эпидемическим показаниям.
Ветряная оспа
Возбудитель ветряной оспы относится к вездесущему, но немногочисленному семейству герпесвирусов. Все члены семейства вызывают кожные поражения при простом и генитальном герпесе, цитомегаловирусной инфекции и опоясывающем лишае. Все они, и ветряная оспа не исключение, начинают внедрение со слизистых, а после на всю оставшуюся жизнь человека прячутся в нервной ткани, выходя на поверхность в виде герпетических высыпаний.
Как и почему происходит заражение ветряной оспой?
Источник заболевания – больной человек в период образования сыпи. Не обязательно встречаться с самим больным, достаточно получить плавающую в воздухе вылетевшую при кашле или разговоре капельку слюны с живым вирусом.
Как обнаружить вирус ветряной оспы?
Большинство переносит ветрянку в детском саду, восприимчивость к инфекционному агенту практически 96%, поэтому ветряная оспа у взрослых встречается очень редко, а течение её преимущественно нетипично. Симптомы либо слишком выражены, либо почти не выражены, только не классический вариант.
Часто инфекцию принимают за аллергическую реакцию, когда не появляются пузырьки, процесс останавливается на стадии пятнышек. Часто на передний план выходят симптомы тяжелой интоксикации, при этом сыпь малозаметная. Усугубляют общую реакцию сопутствующие хронические болезни и возрастное снижение иммунитета.
Инфекционисты международной клиники Медика24 диагностируют патологию и помогут справиться с симптомами, ухудшающими качество жизни.
Заболевание начинается остро, на начало – продромальный период – уходит около двух суток. Характерных симптомов у начала ветряной оспы нет, просто интоксикация. Но у каждого третьего взрослого болезнь начинается с выраженных проявлений: лихорадка, головная боль, тошнота, боли в животе и пояснице.
В некоторых случаях первыми симптомами ветряной оспы могут быть катаральные явления: першение в горле, насморк и сухой кашель.
Самый характерный признак ветряной оспы
Новые пузырьки появляются в несколько этапов, таких волн не более четырех с перерывом день-два, и около недели регулярно «подсыпает» новыми. На весь период сыпи уходит не более 3-х недель, на третьей преимущественно образуются корочки. Рубцов не остается.
Где может появиться ветряночная сыпь?
Сначала на туловище и конечностях, но не на ладошках и стопах, а после – на лице и голове. Во рту тоже бывает, вызывая боли при жевании и слюнотечение, пузырьки легко вскрываются, образуя эрозии, которые за 3 дня заживают. На слизистой половых органов тоже возникают пузыри. Папулы вырастают и в глазу, переносятся довольно легко, пузырек быстро вскрывается, образуя язвочку, которая за пару дней бесследно проходит.
В международной клинике Медика24 проводится обследование на высокоточном оборудовании, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение.
Какие еще симптомы встречаются при ветряной оспе?
При образовании сыпи повышается температура, сыпь идет волнами и лихорадка тоже волнами, но температура редко длится более 5 дней. При чрезвычайно обильной сыпи возможна высокая температура и сонливость, судороги и потеря сознания. Сыпь, конечно, сильно чешется.
Почти у половины на шее и в подчелюстных областях увеличиваются лимфатические узлы, чего почти не встречается у детишек. Самочувствие взрослых страдает значительнее, чем у детей, и выраженность клинических проявлений интенсивнее.
Как обычно протекает инфекция?
Легкое течение с немногочисленными высыпаниями, нормальной или кратко повышающейся до 38°С температурой, пузыри проходят за 3 дня.
При течении инфекции средней тяжести с температурой до 39°С обильные кожные образования проходят за 5 дней.
Тяжелая ветрянка отмечается у ослабленных хроническими болезнями пациентов, свежая сыпь держится почти неделю, состояние тяжелое с выраженными симптомами интоксикации.
При ухудшении состояния необходимо сразу обратиться к инфекционисту, который ведёт приём без выходных и праздников международной клинике Медика24. Запись осуществляется круглосуточно по телефону +7 (495) 230-00-01. Ранее начало специальной терапии позволит избежать непоправимых последствий.
Как еще может протекать инфекция?
У взрослых чаще встречаются атипичные формы. Так, при лечении иммуноглобулином контактировавшего с больным взрослого, что практикуется при безусловной вероятности развития заболевания, симптомы ветряной оспы почти не выражены и этот вариант называется стёртым.
У больных с тяжелыми хроническими процессами, опухолями или после пересадки, наоборот, развиваются тяжелые формы по типу гангрены пузырьков, с огромными пузырями – буллезная, геморрагическая с кровоизлияниями в пузырьки – при заболеваниях крови. Очень тяжело течет генерализованная форма, когда сыпь образуется даже во внутренних органах.
Мы вам перезвоним, оставьте свой номер телефона
Когда больной считается излеченным?
Не раньше, чем он сам себя почувствует выздоравливающим, а по медицинским критериям:
Большинство переносит ветрянку в детстве, у взрослых инфекция протекает гораздо тяжелее, чем у детишек, которые даже во время расцвета заболевания хорошо себя чувствуют и активны.
В международной клинике Медика24 используются самые эффективные отечественные и зарубежные методики терапии, что позволяет существенно улучшить качество жизни наших пациентов и сохранить их активность. Получите помощь специалиста нашего медицинского центра, позвонив по телефону +7 (495) 230-00-01
Не требуется обработки антисептиками поверхностей в комнате больного, потому что попадание вируса на них приводит к его гибели, но в холоде он сохраняется довольно долго и легко восстанавливается после замораживания. При этом вирусная частица очень летуча и на частичках слюны летает от человека к человеку.
Кто устойчив к вирусному заражению?
Ветряная оспа – удивительная инфекция по степени прилипчивости, и поэтому большинство переносит её в детстве. На некоторое время новорожденному остается защита от давным-давно переболевшей ветрянкой мамы, причина этой устойчивости – доставшиеся малышу противовирусные антитела, циркулировавшие в системе кровотока беременной. Как только антитела разрушатся, ребенок станет беззащитным.
Иммунитет после болезни характеризуют как устойчивый, практически пожизненный, тем не менее, в редчайших случаях повторное заболевание возможно. Дело в том, что вирусная частица оседает в нервных узлах – ганглиях, и даже через несколько лет она может стать причиной опоясывающего лишая или даже повторной ветряной оспы, а циркулирующие в крови антитела не чинят неприятностей внезапно активизирующемуся герспесвирусу 3 типа.
Только квалифицированный врач-инфекционист способен быстро провести дифференциальный диагноз и выявить причину патологического состояния. Иногда при этом необходимо прибегнуть к современным методам диагностики. Всё это возможно в международной клинике Медика24.
Причина заражения: как болезнь передается от человека к человеку?
Маловероятно, что причиной ветряной оспы может стать контактный путь передачи – через прикосновение к больному. Но вирусная частица прекрасно передается воздушно-капельным путем с помощью аэрозоля, который образуется в воздухе из мельчайших капелек слюны при кашле и разговоре больного человека.
В мельчайших капельках слюны плавают живые инфекционные агенты, считают, что и через вентиляционную систему инфекция распространяется таким же способом, ведь достаточно одного больного на многоквартирный подъезд, и заболеют все жильцы, не имеющие иммунитета.
При возникновении заболевания необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Почему образуются пятна и пузырьки на коже?
Главное проявление ветряной оспы – характерное поражение кожи. Ветряночный агент имеет тропизм к коже, первым делом он устремляется туда, внедряется в клетки и размножается. Пока частица находится в клетке, организм реагирует на непорядок образованием воспалительного вала: рядом расширяются сосудики, по которым активно прибывают иммунные клетки, наполненные биологически активными веществами, растворяющими все чужеродные вещества. В общем, развивается воспалительный отек.
Плодящийся вражеский агент и иммунные защитники совместно становятся причиной гибели клетки. На месте умершей клетки образуется полость, которая наполняется окружающей воспалительной жидкостью, отслаивающей поверхностный слой кожи. Так из пятнышка образуется пузырек.
Когда больной заразен для окружающих?
Период от проникновения инфекционного агента до развития симптомов заболевания при ветряной оспе продолжается не более 3-х недель. Но уже в последние несколько дней инкубации в организме инфицированного человека происходит размножение вирусов и выделение его в окружающее пространство. В это время человек еще не знает о своей болезни, но он уже способен стать причиной заражения других людей за сутки до появления высыпаний.
На все время появления новых кожных проявлений ветряной оспы человек является источником заразы. Когда новых пузырьков уже не появляется, но ещё остаются корочки, человек уже не опасен и вполне может контактировать с людьми. В среднем весь период зарождения и созревания пузырей длится около недели, но у ослабленных сопутствующими заболеваниями взрослых инфекция может протекать нетипично, долго и тяжело.
Специалисты международной клиники Медика24 всегда учитывают не только индивидуальные особенности заболевания, но возможности и интересы каждого пациента, чтобы лечение было максимально комфортным и реально улучшающим качество жизни. Если Вы не здоровы, случайно контактировали с источником инфекции или в семье появился инфекционный больной, позвоните по телефону: +7 (495) 230-00-01
Ветряная оспа передается необыкновенно летучим вирусом герпеса 3 типа. В медицинской литературе высокая вероятность передачи инфекции обозначается как вирулентность 96%, а в жизни выглядит так: если в подъезде дома появился больной ветрянкой, то заболевают все, кто не переболел ранее.
Всегда ли нужно сдавать анализ на ветряную оспу?
Диагностика несложна, и часто не требуется сдавать анализы для выявления возбудителя инфекции. Ветряная оспа имеет очень характерные клинические проявления, поэтому диагностика проводится врачом-инфекционистом по симптомам.
В пользу инфекции говорит и высокая степень передачи, в большинстве случаев удается проследить, откуда пришла инфекция. Диагностика возбудителя может потребоваться при атипичном течении заболевания, когда проявления либо менее, либо более выражены и не похожи на ветряную оспу.
Какие методы диагностики может назначить врач при ветряной оспе?
При любом инфекционном процессе в общем анализе крови отмечаются изменения, и при ветрянке тоже, но специфичных только для этого заболевания проявлений нет. В большинстве случаев отмечается ускорение скорости оседания эритроцитов – СОЭ.
Для выявления возбудителя берут содержимое пузырька или соскоб-отпечаток с эрозии, после специального серебрения при микроскопии определяют скопления вирусов или гигантские клетки с множеством ядер. При нетипичной форме, проявляющейся катаральными изменениями в горле, тоже выполняют эти реакции.
С помощью тестовых систем молекулярно-биологическими методами выявляют антитела к вирусу в крови, это называется серологическим исследованием. Как правило, диагностику выполняют при тяжелом течении, правда, выраженность изменений никак не коррелирует с тяжестью заболевания.
Инфекционист международной клиники Медика24, обладая обширным клиническим кругозором, имеет в своём распоряжении самые современные методы диагностики и оборудование с возможностью выполнения сложных анализов, что сказывается на благоприятном прогнозе для пациента.
На какие болезни могут быть похожи проявления ветрянки?
Дифференциальная диагностика ветряной оспы проводится с другими процессами, при которых также возникают кожные изменения в сочетании с симптомами интоксикации. Прежде всего, с ОРВИ и герпетическими инфекциями: генерализованным герпесом и цитомегаловирусной инфекцией.
Ищут отличия от гнойничкового поражения кожи – стрептодермии и опасной инфекции животных – ящура, и другими инфекциями.
Только квалифицированный специалист, имеющий широкие диагностические возможности, способен быстро провести дифференциальный диагноз и выявить причину патологического состояния, и всё это возможно в инфекционном центре Международная клиника Медика24.
Мы вам перезвоним, оставьте свой номер телефона