множественная миелома 3 степени продолжительность жизни с лечением
Множественная миелома
Множественная миелома – злокачественное (которое растет с повреждением окружающих тканей) распространение плазматических клеток. Эти клетки представляют собой особый вид лейкоцитов, которые созрели до стадии, в которой они могут вырабатывать иммуноглобулины – белки, которые используются в защитных реакциях организма. Миеломная болезнь является вариантом хронического лейкоза.
Формы
Клинико-анатомическая классификация предполагает разделение на следующие формы:
Также выделяются некоторые редкие формы.
Международная классификация
По этой классификации у такой болезни как множественная миелома, стадии представлены в 3-х степенях тяжести болезни. Они определяются величиной опухолевой массы. Также стадии миеломной болезни разделяются на А и В, что определяется уровнем креатинина сыворотки крови. Выделяется множественная миелома 1, 2, а также множественная миелома 3 степени.
Причины
Причина, по которой возникает миеломная болезнь крови или миеломная болезнь костей, не определена.
Самой распространенной на сегодняшний день является вирусно-генетическая теория. Исходя из нее, в организм человека внедряются особые вирусы. Они попадают в незрелые клетки костного мозга и провоцируют деление последних. Наследственная роль также не может быть опровергнута, поскольку часто такого рода заболевания встречаются в определенных семьях и у лиц, которые имеют нарушение структуры хромосом.
Симптомы
При такой болезни как множественная миелома, симптомы могут быть объединены в несколько синдромов.
Костномозговой синдром, при котором опухолевые клетки, которые размножаются в костном мозге, становятся причиной разрушения костей.
Синдром белковой патологии, при котором выделяются клетки М-компонентов. При этом наблюдаются проблемы с мочеиспусканием.
Параамилоидоз – это отложение белка, который производится опухолью в разных органах, что существенно нарушает их работу. Может проявиться сильное сердцебиение, проблемы в работе сердца, уменьшиться подвижность суставов, появятся боли.
Синдром повышенной вязкости крови, который связан с увеличением в ней белка. Проявляются кровотечения из носа и десен, нарушение зрения и даже парапротеинемическая кома.
Гиперкальцемия, которая связана с разрушением костей в процессе роста опухолей. Среди симптомов проявляются рвота, тошнота, плохой аппетит, сонливость.
Диагностика
Если есть подозрение на то, что у пациента миеломная болезнь, диагностика включает следующие методы:
Три главных признака множественной миеломы таковы:
Лечение
Если миеломная болезнь, лечение которой необходимо, находится на начальной стадии, то обычно придерживаются выжидательной тактики. Проводится диспансерное наблюдение и принимается решение о лечении лишь тогда, когда опухоль увеличивается, или ускоряется ее рост. Проводится:
Также при такой болезни, как множественная миелома, лечение может включать лечебную физкультуру и физические нагрузки, которые являются максимально допустимыми.
Осложнения
Продолжительность жизни у больных множественной миеломой в случае использования правильных методов лечения может составить от нескольких месяцев до 10 лет. В среднем это 24–30 месяцев.
Профилактика
Профилактические меры пока не разработаны, поскольку факторов риска, которые поддаются влиянию, пока нет. Также отсутствуют способы определить данное заболевание до того, как появились симптомы.
Множественная миелома
Множественной миеломой обычно страдают люди среднего и старшего возраста. Средний возраст на момент установления диагноза составляет 62 года для мужчин и 61 год для женщин. В последние несколько лет благодаря внедрению в клиническую практику новых лекарственных препаратов, удалось достигнуть значительных успехов в лечении данной болезни.
Если у Вас диагностировали множественную миелому, у Вас появляется масса вопросов, связанных с самой болезнью, ее лечением и отдаленными последствиями. Очень важно обсудить их с Вашим врачом, который поможет подобрать оптимальную схему лечения Вашей болезни.
Множественная миелома это опухоль иммунной системы, при которой в костном 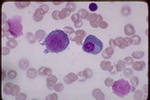
Множественная миелома начинается с одной клетки, подвергшейся генетической трансформации. Далее эта клетка делится до тех пор, пока не сформируется группа клеток с одинаковым генетическим дефектом. Эти клетки вырабатывают белка больше, чем нормальные плазматические клетки, сгущая, таким образом, кровь и создавая массу других проблем. Мониторинг количество этого белка является одним из путей оценки эффективности лечения заболевания.
Плазмацитома – это плазмоклеточная опухоль, которая может располагаться как в кости (костная плазмоцитома), так и во внекостных структурах (внекостная плазмоцитома). Плазмоцитома, ограниченная одним местом, называется солитарной плазмоцитомой, множественные плазмоцитомы называются множественной миеломой.
Чаще всего множественная миелома развивается у пожилых пациентов. Средний возраст на момент диагностики заболевания составляет 62 года. Более 75% пациентов с множественной миеломой старше 70 лет. Кроме того, заболевания крайне редко диагностируют у людей моложе 35 лет. Люди, чьи родственники страдают множественной миеломой, имеют несколько более высокий риск развития данного заболевания.
Множественная миелома относится к разнородной группе аномалий плазматических клеток, среди которых встречаются доброкачественные заболевания (моноклональная гаммапатия неустановленного происхождения MGUS) и бессимптомная или «тлеющая» миелома, которые могут трансформироваться во множественную миелому. Чаще всего множественную миелому диагностируют у людей, которым ранее была диагностирована MGUS, однако далеко не все люди со MGUS заболеют множественной миеломой.
Диагностика множественной миеломы
Люди с множественной миеломой испытывают симптомы, которые заставляют их обратиться к врачу. Это могут быть боли в костях, особенно в спине и ребрах и даже переломы костей. Некоторые пациенты отмечают жажду, частое мочеиспускание, необъяснимую потерю веса, слабость или усталость или частые инфекции. Иногда встречается тошнота и рвота. Конечно, данные симптомы не обязательно могут быть вызваны множественной миеломой, поэтому при их появлении необходимо проконсультироваться с врачом.
Диагноз множественной миеломы устанавливается при обнаружении:
Содержания плазматических клеток в костном мозге более 10%
Концентрации М-протеина в крови или моче более 30 г/дл
Высокой концентрации кальция в крови (позволяет заподозрить разрешение костной ткани), нарушении функции почек, анемии (низкого уровня гемоглобина) и проблем с костями
Наличие специальных генетических изменений дает важную информацию об агрессивности заболевания. Несмотря на то, что выбор программы лечения не обязательно основан на наличии тех или иных генетических отклонений, существую данные, что высокоагрессивные варианты множественной миеломы требуют более агрессивного лечения с применением новых препаратов.
Чем более локализованным является опухолевый процесс, тем больше шансов на успешное лечение. Далеко зашедшие стадии болезни хуже поддаются лечению, однако существуют походы к их адекватному контролю на протяжении многих лет.
Стадии множественной миеломы
Распределение пациентов по стадиям используется для оценки того, насколько распространился патологический процесс. При множественной миеломе используется 2 системы стадирования. Одна из них основана на оценки концентрации в крови бета-2-микроглобулина и альбумина. Эта система называется международной (InternationalStagingSystem (ISS)). Другая (Durie-Salmon) принимает во внимание количество М-протеина, концентрации кальция в крови, наличия анемии и состояния костей.
Лечение множественной миеломы
Не существую идеальной схемы лечения множественной миеломы, которая подходит абсолютно всем пациентам. Схема лечения выбирается исходя из стадии заболевания, симптомов болезни, возраста и других факторов.
Не все пациенты, страдающие множественной миеломой, нуждаются в незамедлительном лечении. При бессимптомном течении заболевания наблюдение может принести больше пользы, чем активное лечение.
При солитарной плазмоцитоме можно ограничиться местной терапией. Лечение распространенного процесса (множественной миеломы) направлено на уменьшение количества аномальных плазматических клеток и контроль таких проявлений заболевания, как анемия, инфекции, боль. Необходимо отметить, что ни одна из существующих на сегодня методик лечения не позволяет полностью вылечить данное заболевание.
Если Вам установлен диагноз множественной миеломы, то выбор стратегии лечения зависит от того, есть у Вас симптомы болезни или нет. Множественная миелома отличается тем, что может оставаться в стабильном состоянии на протяжении многих лет. В данной ситуации необходимо проходить плановое обследование каждые 3-6 месяцев. При возникновении необходимости лечения существуют следующие его разновидности:
Таргетная (молекулярно-нацеленная терапия). К данному виду лечения относятся такие препараты как талидомид, леналидомид и бортезомиб (велкейд)
Трансплантация стволовых кроветворных клеток
Каждый из видов лечения сопровождается развитием побочных эффектов, большинство из которых подвергаются лекарственной коррекции. Поэтому Вам необходимо обсудить с Вашим врачом все интересующие Вас вопросы.
Отдельно хотелось бы остановиться на сопроводительной терапии множественной миеломы. Данное лечение направлено на уменьшение выраженности побочных эффектов терапии. Оно не прекращается с прекращением лечения заболевания. Например, введение препаратов, укрепляющих костную ткань (бисфосфанаты). В случае выраженных болей врач может рекомендовать Вам хирургическое лечение или облучение для уменьшения давления на нерв, спинной мозг или другой орган. При развитии переломов костей Вам может потребоваться вмешательство травматолога-ортопеда. Поскольку множественная миелома существенно снижает Ваш иммунитет, Вы можете быть более подвержены инфекциям, что может потребовать профилактического приема антибиотиков, противовирусных и противогрибковых препаратов. Почечные проблемы часто встречаются у людей, страдающих множественной миеломой. Поэтому важно употреблять достаточное количество жидкости (2-3 литра в сутки) и воздерживаться от частого применения нестероидных противовоспалительных препаратов (НПВС: кетопрофен, анальгин, баралгин, ибупрофен и т.д.). Некоторые препараты, например доксорубицин, могут нарушать работу сердца, поэтому важен регулярной контроль деятельности сердечной мышцы. Наконец, прием леналидомида с дексаметазоном опасен развитием тромбозов сосудов, поэтому, доктор может рекомендовать Вам прием разжижающих кровь препаратов.
Прогнозом называют информацию о возможных исходах заболевания и эффективности лечения. Для его оценки врачи используют результаты крупных международных исследований, которые свидетельствуют о том, что общая выживаемость в последние 5 лет удвоилась. Однако, данная статистика:
Может варьировать в зависимости от стадии заболевания
Может быть основана на устаревших данных, не отражающих результатов последних исследований
Не может быть использована для точной оценки эффективности Вашего лечения
Поэтому прогноз заболевания зависит от:
Общего состояния здоровья
Тип, стадии и других характеристик Вашего заболевания
Множественная миелома 3 степени продолжительность жизни с лечением
ЛИМФОПРОЛИФЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ. Часть 4.
МНОЖЕСТВЕННАЯ МИЕЛОМА
(диагностика и лечение)
А.В.Колосков
(лекция для врачей и студентов)
Классическая диагностическая триада множественной миеломы включает:
— количество плазмацитов в костном мозге более 10%;
— литические повреждения костей;
— сывороточный и/или мочевой М-градиент.
При отсутствии костных повреждений диагноз ставится если имеет место плазмацитоз сопряженный с прогрессирующим увеличением содержания М-градиента или если присоединяются экстрамедуллярные (внекостномозговые) метастатические проявления.
Выделяют два подварианта миеломной болезни: солитарную костную плазмоцитому и экстрамедуллярную плазмоцитому. Для каждого из вариантов характерно отсутствие костномозгового плазмоцитоза, М-градиент определяется только у трети больных и заболевание развивается обычно в более раннем возрасте.
При солитарной костной плазмоцитоме в дебюте заболевания обнаруживают единичный костный дефект. Для верификации диагноза часто приходится прибегать к интраоперационному получению материала из места выявленного дефекта. По мере увеличения длительности заболевания очаги солитарной плазмоцитомы могут появлется в новых участках скелета и возможно поражение опухолевыми клетками костного мозга.
При экстрамедуллярной плазмоцитоме поражается лимфоидная ткань расположеная вне костной системы. Узлы экстрамедуллярной плазмоцитомы могут находиться достаточно поверхностно и быть доступными для пальпации. Для верификации диагноза необходимо получить материал из обнаруженного узла.
Стадии множественной миеломы по Durie и Salmon, 1975.
Стадия I: Низкая масса опухолевых клеток (менее 0.6 х 10^12 клеток/м^2). Критерии: совокупность следующих признаков:
— гемоглобин выше 100 г/л;
— кальций сыворотки меньше 3 ммоль/л;
— рентгенологически определяется нормальная структура костной ткани или только солитарный очаг;
— уровень продукции М-компонента:
в) экскреция легких цепей с мочей менее 4 г/сут;
Стадия III: Высокая масса опухолевых клеток (более 1.2 х 10^12 клеток/м^2). Критерии: любой из следующих признаков:
— гемоглобин ниже 85 г/л;
— кальций сыворотки более 3 ммоль/л;
— рентгенологически определяется выраженный остеодеструктивный процесс;
— уровень продукции М-компонента:
в) экскреция легких цепей с мочей более 4 г/сут;
Подстадия А : Почечная недостаточность отсутствует, креатинин сыворотки менее 20 мг/л
Подстадия Б : Почечная недостаточность, креатинин сыворотки более 20 мг/л
Наибольшие количество диагностических ошибок возникает в тех случаях миеломной болезни, когда отсутствуют выраженное ускорение СОЭ, повышение уровня общего белка сыворотки крови и не определяется М-градиент в сыворотке крови. Такая ситуация наиболее часто встречается при миеломе Бенс-Джонса и миеломе IgD. Как правило такие больные попадают в поле зрения врача в связи с выявлением протеинурии.
Количество теряемого белка может быть от незначительного количества до 30 и более грамм в сутки. Протеинурия отличается постоянством и стойкой тенденцией к увеличению по мере прогрессирования опухоли. Несмотря на очень большое количество теряемого белка нефротический синдром не развивается. Не бывает артериальной гипертензии и связанных с ней осложнений.
Более половины всех больных отмечают в качестве первой жалобы появление болей в позвоночнике. Часто у таких больных в качестве первичного представления рассматривают пояснично-крестцовый радикулит, спондилоартроз или болезнь Бехтерева.
Очень трудны для распознования варианты множественной миеломы, протекающие с амилоидозом. Значительные отложения амилоида могут наблюдаться при недлительно существующей опухоли («большой амилоидоз встречается при маленькой миеломе»). В таких случаях клинической картине заболевания над проявлениями миеломной болезни могут превалировать признаки поражения амилоидом того или иного органа или системы органов.
Для успешного решения диагностической и дифференциально-диагностической задач необходимо выполнить ряд обязательных условий.
Во-первых, врач должен быть готов увидеть за кажущимся на первый взгляд банальным симптомокомплексом «неопасного» заболевания более серьезную патологию. Решение этой задачи возможно при тщательном анализе всех имеющихся данных и стремлении понять и объяснить происхождение каждого симптома. Если хотя бы один симптом выбивается из общего строя сформированного предстовления о диагнозе, это представление должно быть подвергнуто строгой переоценке, а «неправильный» симптом должен в итоге получить свое объяснение.
Во-вторых, формирование представление о множественной миеломе возможно, если врач знаком с клиническими проявлениями данной опухоли. Трудно поймать черную кошку в темной комнате, особенно если ее там нет. Трудно заподозрить заболевание не зная его проявлений.
В-третьих, при подозрении на миеломную болезнь должны быть обязательно выполнены следующие исследования:
— морфологическое (гистологическое и цитологическое) исследование костного мозга;
— рентгенологическое исследование костей скелета (исключение может быть сделано для дистальных отделов конечностей от средней трети и ниже, то есть для тех мест, где миеломные очаги практически не встречаются);
— иммуноэлектрофорез сыворотки и мочи.
Выполнение предложенных условий обеспечивает достаточно надежное и своевременное выявление миеломной болезни.
Поскольку опухолевые клетки при множественной миеломе обладают особенностями кинетики, то в ряде случаев заболевание может выходить на плато при общей массе опухолевых клеток являющейся совместимой с жизнью. Примерно у 10% больных миелома протекает с минимальными клиническими проявлениями и прогрессирует очень медленно. Таким больным не требуется проведение специальной противоопухолевой терапии.
Подавляющее большинство больных множественной миеломой нуждаются в лечении. Лечение строится по двум направлениям. Первое направление включает в себя систематическую химиотерапию по одной из существующих схем, а второе направление заключается в симптоматическом поддерживающем лечении направленным на предотвращение осложнений болезни и побочных явлений химиотерапии.
Обычно химиотерапия проводится прерывистыми курсами с применением алкилирующих препаратов в сочетании с глюкокортикоидными гормонами.
Для лечения миеломной болезни алкилирующим препаратом первого ряда является мельфалан. К нему чувствительны около 50% больных, а его сочетание с преднизолоном эффективно в 75% случаев. Кроме мельфалана в качестве алкилирующего агента используют циклофосфан и несколько реже хлорбутин.
В результате проводимой терапии снижается масса опухолевых клеток и уровень М-градиента. Несмотря на то, что полной элиминации опухолевых клеток добиться не удается, у больных может наступить клиническая ремиссия заболевания. Оптимальные сроки для проведения терапи пока не установлены. Обычно длительность лечения составляет в среднем 1,5 года, а курсы химиотерапии повторяются практически ежемесячно. Отмена терапии сопровождается рецидивом заболевания в течение года. Возобновление лечения позволяет добиться улучшения у 80% больных. Несмотря на то, что поддерживающая терапия позволяет в ряде случаев увеличивать продолжительность ремиссии, достичь увеличения продолжительности жизни при этом не удается.
Использование методов миелотрансплантации в сочетании с интенсивной полихимиотерапией позволяет получать обнадеживающие результаты при лечении более молодых больных миеломой.
При возникновении синдрома повышенной вязкости для борьбы с его проявлениями используют плазмаферез, проводя сеансы через день до достижения положительного эффекта. Кроме того, этот метод может быть использован для лечения острой почечной недостаточности. Достигаемое при выполнения плазмафереза уменьшение белковой нагрузки на почки приводит к улучшению функциональных показателей.
Для профилактики инфекций у больных миеломой используют парентеральное введение гамма-глобулина. Для лечения возникшей инфекции необходимо безотлагательно использовать полнодозную терапии антибактериальными препаратами широкого спектра действия.
Общий прогноз при множественной миеломе неблагоприятный. Средняя продолжительность жизни в зависимости от стадии заболевания представлена ниже.
[an error occurred while processing this directive]
Пресс-центр
Терапия множественной миеломы: новые вызовы и пути их преодоления
Множественная миелома (ММ), хотя и относится к редким болезням, однако является вторым по распространенности гемобластозом.
До середины XX века не было разработано ни одного эффективного метода лечения, а средняя продолжительность жизни больных составляла 17 месяцев. Настоящий прорыв в лечении множественной миеломы произошел в начале 2000-х годов после внедрения в практику трансплантации стволовых клеток костного мозга и лекарственных средств нового поколения — иммуномодулирующих препаратов и ингибиторов протеасом.
В рамках III Конгресса гематологов России (14—16 апреля 2016 года, Москва) корреспондент «МВ» Елена Воронина встретилась с ведущими международными и российскими экспертами в области гематологии и обсудила инновации, протоколы терапии, проблемы и достижения в лечении множественной миеломы.
В России последнее десятилетие ознаменовалось успехами в терапии онкогематологических заболеваний: благодаря государственным программам лекарственного возмещения пациенты получают жизненно важные лекарства бесплатно и в полном объеме.
Сегодня больные, страдающие миеломой, лечатся в рамках федеральной программы «Семь нозологий» инновационными препаратами 1-й и 2-й линий терапии, зарекомендовавшими себя как эффективные и безопасные лекарственные средства.
В ближайшие годы на рынок выходят сразу нескольких новых противоопухолевых средств для терапии рефрактерной миеломы с различными механизмами действия (иммуномодуляторы, ингибиторы протеасом и гистондеацетилазы, моноклональные антитела). Очевидно, что, прежде чем новые разработки будут широко применяться, требуется тщательная оценка их эффективности и безопасности, получение отечественного опыта. Какому из них суждено стать стандартом терапии 3-й линии?
Перед российским медицинским сообществом стоят важные задачи: с одной стороны, быть на пике современных инновационных разработок, а с другой — тщательно взвешивать все риски при введении в практику новых препаратов. Цена ошибки слишком высока — это не только дорогостоящее лечение в каждом из случаев, но самое главное — здоровье пациента. Каковы будут рекомендации практикующим врачам по алгоритмам терапии, определяющим последовательность лечения с учетом новых терапевтических опций?
 Т. ФЭКОН, профессор гематологии Университета Лилля (Франция)
Т. ФЭКОН, профессор гематологии Университета Лилля (Франция)
«МВ»: — Какие изменения претерпела терапия ММ в последнее десятилетие?
Т.Ф.: — В последние несколько лет FDA и EMA одобрили 6 новых препаратов для лечения ММ, включая помалидомид (Зарегистрирован в РФ 07.05.15. — Прим. ред.). В основном препараты относятся к иммуномодулирующим агентам, ингибиторам протеасом или моноклональным антителам. Безопасность и эффективность моноклональных антител еще предстоит оценить в ходе клинических исследований. Это означает, что, с одной стороны, в будущем мы будем иметь больше терапевтических опций для лечения пациентов с ММ. С другой стороны, стоимость лечения, которая уже высока, будет еще выше.
ММ — заболевание, которое нечасто встречается. Например, во Франции каждый год выявляется приблизительно 5 тыс. новых случаев, что составляет всего 1—2% от всех случаев онкологических заболеваний. ММ считается хроническим, неизлечимым заболеванием. Новые препараты, одобренные в прошлом году, могут в корне изменить ситуацию. Вероятно, мы будем в состоянии излечить некоторых пациентов. Это очень хорошая новость для всех нас.
«МВ»: — Согласно существующим стандартам терапии ММ в странах Европы, какова оптимальная последовательность применения схем терапии?
Т.Ф.: — Говоря о терапии, мы должны разделить всех пациентов с ММ на молодых, которым показана трансплантация стволовых клеток костного мозга, и всех остальных. Пациенты на этапе подготовки к трансплантации — в индукционном режиме — получают тройную комбинацию иммуномодулирующих препаратов и ингибиторов протеасом. Это может быть сочетание таких лекарств, как бортезомиб, леналидомид, дексаметазон, циклофосфамид, иногда талидомид. После трансплантации используют консолидирующую терапию, для этой цели чаще всего применяют те же варианты терапии, которые были использованы в индукции. В дальнейшем части пациентов назначают поддерживающую терапию.
Пациентам, которым не показана трансплантация, назначают комбинации мелфалана, преднизолона, талидомида или бортезомиба либо леналидомида и дексаметазона. Я думаю, что большинство пациентов теперь получают терапию на основе бортезомиба в сочетании с леналидомидом и дексаметазоном.
«МВ»:— Какие изменения ожидают терапию ММ в будущем?
Т.Ф.: — Следующим большим шагом в терапии ММ должно стать повышение доступности для большинства пациентов современных препаратов, эффективность и безопасность которых доказана в ходе клинических испытаний. До тех же пор, пока действие новых препаратов не будет подтверждено на практике, базой в лечении ММ остаются проверенные иммуномодуляторы и ингибиторы протеасом.
 С.В. СЕМОЧКИН, профессор кафедры онкологии и гематологии РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук
С.В. СЕМОЧКИН, профессор кафедры онкологии и гематологии РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук
«МВ»: — Какую цель на сегодняшний день ставят при терапии ММ — излечение или контроль над заболеванием?
С.С.: — До недавнего времени считалось, что полное излечение ММ невозможно, и мы рассматривали миелому как неизлечимую болезнь, ориентируясь исключительно на максимальное продление жизни пациента. В 2015 году Bruno Paiva et al. опубликовали результаты исследования, в котором пациенты с ММ проходили терапию в конце 90-х годов. Оказалось, что молодые пациенты, получившие в полном объеме лечение, имеют 10%-ный шанс на полное выздоровление. Излечение ММ принципиально возможно (ВБП ≥ 10 лет) у 10% больных, пригодных для аутологичной трансплантации стволовых клеток.
По всей видимости, с появлением новых препаратов количество таких больных увеличится. Таким образом, наша цель меняется в сторону излечения хотя бы той части молодых пациентов, которые способны выдержать интенсивное лечение и трансплантацию.
«МВ»: — Какие новации вы можете назвать в диагностике ММ? Какую роль играет измерение минимальной остаточной болезни?
С.С.: — Поскольку теперь мы стремимся излечить пациента с ММ, крайне важно попытаться полностью убрать клон опухолевых клеток, то есть получить максимально глубокий ответ. В этой связи возрастает потребность оценки ответа на терапию на более глубоком, молекулярном уровне. Поэтому контроль минимальной остаточной болезни является важным компонентом лечения и диагностики.
На сегодняшний день существуют три принципиально разных подхода к оценке минимальной остаточной болезни. Это проточная цитометрия, когда мы с помощью соответствующих иммунологических меток отмечаем опухолевые клетки в массе костного мозга. Кроме того, развивается генетический метод секвенирования нового поколения. Наконец, совмещенный метод визуализации ПЭТ-КТ позволяет оценить глубину ответа у больных, у которых наблюдалось исходное поражение костей.
«МВ»: — Какова оптимальная последовательность применения схем терапии?
С.С.: — Это самый сложный вопрос, окончательного ответа на него пока нет. Тем не менее мы знаем, что отдельные препараты работают у пациентов, которые стали рефрактерными к ранее проведенной терапии. Существует определенная последовательность схем, которые можно применять, ориентируясь на этот факт. Адекватно используя этот подход, можно максимально долго продлевать жизнь пациенту в рамках хронической модели течения болезни.
«МВ»: — Каков алгоритм терапии рецидивирующей и рефрактерной ММ (РРММ)?
С.С.: — Пациенты с рефрактерной миеломой — это самая тяжелая категория больных — это пациенты, которые не отвечают на последнюю линию терапии. Благодаря появлению новых терапевтических агентов ситуация меняется.
В 2015 году был сформирован термин «пациенты с двойной рефрактерностью». Речь идет о больных, у которых отмечается рефрактерность к двум ключевым классам противомиеломных препаратов: ингибиторам протеасом (бортезомибу) и иммуномодулятору второго поколения (леналидомиду). Было установлено, что продолжительность жизни таких пациентов была крайне ограничена, несмотря на любые предпринимаемые попытки лечения. Общая выживаемость такой категории пациентов составляет порядка 9 месяцев.
В течение последних двух лет зарегистрированы несколько новых препаратов, которые работают у пациентов, утративших чувствительность к предыдущей линии терапии. В частности, в России был зарегистрирован иммуномодулятор третьего поколения помалидомид, который эффективен у пациентов, получавших бортезомиб и леналидомид. Продолжающиеся в настоящее время исследования дают основания считать, что терапия трехкомпонентными схемами на основе помалидомида позволит преодолеть «двойную рефрактерность» у пациентов с ММ.
Что касается лечения рецидивирующей миеломы, то при использовании помалидомида в составе трехкомпонентной схемы в 3-й линии терапии ответ достигается у 80% пациентов.
Таким образом, ориентируясь на ответ на предыдущие линии терапии, остаточные ресурсы костного мозга, общее состояние пациента и побочные эффекты на предыдущих этапах терапии, мы можем подобрать оптимальный профиль лечения для пациента.
«МВ»: — Какие изменения, по вашему мнению, ожидаются в терапии ММ в будущем?
С.С.: — Я думаю, будущее за трехкомпонентными схемами, когда наиболее активные терапевтические агенты будут применяться в комбинации. Появился новый класс препаратов для лечения ММ — моноклональные антитела (МКАТ) — иммунологическая терапия, нацеленная на определенные молекулярные мишени. Возможно, комбинируя МКАТ с хорошо зарекомендовавшими себя противомиеломными препаратами, нам удастся получить более глубокий ответ и существенно повлиять на продолжительность жизни.
 В.А. ЛАПИН, главный внештатный гематолог Ярославской области
В.А. ЛАПИН, главный внештатный гематолог Ярославской области
«МВ»: — Что изменилось за последние 10 лет в терапии ММ, как изменился доступ пациентов к лекарственным препаратам применительно к Ярославской области?
В.Л.: — Самые главные изменения, благодаря государственным программам лекарственного возмещения, касаются возможности пациентов с миеломой лечиться современными лекарствами. Доступность бесплатных лекарственных препаратов стимулирует рост обращаемости пациентов, развитие методов диагностики миеломы в регионе, повышение осведомленности о болезни как в среде врачей, так и в обществе, что в конечном счете увеличивает продолжительность жизни пациентов и ее качество.
«МВ»: — Какую роль в диагностике болезни играют генетические и иммунохимические обследования? Зачем они нужны?
В.Л.: — Для постановки диагноза ММ необходимо провести комплекс довольно сложных и дорогостоящих диагностических мероприятий — генетических и иммунохимических. От того, как быстро и точно будет поставлен диагноз, зависит тактика и стратегия лечения, включение пациента в Федеральный регистр и, как результат, начало терапии инновационными препаратами. Для чего они нужны? Как и при любом гематологическом заболевании, в основе возникновения ММ лежит генетическая мутация, которая происходит в клетках крови. Соответственно выживаемость больных зависит от характера мутации: есть прогностически благоприятные генетические варианты, есть заведомо неблагоприятные. Лечение пациентов в этих случаях отличается. Так же обстоят дела с иммунохимическими исследованиями, определением минимальной остаточной болезни, которая влияет на принятие решения о начале и окончании терапии.
Не все лаборатории могут проводить такие исследования на необходимом уровне, особенно в регионах, вдали от крупных гематологических центров. Даже там, где есть техническая возможность сделать все необходимые исследования, они не всегда доступны для пациентов, так как на большинстве территорий фонд обязательного медицинского страхования не компенсирует затраты на эти тесты. Чтобы проблема была решена, надо дополнить нормативные документы (стандарты терапии, клинико-статистические группы).
«МВ»: — Какой комплекс мероприятий, по вашему мнению, необходимо провести, чтобы медицинскую помощь для пациентов с ММ сделать стандартной во всех регионах проживания?
В.Л.: — Я практикую в Ярославской областной клинической больнице и по долгу службы занимаюсь организационными вопросами в гематологии. Как я уже сказал, основная проблема, которая мешает осуществлять терапию больных ММ в регионах, это недоступность каче-
ственной диагностики. Недостаточная техническая оснащенность большинства медицинских лабораторий не позволяет проводить иммунохимические и генетические исследования на необходимом уровне. Но даже там, где проводятся сложные диагностические процедуры, они также остаются недоступными для большинства пациентов из-за их стоимости.
Решить данную проблему помогут национальные клинические рекомендации, которые будут дополнены протоколами терапии и четко описывать действия врача по диагностике, лечению, реабилитации и профилактике гематологических заболеваний, тем самым помогут ему принимать решения по выбору метода лечения в определенной ситуации и будут включать в себя критерии качества медицинской помощи. Также важно наличие пероральных форм лекарств, образовательных программ для пациентов и терапевтов, рекомендаций по профилактике нежелательных явлений. Все вместе это делает медицинскую помощь стандартной независимо от региона проживания — Москва или Хабаровский край, Санкт-Петербург или Ярославская область.
 Т. ФЭКОН, профессор гематологии Университета Лилля (Франция)
Т. ФЭКОН, профессор гематологии Университета Лилля (Франция) С.В. СЕМОЧКИН, профессор кафедры онкологии и гематологии РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук
С.В. СЕМОЧКИН, профессор кафедры онкологии и гематологии РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук В.А. ЛАПИН, главный внештатный гематолог Ярославской области
В.А. ЛАПИН, главный внештатный гематолог Ярославской области