минимальная фракция выброса сердца для жизни
Как связаны значения фракции выброса и смертность пациентов с ХСН?
Несмотря на все ограничения, фракция выброса (ФВ) левого желудочка до сих пор остается одним из главнейших параметров, оцениваемых во время эхокардиографии у пациентов с хронической сердечной недостаточностью (ХСН).
Известно, что меньшие значения ФВ сопряжены с ухудшением прогноза. При этом данные о частоте смертельных исходов в зависимости от значений ФВ среди пациентов с сохраненной ФВ практически не изучены. В связи с чем целью обсуждающегося исследования стала оценка риска смерти среди пациентов с ХСН в зависимости от их ФВ и пола.
Исследование выполнялось на основании крупного корты пациентов с ХСН из Австралии.
Анализировались данные об исходном значении ФВ левого желудочка и смертельных исходах среди пациентов с ХСН.
В общей сложности участниками исследования стали 237 046 (48%) женщин и 256 109 (52%) мужчины, первое эхокардиографическое исследование которым было выполнено 2000-2019 году.
Средний период наблюдения за участниками составил 5.6 года. За это время было зарегистрировано 119 232 смертельных исходов.
В целом снижение ФВ встречалось чаще у мужчин, по сравнению с женщинами (17.6 против 8.2%). При этом значения ФВ
Таким образом, результаты представленного исследования в очередной раз подтвердили связь меньших значений ФВ левого желудочка со увеличением частоты смертельных исходов среди пациентов с ХСН. При этом у женщин среди пациентов с нормальной ФВ (65-69%) риск смерти также оказывался выше.
Stewart S., et al Eur J Heart Failure. 2020. doi: 10.1002/ejhf.2047.
Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
Рекомендации для пациентов
Что такое внезапная остановка сердца?
При внезапной остановке сердца оно перестаёт перекачивать кровь.
Внезапная остановка сердца - это не то же самое что инфаркт. Инфаркт наступает, когда одна или несколько артерий, снабжающих Ваше сердце кровью, закупоривается или блокируется. В результате может страдать сердечная мышца. Это можно представить как неполадку «сердечного трубопровода».
Внезапная остановка сердца может произойти в случае, если сердце начинает работать в опасно быстром ритме. Это можно представить как «электрическую» проблему сердца. Даже если неполадка «сердечного трубопровода» устранена методом ангиопластики, шунтирования или каким-либо другим способом, риск внезапной остановки сердца всё равно остается.
Причины внезапной остановки сердца.
Если Вы страдаете сердечной недостаточностью или у Вас был инфаркт, существует вероятность того, что Ваши сердечные мышцы повреждены.
При этом может страдать и проводящая (электрическая) система сердца, что создает риск внезапной остановки сердца.
Если подобная ситуация Вам близка, проконсультируйтесь с Вашим врачом по поводу целесообразности использования в целях безопасности имплантируемого дефибриллятора.
 |
Внезапная остановка сердца не имеет предвестников.
Имплантируемый дефибриллятор всегда наготове.
Необходим ли имплантируемый дефибриллятор мне?
Проблемами сердца занимаются врачи нескольких специальностей.
Кардиолог занимается такими проблемами как повышенное артериальное давление, высокий уровень холестерина и закупорка артерий.
Специалист по аритмиям занимается нарушениями работы электрической системы сердца, которая влияет на то, как сокращается Ваше сердце. Такой специалист может определить, необходим ли Вам имплантируемый дефибриллятор.
Как правило, кандидаты на установку имплантируемых дефибрилляторов имеют один или несколько следующих факторов риска:
Что такое фракция выброса?
Почему важно знать свою фракцию выброса?
Ваша фракция выброса это один из показателей, по которому Ваш врач может распознать сердечную недостаточность и оценит риск внезапной остановки сердца. Новейшие медицинские исследования показывают, что люди, не имевшие или перенесшие внезапную остановку сердца с фракцией выброса менее 40% имеют больший риск опасных ускорений сердечного ритма и внезапной остановки сердца.
Как измеряют фракцию выброса?
Обычно для определения фракции выброса используют простой и безболезненный метод, называемый эхокардиографией, или «УЗИ сердца». Этот метод, использующий для оценки работы сердца ультразвук, широко распространен и может быть выполнен в большинстве лечебных учреждений.
Что такое сердечная недостаточность?
Сердечная недостаточность это состояние, при котором возможность сердца перекачивать кровь снижена. Она может быть следствием инфаркта, неконтролируемой гипертонии или другой болезни. Из-за сердечной недостаточности работа сердца не может удовлетворить потребности организма в кислороде.
В результате в лёгких, ногах и других тканях может скапливаться жидкость.
Что такое имплантируемый дефибриллятор?
Имплантируемый дефибриллятор является наиболее эффективным методом профилактики внезапной остановки сердца.
Его можно программировать, при каждом типе нарушения будет применён только необходимый объём воздействия.
Как работает имплантируемый дефибриллятор?
В зависимости от запрограммированного режима имплантируемый дефибриллятор для восстановления ритма может вначале посылать малоэнергетические, безболезненные электрические сигналы. Если они не действуют, посылается более сильный разряд. Такой разряд люди описывают как внезапное ощущение дискомфорта, иногда даже болезненное, однако быстро проходящее. Зачастую всё заканчивается раньше, чем Вы понимаете, что собственно происходило. Положительным моментом является также то, что имплантируемый дефибриллятор защищает Вас постоянно, 24 часа в сутки.
Что происходит во время процедуры имплантации?
Обычно процедура имплантации выполняется быстро, безопасно и, как правило, под местной анестезией. При этом не требуется операции на открытом сердце, и большинство пациентов возвращаются домой в течение суток. Следующий раздел представляет собой общее описание того, что происходит во время процедуры имплантации. Ваш случай может отличаться, все детали Вы можете обсудить с Вашим врачом.
Во время имплантации.
Обычно перед началом процедуры пациенты получают успокаивающие препараты и не чувствуют боли. Ваш врач выполнит небольшой разрез в верхнем отделе грудной клетки и через вену проведёт в Ваше сердце электроды. Затем врач подключит электроды к имплантируемому дефибриллятору и запрограммирует устройство. Далее имплантируемый дефибриллятор будет помещен под кожу и разрез будет зашит. Врач проверит, правильно ли работает имплантируемый дефибриллятор.
После процедуры.
После имплантации устройства пациент обычно проводят ночь в палате, а утром может вернуться домой. Под кожей в месте расположения устройства Вы сможете ощущать небольшой бугорок, это место может быть чувствительным. Обычно рекомендуется ограничить движения рукой на стороне имплантации на 2-6 недель. Более подробные инструкции по уходу Вы сможете получить от Вашего врача. Всё же Вы можете рассчитывать на скорое возвращение к прежней активности после операции. Если у Вас возникнут вопросы, пожалуйста, обратитесь к Вашему врачу или медсестре.
 |
Начало жизни с имплантируемым дефибриллятором: первые шесть недель.
Пришло время начать вновь полноценную жизнь. Мы надеемся, что она будет наполнена надеждой и уверенностью. Конечно же, пока не наступит излечение, вы можете испытывать некоторый дискомфорт. Также, чтобы не вызвать смещение электродов, возможно, придётся немного ограничить движения левой рукой. Обычно эти ограничения рекомендуются в течение 2-6 недель. Ваш врач расскажет Вам подробнее, каких движений и нагрузок следует избежать.
Если у Вас появятся вопросы о том, что можно или нельзя делать до выздоровления, не стесняйтесь спросить Вашего врача или медсестру. Вашей семье и друзьям будет интересно узнать о Вашем имплантируемом дефибрилляторе. Возможно, Вы захотите показать место имплантации и рассказать об операции. Расскажите всем, как Вы рады чувствовать выздоровление после болезни.
Самое время рассказать друзьям и близким о том, чем Вы вскоре планируете заняться. Выберите одно из Ваших любимых занятий и постройте планы, подумайте о том, как займётесь этим снова. Вера в себя и занятие приятными, доставляющими удовольствие делами вносит большой вклад в процесс выздоровления.
Жизнь с успехом:
Достижение необходимой Вам уверенности.
Новое устройство для Вашего сердца поможет Вам чувствовать себя спокойно и уверенно. Оно всегда начеку, постоянно заботясь о Вашем сердце 24 часа в сутки. Если Ваш имплантируемый дефибриллятор выявляет расстройство ритма, он посылает восстанавливающий его электрический импульс.
Вы можете представить, что это бригада скорой помощи, которая всегда рядом. И очень скоро Вы ощутите вклад этих положительных эффектов в повседневную жизнь.
Помните о том, что вам всё равно необходимо продолжать принимать лекарства и периодически проверять работу устройства у Вашего кардиолога и электрофизиолога (специалиста по сердечному ритму).
В любом случае, Ваша жизнь в Ваших руках, так что наслаждайтесь ей. Продолжайте строить планы. Расскажите всем, как хорошо себя чувствуете, чего благодаря этому добились, чем собираетесь заниматься. Для высокого качества жизни определите, чем Вам нравится заниматься, и возвращайтесь к активному образу жизни.
Всегда помните, что если у Вас появятся вопросы о каких-либо особых занятиях, например, вождении автомобиля или возвращении на работу, то необходимо проконсультироваться с Вашим врачом.
Что происходит после разряда: подготовьте план.
Вы сами создаёте свою жизнь.
Жизнь состоит из мгновений, поэтому, чем больше удовольствия мы от них получаем, тем более плодотворной наша жизнь становится.
Имплантируемый дефибриллятор может помочь Вам получать от жизни больше удовольствия, чтобы вы могли с уверенностью смотреть в будущее, которое так много для Вас значит.
Это могут быть простые, «земные» радости, например прогулки в парке, работа в саду или общение с Вашими близкими. Важно то, что эти мгновения часто делают жизнь богаче, так что спешите ими насладиться.
Часто задаваемые вопросы.
Что делать, если мой имплантируемый дефибриллятор выполнит разряд?
Если вы получили разряд, сделайте следующее:
1. Следуйте указаниям Вашего врача о том, что делать после разряда.
2. Не беспокойтесь, найдите спокойное место, где можно сесть или прилечь.
3. Обратите внимание на свои ощущения, расскажите о них остальным.
4. Попросите кого-то из друзей или близких остаться с Вами, пока вы не почувствуете себя лучше. Если в момент разряда Вас кто-то касался, то он мог ощутить сокращение мышц груди или плеча. Разряд не подействует на касающегося Вас
5. Проинструктируйте близких или друзей вызвать скорую помощь в случае, если после разряда в течение минуты Вы не придете в сознание.
6. Если после разряда к Вам не вернется нормальное самочувствие, попросите вызвать врача и помочь Вам добраться до ближайшей медицинской помощи.
Можно ли мне будет водить автомобиль?
Большинство людей с имплантируемыми дефибрилляторами снова могут управлять автомобилем. Это зависит от рекомендаций врача, требований законодательства и условий страхования.
Можно ли мне будет путешествовать?
Большинство людей с имплантируемыми дефибрилляторами могут путешествий без каких-либо ограничений.
Путешествуя с имплантируемым дефибриллятором, Вы должны знать, что более чем в 120 странах есть центры поддержки Вашего устройства. За дополнительной информацией о путешествиях с имплантируемым дефибриллятором обратитесь к Вашему врачу.
Как себя вести с охраной аэропортов?
Охранные системы аэропортов могут обнаружить металл Вашего имплантируемого дефибриллятора, и Вас могут попросить пройти дополнительную проверку.
Может понадобиться показать идентификационную карточку Вашего устройства. Предложите проверить Вас ручным устройством. Также попросите не подносить детектор к Вашему устройству, так как он может вызвать разряд дефибрилляции.
Могу ли я проходить через системы защиты от краж в магазинах? Да. В некоторых случаях системы в магазинах, библиотеках и других местах могут временно взаимодействовать с Вашим имплантируемым дефибриллятором, если Вы задержитесь рядом с ними. Просто проходите через них с обычной скоростью.
Безопасны ли физические нагрузки?
Большинство физических нагрузок безопасны. Имплантируемый дефибриллятор различает, ускоряется ритм Вашего сердца в связи с обычной физической нагрузкой или имеет место нарушение ритма. Чтобы выбрать оптимальную тактику, обсудите уровень Вашей активности с врачом.
Как быть с интимной жизнью?
Большинство пациентов могут вернуться к прежней активности. Пациенты с имплантируемыми дефибрилляторами бывают обеспокоены, может ли в момент близости произойти разряд. Это может случится лишь в редких случаях, однако это возможно. Разряд не подействует на Вашего партнера. Ваш врач может также проконсультировать Вас по этому вопросу.
Как мне узнать, исправен ли мой имплантируемый дефибриллятор? Что случится, если батарея разрядится?
Врач, имплантировавший Вам устройство, назначит график регулярных проверок устройства. Если он обнаружит, что заряд батареи низкий, будет обсуждаться необходимость замены. Так как батарея устройства не может быть перезаряжена, необходима будет замена всего устройства, обычно это необходимо раз в 5-8 лет.
Сердечная недостаточность с восстановленной фракцией выброса: критерии диагноза и стратегии терапии
Действующие рекомендации по диагностике и лечению сердечной недостаточности (СН) выделяют три ее варианта в зависимости от фракции выброса: СН со сниженной фракцией выброса ( 40%.
Именно такие критерии использовались в подавляющем большинстве исследований СН с восстановленной фракцией выброса.
Учитывая отсутствие сведений об эффектах долгосрочной отмены терапии у таких пациентов, а также данных исследования TRED-HF, продемонстрировавшего ухудшения течения СН даже после восстановления фракции выброса при отмене терапии у пациентов с дилатационной кардиомиопатией, подчеркивается, что все больные с СН и восстановленной фракцией выброса должны продолжать прием обозначенной в рекомендациях для пациентов с СН и низкой фракцией выброса терапии.
Что касается ведения таких пациентов, то, как отмечают авторы, следует помнить, что несмотря на восстановленную фракцию выброса такие пациенты имеют повышенный риск развития сердечно-сосудистых осложнений. Кроме того, не исключено и снижение фракции выброса вновь. В связи с чем каждые 6 месяцев рекомендовано выполнение эхокардиографии, в том числе с оценкой деформации левого желудочка, каждые 6-12 месяцев – электрокардиографии (ЭКГ), а также исследование концентрации мозговых натрийуретических пептидов. В том случае, если есть основания предполагать наличие повышенного риска развития нарушений ритма сердца (например, при транстиретиновом амилоидозе), каждые 1-2 года рекомендовано выполнение холтеровского мониторирования ЭКГ. Обсуждается, что после года клинически стабильной СН с восстановленной фракцией выброса можно рассмотреть выполнение ЯМР-томографии в том случае, если она не выполнялась во время СН с низкой фракцией выброса.
Wilcox JE, et al. J Am Coll Cardiol. 2020 Aug 11;76(6):719-734.
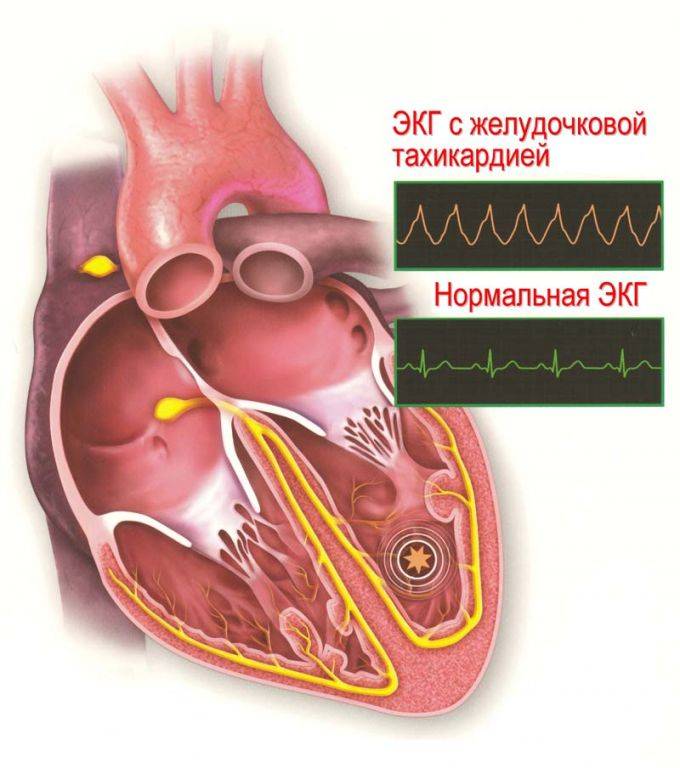
Фракция выброса левого желудочка сердца: нормы, причины понижения и высокой, как повысить
© Автор: Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
Что такое фракция выброса и зачем ее нужно оценивать?
Фракция выброса сердца (ФВ) – это показатель, отражающий объем крови, выталкиваемой левым желудочком (ЛЖ) в момент его сокращения (систолы) в просвет аорты. Рассчитывается ФВ исходя из соотношения объема крови, выбрасываемой в аорту, к объему крови, находящейся в левом желудочке в момент его расслабления (диастолы). То есть когда желудочек расслаблен, он вмещает в себя кровь из левого предсердия (конечный диастолический объем – КДО), а затем, сокращаясь, он выталкивает часть крови в просвет аорты. Вот эта часть крови и является фракцией выброса, выраженной в процентах.
Фракция выброса крови является величиной, которую технически просто рассчитать, и которая обладает достаточно высокой информативностью относительно сократительной способности миокарда. От этой величины во многом зависит необходимость назначения сердечных препаратов, а также определяется прогноз для пациентов с сердечно-сосудистой недостаточностью.
Как рассчитывают фракцию выброса?
Данный показатель может быть рассчитан по формуле Тейхольца или Симпсона. Расчет осуществляется с помощью программы, автоматически вычисляющей результат в зависимости от конечных систолического и диастолического объема левого желудочка, а также его размеров.
Более удачным считается расчет по методу Симпсона, так как по Тейхольцу в срез исследования при двухмерной Эхо-КГ могут не попасть небольшие участки миокарда с нарушенной локальной сократимостью, в то время как при методе Симпсона в срез окружности попадают более значительные участки миокарда.
Несмотря на то, что на устаревшей аппаратуре применяется метод Тейхольца, современные кабинеты УЗ-диагностики предпочитают оценивать фракцию выброса методом Симпсона. Полученные результаты, кстати, могут отличаться – в зависимости от метода на величины в пределах 10%.
Нормальные показатели ФВ
Нормальное значение фракции выброса отличается у разных людей, а также зависит от аппаратуры, на которой проводится исследование, и от метода, по которому рассчитывают фракцию.
Усредненные значения составляют приблизительно 50-60%, нижняя граница нормы по формуле Симпсона составляет не менее 45%, по формуле Тейхольца – не менее 55%. Этот процент означает, что именно такое количество крови за одно сердечное сокращение необходимо протолкнуть сердцу в просвет аорты, чтобы обеспечить адекватную доставку кислорода к внутренним органам.
О запущенной сердечной недостаточности говорят 35-40%, еще более низкие значения чреваты скоротечными последствиями.
У детей в периоде новорожденности ФВ составляет не менее 60%, в основном 60-80%, постепенно достигая обычных показателей нормы по мере роста.
Из отклонений от нормы чаще, чем повышенная фракция выброса, встречается снижение ее значения, обусловленное различными заболеваниями.
Если показатель снижен, значит, сердечная мышца не может достаточно сокращаться, вследствие чего объем изгоняемой крови уменьшается, а внутренние органы, и, в первую очередь, головной мозг, получают меньше кислорода.
Иногда в заключении эхокардиоскопии можно увидеть, что значение ФВ выше усредненных показателей (60% и более). Как правило, в таких случаях показатель составляет не более 80%, так как больший объем крови левый желудочек в силу физиологических особенностей изгнать в аорту не сможет.
Как правило, высокая ФВ наблюдается у здоровых лиц при отсутствии иной кардиологической патологии, а также у спортсменов с тренированной сердечной мышцей, когда сердце при каждом ударе сокращается с большей силой, чем у обычного человека, и изгоняет в аорту больший процент содержащейся в нем крови.
Кроме этого, в случае, если у пациента имеется гипертрофия миокарда ЛЖ как проявление гипертрофической кардиомиопатии или артериальной гипертонии, повышенная ФВ может свидетельствовать о том, что сердечная мышца пока еще может компенсировать начинающуюся сердечную недостаточность и стремится изгнать в аорту как можно больше крови. По мере прогрессирования сердечной недостаточности ФВ постепенно снижается, поэтому для пациентов с клинически проявляющейся ХСН очень важно выполнять эхокардиоскопию в динамике, чтобы не пропустить снижение ФВ.
Причины сниженной фракции выброса сердца
Основной причиной нарушения систолической (сократительной) функции миокарда является развитие хронической сердечной недостаточности (ХСН). В свою, очередь, ХСН возникает и прогрессирует из-за таких заболеваний, как:
Снижение ФВ вследствие инфаркта миокарда (b). Пораженные участки сердечной мышцы не могут сокращаться
Наиболее частой причиной снижения сердечного выброса являются острые или перенесенные инфаркты миокарда, сопровождающиеся снижением глобальной или локальной сократимости миокарда левого желудочка.
Симптомы сниженной фракции выброса
Все симптомы, по которым можно заподозрить снижение сократительной функции сердца, обусловлены ХСН. Поэтому и симптоматика этого заболевания выходит на первое место.
Однако, согласно наблюдениям практикующих врачей УЗ-диагностики, часто наблюдается следующее – у пациентов с выраженными признаками ХСН показатель фракции выброса остается в пределах нормы, в то время как у лиц с отсутствующими явными симптомами показатель фракции выброса значительно снижен. Поэтому несмотря на отсутствие симптомов, пациентам с наличием сердечной патологии обязательно хотя бы раз в год выполнять эхокардиоскопию.
Итак, к симптомам, позволяющим заподозрить нарушение сократимости миокарда, относятся:
При отсутствии грамотного лечения систолической дисфункции миокарда такие симптомы прогрессируют, нарастают и все тяжелее переносятся пациентом, поэтому при возникновении даже одного из них следует получить консультацию врача-терапевта или кардиолога.
В каких случаях требуется лечение сниженной фракции выброса?
Разумеется, ни один врач не предложит вам полечить низкий показатель, полученный по УЗИ сердца. Сначала врач должен выявить причину сниженной ФВ, а затем уже назначать лечение причинного заболевания. В зависимости от него и лечение может различаться, например, прием препаратов нитроглицерина при ишемической болезни, хирургическая коррекция пороков сердца, гипотензивные препараты при гипертонии и т. д. Пациенту важно уяснить, что если наблюдается снижение фракции выброса, значит, действительно развивается сердечная недостаточность и необходимо длительно и скурпулезно выполнять рекомендации врача.
Как увеличить сниженную фракцию выброса?
Для предотвращения перегрузки сердца объемом, то есть лишней жидкостью, показано соблюдение диеты с ограничением поваренной соли до 1.5 гр в сутки и с ограничением выпиваемой жидкости до 1.5 л в сутки. Также успешно используются мочегонные препараты (диуретики) – диакарб, диувер, верошпирон, индапамид, торасемид и др.
Для защиты сердца и сосудов изнутри применяются препараты с так называемыми органопротективными свойствами – ингибиторы АПФ. К ним относятся эналаприл (Энап, Энам), периндоприл (престариум, престанс), лизиноприл, каптоприл (Капотен). Также из препаратов с подобными свойствами широко распространены ингибиторы АРА II – лозартан (Лориста, Лозап), валсартан (Валз) и др.
Схема лечения всегда подбирается индивидуально, но пациент должен быть готов к тому, что фракция выброса нормализуется не сразу, а симптомы могут беспокоить еще какое-то время после начала терапии.
В ряде случаев единственным методом вылечить заболевание, послужившее причиной для развития ХСН, является хирургический. Могут понадобиться операции по протезированию клапанов, по установке стентов или шунтов на коронарных сосудах, по установке электрокардиостимулятора и т. д.
Однако, в случае тяжелой сердечной недостаточности (III-IV функциональный класс) с крайне низкой фракцией выброса, операция может быть противопоказана. Например, противопоказанием к протезированию митрального клапана является снижение ФВ менее 20%, а к имплантации кардиостимулятора – менее 35%. Тем не менее, противопоказания к операциям выявляются на очном осмотре у кардиохирурга.
Профилактика
Профилактическая направленность на предупреждение сердечно-сосудистых заболеваний, приводящих к низкой фракции выброса, остается особенно актуальной в современной экологически неблагоприятной обстановке, в эпоху малоподвижного образа жизни за компьютерами и питания малополезными продуктами.
Даже исходя из этого, можно сказать о том, что частый отдых за городом на свежем воздухе, здоровое питание, адекватные физические нагрузки (ходьба, легкий бег, зарядка, гимнастика), отказ от вредных привычек – все это является залогом длительного и правильного функционирования сердечно-сосудистой системы с нормальной сократительной способностью и тренированностью сердечной мышцы.








