Фдт шейки матки что это
ФДТ в гинекологии
Содержание:
Фотодинамическая терапия в гинекологии становится с каждым днем все популярней. У нее огромный спектр показаний и минимум противопоказаний. Предпочтение этому способу лечения отдается благодаря доказанной эффективности и безопасности. В Российской Федерации практикуется с 1992 года и на данный момент закреплен законодательными актами как вид высокотехнологичной медицинской помощи, оказываемой населению.
Что собой представляет ФДТ
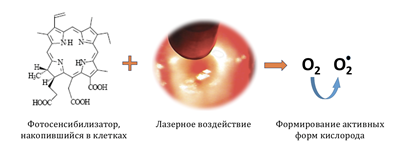
Фотодинамическая терапия — аппаратный метод, используемый в борьбе с различными патологиями инфекционного, воспалительного характера, а также с предраковыми опухолями, доброкачественными и злокачественными новообразованиями. Принцип действия заключается во введении в организм фотосенсибилизатора (ФС), который накапливается в патологических клетках, куда и направляется луч определенной длины волны и мощности. В результате реакции генерируется синглетный кислород, образуются свободные радикалы, повреждающие органеллы и мембраны клеток, накопившие маркер, и вызывая их гибель.
Происходит как бы «выпаривание» структур и одномоментная выработка цитокинов – информационных молекул, продуцирующих лимфоциты и регулирующих иммунитет. В качестве ФС-агента могут применяться концентраты для приготовления растворов, гели для наружного нанесения.
Используемое оборудование
ФДТ в гинекологии осуществляется с помощью приборов со световым излучением. Раньше под каждое устройство должны были подбираться конкретные фотосенсибилизаторы, от этого напрямую зависела эффективность лечения. В настоящее время разработана и выпущена серия полупроводниковых компактных аппаратов для любых ФС импортного и отечественного производства. Оснащение кабинетов обычно включает следующие виды установок:
Диагностика заболеваний выполняется по тому же принципу, что и сама терапия. Она помогает обнаружить невидимые опухолевые очаги и уточнить границы их распространенности.
Несмотря на то, что все агрегаты переносные и имеют небольшие размеры, выполнение процедур невозможно в бытовой обстановке. Для этого требуются специальные условия, соблюдение санитарных правил и норм, обеспечивающих безопасность находящихся в помещении людей.
Какие гинекологические заболевания лечатся ФДТ
Фотодинамическая терапия востребована во многих областях медицины. В гинекологической практике она получила широкое распространение не только при лечении рака, но и фоновых патологий шейки матки:
Если у женщины одно из перечисленных заболеваний отягощено ВПЧ, тогда излечиваются одновременно обе патологии.
При своевременном обращении еще в начале развития процесса ФДТ дает высокий результат и способна предупредить малигнизацию доброкачественных образований. Благодаря чему отпадает необходимость хирургического вмешательства, а, значит, полностью сохраняются маточное тело и эластичность шейки матки.
Противопоказания
Несмотря на то, что фотодинамическая терапия считается безвредной манипуляцией, в некоторых ситуациях на ее применение накладываются ограничения. В данный список входят:
Во время консультации специалист собирает анамнез, проводит визуальный осмотр и для подтверждения предварительного диагноза назначает лабораторные исследования. После чего делает заключение о возможности проведения данных терапевтических мероприятий.
Как проводится
Когда обследование подтверждает диагноз, и нет препятствий для ФДТ, врачом определяется подходящая тактика лечения и назначается дата его проведения. Фотодинамическая терапия в гинекологии планируется на первую (с 5 по 11 день) или вторую фазу цикла, то есть за неделю до начала менструации.
Для лечения вульвы и шейки матки мы используем зарегистрированный ЕАЭС и прошедший клинические испытания гель «ВИАЛАЙФ», не оказывающий негативного влияния на здоровье. Очаг поражения покрывается им примерно на 30-60 минут, а затем на промаркированном участке проводится облучение в заданном диапазоне настроек.
Дальнейшие действия зависят от местонахождения образования. Иногда необходимо расширение шейки матки, что вызывает у пациенток дискомфорт. Во влагалище вводится специальный светодиод, который наполняется водой для придания ему нужной формы. Таким образом доза облучения попадает в любые поврежденные полости.
После каждой процедуры следует прикрывать тело одеждой, смазывать открытые участки солнцезащитным кремом и носить очки с темными стеклами, так как в течение двух суток сохраняется повышенная чувствительность к свету.
Длительность терапии
В основном для получения положительного результата хватает и одной процедуры. По времени с момента обработки ФС она может занять от 2 до 4 часов. В запущенных случаях, при тяжелых течениях, обширных поражениях назначается от двух и более сеансов. Через пару недель осуществляется контрольный осмотр.
После курса ткани начинают восстанавливаться. Там, где ранее находился очаг, формируется новый эпителий. По прошествии двух месяцев заканчивается срок реабилитации, больные проходят повторное обследование, на основании которого разрабатывается дальнейший план лечения.
Преимущества ФДТ перед другими методами
Фотодинамическая терапия подходит для нерожавших женщин. Воздействие радиоволн на биологические структуры не вызывает ожога и не оставляет рубцов, что очень важно при последующем родоразрешении. В процессе родов шейка матки претерпевает только естественные физиологические изменения без разрывов. Кроме этого, аппаратное лечение становится критерием выбора и по другим показателям:
Сколько стоит ФДТ в Москве?
Несмотря на цены, устанавливаемые частными клиниками, фотодинамическая терапия широко используется в области гинекологии, поскольку позволяет избавиться даже от запущенных заболеваний. А главное – она дает женщинам шанс сохранить репродуктивную деятельность. Чтобы уточнить стоимость и записаться на лечение в нашем центре, приглашаем записаться на бесплатную консультацию по указанному адресу. Если у вас нет возможности или вы проживаете в другом городе, можно обсудить детали с доктором в онлайн-режиме.
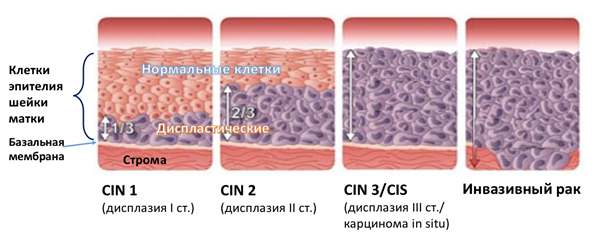
Дисплазия шейки матки
ЧТО ТАКОЕ ДИСПЛАЗИЯ ШЕЙКИ МАТКИ, И КАК ЕЕ ЛЕЧИТЬ?
Говоря о заболеваниях шейки матки, хочется внести ясность в некоторые основополагающие термины. Зачастую на приеме пациентку спрашивают: «Были ли у Вас какие-то операции?». После получения отрицательного ответа, задается еще один вопрос: «Шейку матки когда-нибудь лечили?». В 80% случаев женщины отвечают: «Да, давно уже эрозию прижигала».
Что же такое «эрозия» и почему к лечению этого состояния так легкомысленно относятся?
Во-первых, здесь имеет место неточность в самом названии заболевания. Оно максимально упрощается, чтобы женщине проще было его запомнить. Эрозией в большинстве случаев называются следующие состояния: эктопия и эктропион.
Что же такое «эктопия»? Шейку матки покрывают 2 типа эпителиев (клеток), различающихся по виду, функциям и расположению.
Первый тип – многослойный плоский эпителий, он представлен несколькими рядами клеток, различающихся по степени зрелости. Поверхностные клетки этого эпителия постоянно слущиваются (отпадают), унося с собой прикрепившиеся патогены (вирусы, бактерии). Таким образом, одна из основных задач этих клеток – защита шейки матки от болезнетворных воздействий.
Второй тип – цилиндрический эпителий, покрывающий внутреннюю часть шейки матки – цервикальный канал. Его основная задача – продуцировать слизь, которая в зависимости от дня менструального цикла либо помогает сперматозоидам проникнуть в полость матки, либо, наоборот, препятствует этому процессу. Данная слизь также защищает вышерасположенную полость матки от проникновения болезнетворных бактерий.


Итак, мы разобрались с терминами «эктопия», «эктропион» и «эрозия», поняв, что «прижигают» шейку матки чаще всего именно при эктопии и эктропионе.
А чем же опасны эктопия и эктропион? Сами по себе они не представляют опасности для здоровья женщины, беспокоя, в основной, обильными выделениями. Однако мы не зря уделили внимание различиям в эпителиях влагалищной части шейки матки и цервикального канала. Цилиндрические клетки цервикального канала представляют собой один слой, в результате чего являются более уязвимыми для инфекционных агентов. Наиболее грозным из них является – вирус папилломы человека (ВПЧ).
Эти специфические белки нарушают функцию структур клеток, задача которых контролировать «поведение» клетки и предотвращать ее опухолевое перерождение. В результате клетка, в которой поселился вирус, постепенно приобретает черты опухолевой – развивается дисплазия.
Диагностика дисплазии
Диагноз дисплазии шейки матки выставляется после получения заключения мазка на онкоцитологию, взятого с поверхности шейки матки и из цервикального канала. Именно цитология в нашей стране является скрининговым методом выявления дисплазии. В некоторых странах диагностика этого состояния начинается с забора мазка на ВПЧ.
Заподозрить дисплазию шейки матки можно при выполнении расширенной кольпоскопии – рассмотрения влагалищной части шейки матки после обработки растворами (уксусной кислоты и раствора Люголя).
Кольпоскоп Проба с уксусной кислотой Проба с раствором Люголя «Золотым стандартом» (методом, позволяющим наиболее четко определить диагноз) является – биопсия шейки матки под кольпоскопическим контролем с исследованием гистологии (т.е. строения) наиболее измененной зоны шейки матки.
Итак, диагностика дисплазии шейки матки включает в себя:
Особенности диагностики дисплазии и интерпретации заключений различных исследований являются темой для отдельной беседы, которая также будет опубликована. Именно правильная диагностика позволяет своевременно провести исчерпывающее лечение дисплазии и предотвратить развитие инвазивного рака шейки матки у более, чем 90% пациенток.
Лечение дисплазии шейки матки
Прежде чем говорить о методах лечения дисплазии, хочется указать на еще один важный аспект: особенностью дисплазии шейки матки является – мозаичность процесса. То есть, у одной и той же женщины на шейки матки могут быть изменения, характерные как для легкой дисплазии (CIN I), так и для тяжелой (CIN III). Диагноз выставляется по наиболее тяжелой из найденных степеней.
По данным научной литературы, легкая дисплазия (CIN I) может регрессировать, т.е. проходить самостоятельно у большого количества пациенток. Поэтому зачастую предлагается наблюдать за состоянием шейки матки с регулярной оценкой онкоцитологии и ВПЧ. Однако, если в течение 2 лет наблюдения процесс не произошло элиминации ВПЧ (вирус продолжает определяться/увеличивается его количество), а по результатам онкоцитологии определяется дисплазия – это показание для биопсии и дальнейшего лечения.
Если легкая дисплазия имеет определенный процент самостоятельного излечения, то этот процент гораздо ниже в случае умеренной дисплазии. При тяжелой степени самостоятельный регресс практически не встречается, более того, CIN II и III склонны к дальнейшему прогрессированию в рак на месте (Са in situ), а также инвазивный рак шейки матки. В связи с этим на сегодняшний день по результатам онкоцитологии выделяют только 2 состояние – легкую степень дисплазии (LSIL) и тяжелую (HSIL).

В случае если имеет место эктопия шейки матки в сочетании с легкой степенью дисплазии (CIN I, LSIL) могут выполняться деструктивные методы лечения. Их цель – разрушить патологические клетки, инициировать возникновение той самой «корочки», под которой шейка матки заживет, покрывшись «правильными» клетками. На сегодняшний день выполняются следующие деструктивные виды лечения:
Если выявлена тяжелая дисплазия шейки матки (CIN II-III, HSIL), лечение НЕ может быть деструктивным! В противном случае, мы получим зажившую и визуально ничем не смущающую шейку матки, под новым эпителием которой может прогрессировать дисплазия и развиваться инвазия.
Фотодинамическая терапия шейки матки (ФДТ)
Противопоказаниями к ФДТ являются:
Особенности проведения процедуры:
Фотосенсибилизатор может накапливаться не только в шейке матки, но и в других органах и тканях. И вступать в реакцию с лучами солнечного света. Наиболее уязвимыми в этом случае являются сетчатка глаз и кожа – могут развиваться реакции фоточувствительности, ожоги. В связи с этим пациентки после начала введения фотосенсибилизатора и на протяжении последующих суток должны носить солнцезащитные очки, а также избегать повышенной инсоляции, носить одежду минимизирующие воздействие солнечных лучей на открытые участки кожи.
В отделении восстановления репродуктивного здоровья (гинекологическое отделение №2) Клиники высоких медицинских технологий СПбГУ фотодинамическая терапия (ФДТ) при вирусассоциированной (ВПЧ) тяжелой дисплазии и Ca in situ выполняется бесплатно, в рамках квот.


Автор статьи: Шаповалова Екатерина Андреевна, врач акушер-гинеколог отделения восстановления репродуктивного здоровья.
Получить консультацию и определить индивидуальную тактику лечения заболевания шейки матки можно, записавшись на консультацию к гинекологам нашего отделения по следующим контактам:
Фотодинамическая терапия в лечении гинекологических заболеваний
Поиск новых высокотехнологичных методов лечения в гинекологии обусловлен: неудовлетворительными результатами лечения существующими методами; увеличением в структуре заболеваемости удельной доли пациенток с тяжелой экстрагенитальной патологи
Поиск новых высокотехнологичных методов лечения в гинекологии обусловлен: неудовлетворительными результатами лечения существующими методами; увеличением в структуре заболеваемости удельной доли пациенток с тяжелой экстрагенитальной патологией, ограничивающей использование того или иного метода лечения, применение анестезиологического пособия или длительного приема лекарственных препаратов определенных групп; созданием новых минимально инвазивных, органосохраняющих методов лечения, а кроме того, возможностью их амбулаторного использования.
Одним из таких перспективных и высокотехнологичных методов является фотодинамическая терапия (ФДТ), основанная на селективной деструкции пролиферирующих клеток в результате фотохимического воздействия при взаимодействии накапливающегося в них фотосенсибилизатора (ФС) и активирующего его света определенной длины волны [9, 14].
На протяжении более чем 40-летней истории существования метода ФДТ его развитие шло как по пути поиска «идеального» ФС (с высокой аффинностью и селективностью накопления в патологических клетках, стремительной фармакодинамикой и низкой кожной фототоксичностью), так и по пути создания мощных источников света и совершенствования световолоконной оптики для доставки излучения к тканям [4].
Суммируя итоги многолетнего использования ФДТ в медицине, можно констатировать, что в начале своего использования ФДТ была предназначена либо для лечения ранних форм злокачественных новообразований, либо служила компонентом комбинированной паллиативной терапии рака различных локализаций [8, 11]. Однако в настоящее время ФДТ признана не только стандартным методом терапии злокачественных опухолей, но и значительно расширился спектр заболеваний неопухолевой природы, для лечения которых также с успехом применяется ФДТ [6, 10].
Ее применение в гинекологии началось с использования в лечении злокачественных поражений шейки матки и вульвы [1, 5, 7, 12].
Однако оценка роли и места ФДТ, а также ее эффективность при лечении таких нозологических форм, как фоновые и предраковые заболевания шейки матки и эндометрия, склеротический лишай и плоскоклеточная гиперплазия вульвы, изучены недостаточно.
Анализ современного состояния проблемы позволяет признать, что применение ФДТ в гинекологии является одним из перспективных направлений. Это обусловливает необходимость проведения дальнейших клинических исследований.
Материалы и методы
Эффективность ФДТ изучалась при таких нозологических формах гинекологических заболеваний, как неопухолевые заболевания шейки матки, гиперплазия эндометрия и дистрофические процессы слизистой вульвы.
Первую группу больных составили 72 женщины с фоновыми и предраковыми заболеваниями шейки матки в возрасте от 19 до 67 лет (средний возраст 43,2 ± 0,3 года) По нозологическим формам все больные распределились следующим образом: у 37 (51,38%) пациенток диагностирована эктопия шейки матки, у 14 (19,4%) — лейкоплакия, у 7 (9,72%) — эндометриоз, у 9 (12,5%) — дисплазия шейки матки (CIS I–II) и у 5 (6,9%) пациенток эктропион на фоне незначительной рубцовой деформации шейки матки. Группу сравнения составили 30 женщин в возрасте от 28 до 67 лет (средний возраст 45,2 ± 0,2 года). Из них 13 (43,3%) пациенток с эктопией, причем у 6 — эктопия сочеталась с гипертрофией шейки матки; 6 (20%) пациенток с лейкоплакией, из которых у 5 лейкоплакия сочеталась с гипертрофией шейки матки, у 11 (36,6%) больных — эктропион на фоне рубцовой деформации шейки матки. Исходя из требований доказательной медицины и для получения истинного представления о характере патологического процесса в шейке матки, нами было проведено комплексное клиническое обследование, включающее микробиологические, кольпоскопические, цитологические и гистологические методы.
В качестве предоперационной подготовки всем женщинам с обнаруженной инфекцией половых путей проводилась этиотропная и иммуномодулирующая терапия с последующим назначением эубиотиков для нормализации микробиоценоза влагалища.
В качестве метода сравнения у больных с заболеваниями шейки матки применялось рутинное диатермохирургическое (ДХ) лечение (диатермокоагуляция и диатермоконизация) с помощью аппарата «ЭС 500 М».
Вторую группу больных составили 92 пациентки с морфологически верифицированным диагнозом гиперпластического процесса эндометрия (ГПЭ). Из них фотодинамическая деструкция эндометрия была выполнена у 60 больных, находящихся в пери- и постменопаузальном периоде, в возрасте 41–68 лет (средний возраст 50,8 ± 1,5 года). По характеру выявленной патологии эндометрия в группе ФДТ больные распределились следующим образом: 2 пациентки — гиперплазия с атипией эндометрия, 10 больных простой и 24 больных сложной гиперплазией без атипии эндометрия, у 24 пациенток выявлены полипы эндометрия. Все пациентки этой группы имели сопутствующую экстрагенитальную патологию различной степени выраженности, послужившую основанием для выбора в качестве метода лечения ФДТ, причем в 85% случаев отмечалось сочетание различных нозологических форм. Так, более чем у половины больных (56,5%) преобладало нарушение жирового обмена, гипертоническая болезнь у 55%, варикозная болезнь вен нижних конечностей у 51,6%, ишемическая болезнь сердца у 10%, хронический бронхит, желчекаменная болезнь, хронический панкреатит встречались у 8,3% пациенток, хронический тонзиллит и нейроциркуляторная астения у 7% больных; жировой гепатоз, мочекаменная болезнь у 5%, хронический гастрит, узловой зоб, сахарный диабет 2-го типа и хронический пиелонефрит у 3,3% больных.
В контрольную группу были включены 32 женщины в возрасте 46–53 лет (средний возраст 52 ± 1,4 года), получившие гормональную терапию. У пациенток этой группы не было выявлено тяжелой сопутствующей патологии. Так, наиболее часто у них встречались нарушение жирового обмена (у 5 (15,6%) женщин) и нейроциркуляторная астения (у 4 (21,5%) больных).
Предоперационное обследование пациенток с ГПЭ было стандартно и включало ультразвуковое исследование органов малого таза, гистероскопию с тотальным кюретажем эндометрия и последующим гистологическим исследованием полученного материала, а также обследование шейки матки.
С целью выбора наиболее оптимальных временных параметров начала облучения, соответствующего максимуму накопления ФС в эндометрии, in vivo использован метод локальной флуоресцентной спектроскопии с помощью спектрально-флуоресцентной диагностической установки «Спектр-Кластер» («Кластер», ИОФРАН, Россия). Для флуоресцентного детектирования эндометрия применяли лазерное излучение с длиной волны 632,8 нм, что позволило селективно возбуждать флуоресценцию ФС без генерации флуоресценции эндогенных флуорохромов тканей. Измерения проводились до введения ФС (оценка эндогенной аутофлуоресценции) и через 30, 60, 90, 120 и 160 минут после внутривенного введения ФС (экзогенная возбужденная флуоресценция тканей).
В ходе спектрально-флуоресцентных исследований было определено, что если до введения ФС эндогенная флуоресценция эндометрия ничтожно мала, то после введения ФС во всех точках измерения экзогенная флуоресценция эндометрия достоверно выше, а регистрируемый спектр фактически представлял собой спектр флуоресценции введенного препарата Фотодитазин в диапазоне 650–750 нм. Мощность лазерного излучения на торце волоконно-оптического катетера (световода) составляла 5 мВт, время экспозиции — 60 мс. Максимальные значения флуоресценции, а следовательно, и накопления Фотодитазина регистрировались в эндометрии через 1,5–2 часа после внутривенного введения. Именно эти исследования и явились определяющими в оптимизации времени начала лазерного облучения полости матки.
Для лечения пациенток контрольной группы у 17 больных применялись агонисты гонадотропин-релизинг-гормона, гестагены использованы у 13 больных и антиэстрогены получали 2 пациентки. Длительность гормонотерапии составляла 3–6 месяцев.
Третью группу больных составили пациентки с дистрофическими заболеваниями вульвы. Эффективность ФДТ была изучена при лечении 6 пациенток с доброкачественными заболеваниями вульвы (средний возраст 54,2 ± 0,5 года). Из них 4 больных со склеротическим лишаем вульвы и 2 — с плоскоклеточной гиперплазией вульвы. Для уточнения характера выявленной патологии производилось онкоцитологическое исследование соскоба с вульвы, вульвоскопия, ПЦР-диагностика для выявления вируса папилломы человека различных типов, а на заключительном этапе диагностики была проведена биопсия патологических участков.
Результаты исследования
В первой группе больных при наблюдении за репаративными процессами шейки матки после ФДТ было отмечено формирование тонкого струпа в зоне облучения через 24 часа после процедуры. Начало краевой эпителизации наблюдалось на 5–8 сутки при отсутствии лейкоцитарной инфильтрации (рис. 1, 2). Полная эпителизация выявлена при этом через 4–8 недель (31,5 ± 0,7 дня) (рис. 3), тогда как в группе ДХ-лечения средний срок завершения эпителизации составил 47,9 ± 0,9 дня (р
О. В. Макаров, доктор медицинских наук, профессор
А. З. Хашукоева, доктор медицинских наук, профессор
О. Б. Отдельнова
С. А. Рехвиашвили, кандидат медицинских наук
Л. И. Залевская
РГМУ, Москва