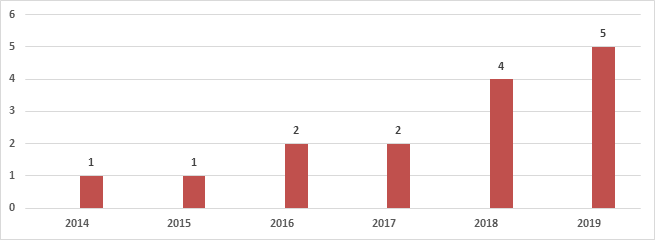Что значит нетипичная ветрянка
Первые признаки ветрянки: как вовремя распознать
Алгоритм выявления первых признаков ветрянки
Способ передачи ветрянки от человека к человеку — это воздушно-капельный, то есть достаточно посидеть рядом с зараженным человеком и ослабленная иммунная система пропустит во внутрь инфекцию, инфекция может распространяться даже по вентиляции. Скрытый период развития возбудителя может составить до 3-х недель, именно поэтому в случае если Ваши родные или друзья недавно перенесли это заболевания, нужно внимательно следить за своим состоянием здоровья. В случае малейшего подозрения на симптоматику ветрянки — незамедлительно необходимо обращаться к врачу.
Если первые признаки ветрянки уже проявились, стоит точно убедиться ветрянка ли то или обычная оспа. Для этого следует внимательно осмотреть свое тело. Ветрянка — это всегда сыпь, красноватые пятна небольших размеров. Период ее возникновения — начальная стадия инфекции, т.е 1-2 день, при этом какой либо локализации сыпи нет, она поражает одновременно все участки тела, вплоть до половых органов.
Помимо сыпи первыми признаками ветрянки является сильный зуд. Врачи рекомендуют не в коем случае не чесать воспаленные участки кожи. Кроме вышеперечисленных симптомов, стоит обращать внимание на температуру тела, т. к. при ветрянке температура может достигать 38-39 градусов.
В качестве жаропонижающих средств лучше всего принимать Парацетамол — недорогие, но эффективные лекарственные препараты. Но принимать лекарства нужно только по рекомендации врача, иначе не исключены побочные эффекты.
Отличие ветрянки от иных инфекционных заболеваний
Необходимо обязательно обратиться к врачу при появлении первых признаков, не заниматься самолечением. В противном случае, могут возникнуть осложнения, последствия которых могут стать необратимыми для организма.
Что значит нетипичная ветрянка
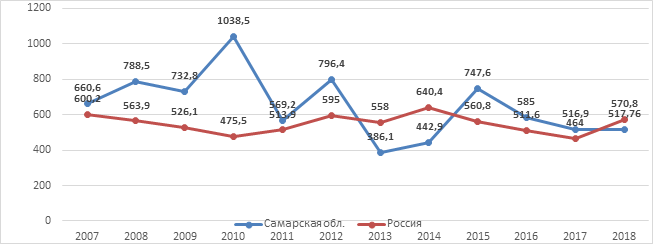
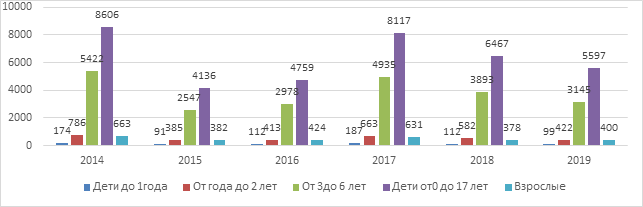
Ветряная оспа не теряет своих позиций по частоте распространения и величине экономического ущерба. В 2018 г. в Российской Федерации зарегистрировано 837 829 случаев ветряной оспы. Показатель заболеваемости составил 570,76 на 100 тыс. населения при сохранении тенденции роста среднегодовых показателей. Большинство заболевших (94,4%) – дети, при этом наибольшая доля случаев заболевания (68,8%) приходится на детей в возрасте от 1 года до 6 лет, причем более половины (56,2%) – это малыши в возрасте 3–6 лет. Ветряная оспа в 2018 г. заняла второе место по величине экономического ущерба от инфекционной патологии после ОРВИ (без туберкулеза и ВИЧ-инфекции). Экономический ущерб от этого заболевания в 2018 г. в России составил более 28,7 млрд рублей (2017 г. – 12,6 млрд рублей) [1, 2] (рис. 1, 2).
Рис. 1. Динамика заболеваемости ветряной оспой в Самарской области и России (2007–2018 гг.)
Рис. 2. Возрастная структура заболевших ветряной оспой в Самарской области (2014–2019 гг.)
Среди возможных осложнений ветряной оспы особое место занимают поражения нервной системы (серозный менингит, энцефалит, поперечный миелит, синдром Гийена–Барре, синдром Рейе), которые вносят существенный вклад в формирование резидуальной патологии [3]. Осложнения со стороны нервной системы при ветряной оспе развиваются с частотой от 0,1 до 7,5% [4], большую часть из них составляют энцефалиты с явлениями церебеллита [5], занимающие в структуре всех энцефалитов у детей весомую долю – до 1/3 случаев.
По данным ГБУЗ СОДИБ, за период 2014–2019 гг. зарегистрировано 15 случаев ветряночного менингоэнцефалита (с тенденцией к нарастанию), что составило 2,8% от всех поступивших с диагнозом «ветряная оспа» за этот период (рис. 3).
Рис. 3. Распределение менингоэнцефалитов ветряночной этиологии, наблюдавшихся в ГБУЗ СОДИБ, по годам (2014–2019 гг.)
Установлено, что заболевание отличается редкостью выявления изменений на МРТ, которая составляет 12,3%. Выявлено, что изменения вызванных потенциалов наблюдаются у всех пациентов и характеризуются преобладанием демиелинизирующих изменений стволовых структур при мозжечковой форме и нейрональных нарушений полушарий головного мозга при церебральной форме [6].
Как известно, помимо типичных форм ветряной оспы, существуют атипичные, среди которых есть легко протекающая – рудиментарная и тяжело протекающие варианты: геморрагическая, висцеральная, гангренозная [7]. Атипичные формы ветряной оспы встречаются редко, скудно описаны в литературе и потому представляют особый интерес для практикующего врача.
Геморрагический вариант описывают в литературе как один из тяжелых, с высоким процентом неблагоприятных исходов. Тяжесть геморрагического варианта ветряной оспы определяется в основном развитием геморрагического синдрома и полиорганной недостаточности. Геморрагический синдром проявляется в виде геморрагического пропитывания пузырьков при одновременном появлении крупных кровоизлияний на коже и слизистых, носовых кровотечений, кровавой рвоты и других проявлений ДВС-синдрома. Развивается такой вариант у лиц с патологией сосудистой стенки (врожденной или приобретенной вследствие воздействия вирусных агентов или препаратов), ослабленных и истощенных детей, страдающих гемобластозами или длительно получающих кортикостероидные гормоны или цитостатики [8].
Цель исследования: описать редко встречающуюся геморрагическую форму ветряной оспы, которая протекала атипично и осложнилась развитием менингоэнцефалита, для улучшения диагностики данного заболевания.
Приводим клинический случай менингоэнцефалита у ребенка с геморрагической формой ветряной оспы.
Ребенок З. 9 лет, находился в ГБУЗ Самарская областная детская инфекционная больница с 05.09.2019 по 30.09.2019 с диагнозом: Ветряная оспа, атипичная геморрагическая форма, тяжелая, осложненная ветряночным менингоэнцефалитом. Атаксический синдром. Церебрастенический синдром. Внутренняя асимметричная гидроцефалия.
Мальчик был доставлен в приемный покой СОДИБ бригадой скорой медицинской помощи в 21:06 с жалобами на появление сыпи, вялость, повторную рвоту, головную боль, головокружение, шаткость походки.
Из анамнеза болезни: заболевание началось остро 05.09.2019 с повышения температуры тела до 38,4°С. С 06.09.2019 (2-й день болезни) появились первые элементы сыпи (пятна, папулы, везикулы с геморрагическим пропитыванием). В течение последующих 3 дней сохранялась фебрильная лихорадка до 39,9°С, продолжалось «подсыпание» элементов сыпи, которая обильно распространилась на все участки тела, в том числе на слизистые оболочки. Родители за медицинской помощью не обращались, проводили туширование элементов сыпи бриллиантовым зеленым, давали жаропонижающие препараты. На 4-й день болезни (08.09.2019) с 16 часов ребенок стал жаловаться на головную боль, появились многократная рвота, головокружение, шаткость походки, стремительно наросла слабость. В 19:00 температура критически снизилась до 35,2°С без применения жаропонижающих средств, ребенок стал очень вялым, родители вызвали бригаду скорой медицинской помощи, которая доставила мальчика в инфекционный стационар.
Из анамнеза жизни известно, что ребенок от II беременности, протекавшей на фоне гестоза, анемии, I оперативных родов. При рождении оценка по шкале Апгар 8/8 баллов, рост 52 см, вес 3750 г. Период новорожденности протекал без особенностей. В физическом развитии не отставал от сверстников. До двух лет наблюдался неврологом по поводу перинатального гипоксически-ишемического поражения ЦНС, далее велся с диагнозом: малая мозговая дисфункция. Переносит ОРИ 2–3 раза в год. В течение последних 2 лет трижды болел острым бронхитом, перенес острый артрит тазобедренного сустава в 2017 г. В течение последних 2 месяцев был здоров, медикаментозную терапию не получал. Привит по возрасту согласно национальному календарю.
У ребенка выявлен семейный контакт по ветряной оспе – болел младший брат в типичной среднетяжелой форме заболевания, с началом высыпаний за 11 дней до развития болезни у старшего брата. В данном случае можно констатировать короткий инкубационный период и прогнозировать развитие тяжелой формы ветряной оспы.
При поступлении состояние оценено как тяжелое за счет проявлений симптомов инфекционного токсикоза и поражения ЦНС. Температура на субнормальных цифрах 35,2оС. Озноб. Ребенок очень вялый. Сознание на уровне умеренного оглушения. Оценка по шкале комы Глазго 13 баллов. На вопросы отвечает односложно, с запаздыванием. Самостоятельно стоять не может из-за выраженной вялости. Кожные покровы очень бледные, холодные на ощупь. Скорость наполнения капиллярного кровотока менее 1 секунды. На туловище, лице, конечностях мелкие (1–3 мм) везикулы, пустулы с геморрагическим содержанием, корочки с геморрагическим пропитыванием. Видимые слизистые чистые, влажные. Во время осмотра имелись позывы к рвоте. Определяются положительные менингеальные симптомы – ригидность мышц затылка, симптом Кернига. Очаговая симптоматика была представлена шаткой походкой, нарушением (промахиванием) при выполнении координационных проб, тремором рук, изменением речи (растягивал слова, тихая речь). Таким образом, несмотря на тяжесть состояния, клинические проявления ДВС-синдрома и полиорганной недостаточности, характерные для геморрагической формы, у ребенка отсутствовали.
Ребенок госпитализирован по тяжести состояния в отделение реанимации с предварительным диагнозом «Ветряная оспа, тяжелая форма. Ветряночный менингоэнцефалит?».
Ребенку начата противовирусная (ацикловир), антибактериальная (цефтриаксон 100 мг/кг), гормональная (преднизолон, дексаметазон), ангиопротективная и метаболическая терапия (цитофлавин, мексидол, никотиновая кислота), инфузионная терапия.
При оценке состояния ребенка на следующий день (09.09.2019 – 5-й день болезни) состояние ребенка оставалось тяжелым, уменьшились проявления инфекционного токсикоза, гемодинамика стабильная, температура тела в течение суток на субфебрильных цифрах. На туловище, лице, конечностях сыпь приобрела отчетливо геморрагический характер, среди геморрагических элементов с трудом угадывались везикулы, пустулы, геморрагические корочки. Визуально сыпь мало соответствовала типичным ветряночным элементам, так что врачи, впервые увидевшие ребенка, с трудом могли распознать клиническую картину данного заболевания, однако эпидемиологический анамнез (контакт с больным ветряной оспой братом), развитие болезни, описание сыпи накануне, клиническая картина энцефалита (церебеллита) убеждали в правильности этиологического диагноза. Впоследствии этиология заболевания была подтверждена методом полимеразной цепной реакции крови и цереброспинальной жидкости, где была обнаружена ДНК вируса Варицелла–Зостер.
ОАК – Эритроциты: 4,87х1012/л; Нв: 129 г/л; Лейкоциты: 12,5х109/л (п-2%, с-60%, л-32%, э-2%); Тромбоциты: 156х109/л; СОЭ: 20 мм/ч. Выявлен лейкоцитоз с умеренным нейтрофильным сдвигом.
ОАМ – без патологии.
Биохимический анализ крови: общий белок: 74 г/л; АСАТ: 42,5 ЕД/л; АЛАТ: 56,8 Ед/л; мочевина: 5 ммоль/л; креатинин: 50,7 ммоль/л; СРБ: 6,47 мг/л; ПТИ 82%. Нарушений почечно-печеночных функций не отмечалось, СРБ слабоположительный (6,47 мг/л при норме до 6,0 мг/л).
Показатели коагулограммы: длительность кровотечения по Дуке – 2 мин, время свертываемости крови по Сухареву: начало 3 мин 30 сек, окончание – 4 мин. Протромбиновый индекс 82%.
Общий анализ спинномозговой жидкости: картина менингоэнцефалита – смешанный плеоцитоз: 294 клетки в мл (нейтрофилы 33%, лимфоциты 67%); белок: 1,42 г/л; реакция Панди +; хлориды: 102 ммоль/л; сахар: 2,2 ммоль/л.
ПЦР спинномозговой жидкости: обнаружена ДНК Варицелла–Зостер.
Бактериологический посев спинномозговой жидкости: роста нет.
ИФА крови на антитела к вирусу Варицелла–Зостер: IgM положительный, IgG положительный.
Исследование мазков из носа на возбудителей респираторных вирусов (в том числе вирусы гриппа методом МФА) – отрицательное.
МРТ головного мозга: умеренно выраженные МР-признаки энцефалопатии вследствие нарушений микроциркуляции в проекции серого вещества, субкортикальных отделах белого вещества лобных, теменных долей, в подкорковой области, структуре ножек мозга. Небольшое расширение правого бокового желудочка головного мозга. Морфологических изменений в мозжечке не выявлено.
В остром периоде ребенок осмотрен окулистом, установлена фоновая ангиопатия сетчатки.
Неоднократно осмотрен неврологом с диагнозом: Ветряночный энцефалит, внутренняя асимметричная гидроцефалия. Атаксический синдром. Церебрастенический синдром.
Лечение: этиотропная терапия: ацикловир 15 мг/кг 3 раза/сут 10 дней; антибактериальная терапия: учитывая выраженность и смешанный характер цитоза, изменения в общем анализе крови, была назначена антибактериальная терапия (цефтриаксон 100 мг/кг, амикацин 15 мг/кг), назначена иммунокорригирующая терапия иммуноглобулином человеческим нормальным в дозе 25 мл; ГКС (преднизолон, дексаметазон) 5 мг/кг/сут; иммуновенин 25 мл № 3; ангиопротекторы и сосудистые препараты (цитофлавин, мексидол, никотиновая кислота); ноотропы (пантогам) 1 месяц; инфузионная терапия; симптоматическая терапия.
Несмотря на проводимую терапию, состояние ребенка длительно оставалось тяжелым. Менингеальная симптоматика в виде положительных менингеальных знаков уходила постепенно, сохраняясь в минимальных проявлениях вплоть до 10-го дня лечения. Симптомы интоксикации сохранялись в течение недели и сменились цереброастеническим синдромом.
Вплоть до выписки ребенка сохранялись тремор кончика языка, рук, туловища, выраженные церебрастенические расстройства, проявляющиеся быстрой утомляемостью, появлением умеренных головных болей, раздражительностью, периодическим психоэмоциональным возбуждением. Появились навязчивые чмокающие движения языком.
Изменения цереброспинальной жидкости купировались к 10-му дню болезни: (цитоз: 22 клетки в мл (нейтрофилы: 4%, лимфоциты: 18%); белок: 0,274 г/л; реакция Панди –; хлориды: 109 ммоль/л; сахар: 3,5 ммоль/л).
Ребенок был переведен для дальнейшей реабилитации в неврологическое отделение на 22-е сутки.
Представленный случай заболевания демонстрирует многоликость течения ветряной оспы, ее атипичной геморрагической формы. В данном случае у ребенка болезнь протекала без нарушений системы гемостаза, на фоне выраженного инфекционного токсикоза, на основании чего нами сделан вывод о сосудистом генезе геморрагического синдрома, не связанного с коагулопатией.
Осложнение в виде ветряночного менингоэнцефалита протекало типично с развитием симптомов поражения мозжечковых структур. Особенностью было отсутствие признаков морфологических изменений мозжечковых структур по результатам МРТ, что встречается в 80% случаев ветряночного энцефалита. Выявленные изменения касались нарушений микроциркуляции, что сочетается с сосудистым генезом геморрагического синдрома. Осложнение развилось на фоне внутренней гидроцефалии, что способствовало затяжному течению ветряночного менингоэнцефалита.
С учетом того, что ветряная оспа не теряет своих лидерских позиций в структуре инфекционных заболеваний детского возраста, а частота осложнений со стороны ЦНС также достаточно значима, следует обратить внимание на данный вариант течения атипичной геморрагической формы ветряной оспы, осложненной менингоэнцефалитом, что может улучшить своевременную диагностику данной инфекции и предотвратить неблагоприятный исход заболевания. Не следует забывать также о возможностях вакцинации против данного заболевания, которая тоже могла бы облегчить течение болезни и помочь избежать развития осложнений. Пока прививка против ветряной оспы не включена в национальный календарь, на 2020 г. запланировано ее включение, что позволит сделать данную инфекцию управляемой, снизить заболеваемость и тяжесть инфекции.
Корки при ветрянке: что с ними делать?
Ветряная оспа (либо как ее еще называют – ветрянка) это вирусная инфекция (причем, крайне заразная), вызывающая повышение температуры, за которым следует появление зудящей сыпи, начиная с красных пятен, превращающихся в пузырьки с корками по всему телу.
Как распознать ветрянку
Первыми проявлениями этой инфекции обычно становятся: повышение температуры, признаки простуды, включая головную боль и недомогание, боль в животе или дискомфорт в глотке. Такие проявления длятся обычно несколько дней и, по мере снижения температуры с 38,3–38,8ºC до более низкой, проявляется первая сыпь. Это обычно выглядят как красные пятна с зудом в области живота, спины, лица. Постепенно они распространяются на волосистую часть головы, конечности и промежность.
Сыпь начинается с множества маленьких красных шишек, которые выглядят как прыщики или укусы насекомых. Они появляются волнами в течение 2–4 дней, затем превращаются в тонкостенные пузыри, наполненные жидкостью. Стенки волдырей вскрываются, оставляя открытые язвочки, которые, в конечном итоге, покрываются коркой, превращаясь в сухие коричневые болячки.
Все три стадии ветрянки (красные бугорки, затем волдыри и образующиеся корки) появляются на теле почти одновременно. Сыпь может распространяться шире или быть более серьезной у детей со слабой иммунной системой или кожными заболеваниями, такими как экзема.
Что вызывает ветряную оспу?
Ветряная оспа вызывается вирусом ветряной оспы (вариацелла зостер). Этот вирус также может вызывать болезненную кожную сыпь, называемую опоясывающим лишаем в более позднем возрасте. После того, как человек переболел ветряной оспой, вирус остается бездействующим (отдыхающим) в нервной системе на всю оставшуюся жизнь. Вирус может реактивироваться («просыпаться») позже в виде опоясывающего лишая. У детей, вакцинированных от ветряной оспы, гораздо меньше шансов заболеть опоясывающим лишаем, когда они станут старше.
Заразна ли ветряная оспа?
Ветряная оспа очень заразна. Большинство детей, у которых есть инфицированные брат или сестра, также заразятся (если они еще не получили инфекцию или вакцину), проявляя симптомы примерно через 2 недели после заражения первого ребенка. Болеющий ветряной оспой может распространять вирус:
Ветряная оспа заразна примерно за 2 дня до появления сыпи и до тех пор, пока все волдыри не покроются коркой. Взрослый с опоясывающим лишаем может передать ветряную оспу (но не опоясывающий лишай) людям, не болевшим ветряной оспой.
Особенности сыпи
Ветряная оспа имеет характерную эволюцию сыпи, которую можно разделить на 3 стадии:
Как лечится ветряная оспа?
Ветряную оспу провоцирует вирус, поэтому антибиотики не могут вылечить инфекцию. Но антибиотики могут быть нужны, если язвочки поражают бактерии. Это может случиться, когда дети чешут и ковыряют волдыри. Противовирусные препараты могут быть прописаны людям с ветряной оспой, у которых есть риск осложнений. Это зависит от возраста и общего здоровья ребенка, степени заражения.
Как помочь своему ребенку почувствовать себя лучше?
Чтобы облегчить зуд и дискомфорт при ветрянке:
Чтобы предотвратить появление царапин:
Если у вашего ребенка волдыри во рту:
Ветряная оспа у детей обычно протекает в легкой форме, однако доставляет огромный дискомфорт, особенно потому, что на всех стадиях ребенок будет чувствовать зуд. С другой стороны, ребенок при расчесывании может вызвать инфекцию. На 3-й стадии, по мере увеличения зуда, корка может отслаиваться, оставляя следы на коже на всю оставшуюся жизнь.
Поэтому очень важно увлажнять кожу вашего ребенка, а также использовать при мытье подходящие продукты, которые восстанавливают баланс кожи, предотвращают инфекцию и успокаивают симптомы, в том числе зуд.
Когда позвонить доктору?
Большинство случаев ветряной оспы не требуют специального лечения. Но иногда могут возникнуть проблемы. Позвоните врачу, если у вашего ребенка:
Будьте здоровы и вовремя посещайте врача!
ВЕТРЯНАЯ ОСПА
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
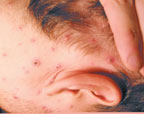 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
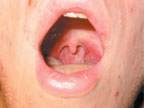 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
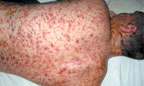 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Осложнения
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Дифференциальная диагностика
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Лечение
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
Литература
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет