Что значит лунообразное лицо
Что значит «лунообразное лицо»
Лицо называют лунообразным, когда у него ярко выражена округлость. Появляется второй подбородок, верхняя губа начинает выступать вперед, а также пропадает надключичная ямка.
При появлении видимых признаков «лунообразного лица» следует срочно провести диагностику.
«Лунообразное лицо» является признаком того, что в организме произошло нарушение. В основном оно является проявлением гиперкортицизма. Гиперкортицизм является результатом излишней работы гипофиза, а также избыточной работой надпочечников.
Существует ряд болезней с таким симптомом.
Причинами гипотириоза являются осложнения после длительного лечения, удаление щитовидной железы, а также различные ее дефекты.
Гипотириоз может вызывать осложнения. Самым тяжелым осложнением является кома. Возникает она в случае, если гипотириоз не лечится или лечится плохо.
Признаками этой болезни считается «лунообразное лицо», кожа становится дряблой, легко поддается повреждениям, происходит излишнее отложение жиров, появляются алые полосы в области живота и бедер, появляются головные боли.
Прежде чем начинать лечение необходимо выяснить причину, по которой произошел всплеск гормонов в организме человека. После установления причины врач решает, что делать далее. Если виновником всплеска гормонов является гипофиз, то его удаляют. При невозможности удаления гипофиза принимаются сильнейшие препараты, для снижения выработки гормона. Если же виноваты надпочечники, то делают операцию по их удалению.
Болезнь чаще всего встречается у женщин.
В случае когда человек набирает на 20% больше веса, чем, должно быть, разговор идет об ожирении. При ожирении также проявляется «Лунообразное лицо», вот только причиной этого является переедание.
А вот ожирение уже, в свою очередь, вызывает различные другие болезни: пороки сердца, остеоартроз, проблемы со спиной и многое другое.
Чтобы избавиться от ожирения, необходимо обратиться к врачу диетологу, и совместно с ним составить диету, которая поможет привести тело в форму.
Чтобы избежать ожирение, следует правильно питаться и вести здоровый образ жизни.
Синдром Иценко-Кушинга
Синдром Иценко-Кушинга – это группа заболеваний, которые вызываются повышенной выработкой гормона гидрокортизона. Гидрокортизон вырабатывается корой надпочечников, а его избыток может быть связан с различными патологическими процессами, такими как гиперплазия, аденома или раковая опухоль коры надпочечников, поэтому этот синдром еще называют гиперкортицизмом.
Характерный признак синдрома – ожирение в области лица, шеи, груди и живота. В то же время конечности становятся тонкими, а масса мышечной ткани уменьшается. Это патологическое состояние изменяет обмен веществ, увеличивая уровень глюкозы в крови и стимулируя усиленное отложение жира. Впервые заболевание было описано американским врачом Харви Кушингом и русским неврологом Николаем Иценко, которые работали независимо друг от друга. В отличие от синдрома Иценко-Кушинга, болезнь Иценко-Кушинга – это специфический тип ожирения в сочетании с повышенным давлением, связанный с гиперплазией или опухолью гипофиза.
Причины заболевания
Исходя из причин выделяют две разновидности синдрома Иценко-Кушинга – эндогенная и экзогенная. В первом случае синдром обусловлен особенностями организма, во втором – внешними факторами.
Экзогенный синдром Иценко-Кушинга, как правило, вызывает длительное употребление или передозировка глюкокортикоидов. Это происходит при лечении астмы, ревматоидного артрита.
Эндогенный гиперкортицизм вызывается внутренними патологическими процессами. Наиболее распространенная причина – болезнь Иценко-Кушинга, при которой вырабатывается избыточный адренокортикотропный гормон гипофиза (АКТГ). Этот гормон, в свою очередь, стимулирует выброс кортизола из надпочечников. Реже эндогенной причиной синдрома становится гиперплазия коры, а также злокачественные и доброкачественные опухоли коры надпочечников.
Существует также псевдо-синдром Иценко-Кушинга, когда все внешние признаки синдрома налицо, но причины патологии совсем другие. Так, например, происходит при ожирении, хронической алкогольной интоксикации, стрессе и депрессии, при приеме оральных контрацептивов и беременности. Если кормящая мать употребляет алкоголь, симптомы псевдо-синдрома могут проявиться и у грудного младенца.
Симптомы
У 9 из 10 больных основной симптом – это характерное ожирение. Жировые отложения накапливаются на лице, шее, живот и груди. Отложение жира происходит одновременно с атрофией мышц, которая особенно заметна на ногах и плечевом поясе. Конечности при этом кажутся тонкими и хрупкими. Другой характерный симптом – «лунообразное» лицо с покраснением щек.
Многие больные жалуются на быструю утомляемость, слабость, избегают физических нагрузок и даже при приседаниях и подъемах могут чувствовать боль.
Еще один характерный симптом синдрома Иценко-Кушинга – истончение кожи. Кожные покровы обретают мраморный цвет, появляются багрово-синюшные стрии, а сухие участки перемежаются с локальным гипергидрозом. Кожа теряет регенеративные свойства – все порезы и раны заживают медленно.
Со стороны костной системы симптомом синдрома является остеопороз – он встречается в 90% случаев. Больные гиперкортицизмом жалуются на боли в суставах, вслед за которыми развивается ломкость костей.
У женщин симптомом синдрома Иценко-Кушинга является повышенная выработка мужских гормонов и как следствие – гирсутизм, или оволосение по мужскому типу. Волоски прорастают над верхней губой, на груди и подбородке. Эти симптомы сопровождаются нарушением менструального цикла. Симптомы синдрома у мужчин – снижение либидо и эректильная дисфункция.
Со стороны нервной системы синдром провоцирует головные боли, нарушения психики, депрессивные состояния, нарушения сна и психозы. Независимо от пола и возраста на фоне синдрома развивается повышенное артериальное давление, аритмия, сердечная недостаточность. Иногда заболевание провоцирует диабет.
Синдром Иценко-Кушинга у детей встречается редко, в основном, его симптомы проявляются при приеме глюкокортикоидов. Как и у взрослых проявляется в виде избыточного веса, снижения мышечной массы, мышечной слабости, истончения кожи, склонностью к синякам и толерантностью к глюкозе. Кроме того, синдром вызывает замедление роста детей, отложение жира на животе, груди, спине и плечах, «лунообразное» лицо и синюшные стрии в зоне отложения избыточного жира.
Диагностика и лечение

Цель лечения – восстановление нормального уровня гормонов коры надпочечников в крови, а для этого необходимо устранить причину гиперкортицизма. Метод может быть медикаментозным, хирургическим, либо терапия с применением лучевой терапии. Лечение синдрома Иценко-Кушинга должно быть своевременным, поскольку по прошествии пяти лет этот недуг приводит к летальным исходам в 30% случаев.
Медикаментозное лечение включает в себя препараты, снижающие выработку гормонов коры надпочечников, а также средства комплексной терапии. Как правило, назначается Митотан, Метирапон, Трилостан, Аминоглютемид.
Лучевая терапия – метод лечения синдрома Иценко-Кушинга, наиболее эффективный при аденоме гипофиза. Лучевая терапия подавляет выработку адренокортикотропного гормона и применяется в комплексе с медикаментозным лечением.
Хирургическое лечение применяется, если недуг вызван болезнью Иценко-Кушинга, а также опухолью коры надпочечников.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Синдром Кушинга: как поставить диагноз
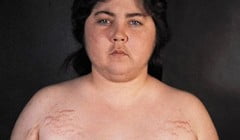
В каких случаях врач общей практики должен заподозрить синдром Кушинга? Как подтвердить диагноз? Нужно ли отменять короткие курсы экзогенных кортикостероидов постепенно? Рисунок 1. Плетора и лунообразность лица, присущие синдрому К
В каких случаях врач общей практики должен заподозрить синдром Кушинга?
Как подтвердить диагноз?
Нужно ли отменять короткие курсы экзогенных кортикостероидов постепенно?
 |
| Рисунок 1. Плетора и лунообразность лица, присущие синдрому Кушинга |
Есть прекрасное определение, позволяющее различить синдром Кушинга (СК) и болезнь Кушинга (БК). Описанный впервые Гарви Кушингом в 1912 году, синдром Кушинга объединяет симптомы, вызываемые постоянно повышенным уровнем свободного кортизола в крови. Понятие «болезнь Кушинга» оставлено за особым гипофизарным АКТГ-зависимым подтипом синдрома.
Ярко выраженный СК не представляет особых диагностических трудностей, но заболевание с умеренными проявлениями может вызвать у врача общей практики ряд проблем. Диагноз ставится клинически, а подтверждается данными лабораторных исследований.
Большинство случаев СК имеет ятрогенное происхождение и обусловлено длительным приемом преднизолона, дексаметазона или других кортикостероидов. К развитию клинических проявлений заболевания приводит ежедневное применение кортикостероидов в дозах, превышающих эквивалент 7,5 мг преднизолона.
Детям для развития кушингоидных черт достаточно меньших доз.
Хотя СК встречается относительно редко, любой врач общей практики сталкивается с его ятрогенными случаями, вызванными длительным приемом кортикостероидов по поводу таких распространенных заболеваний, как, например, ревматоидный артрит.
Таблица 1. Симптомы синдрома Кушинга (в порядке частоты встречаемости)
БК — наиболее распространенная причина неятрогенного СК (70%); оставшиеся 30% приходятся на случаи эктопической секреции АКТГ и надпочечниковое происхождение болезни (АКТГ-независимый СК).
Клиническая картина. Симптомы СК (см. табл. 1) могут, в зависимости от причины, развиваться остро или исподволь в течение нескольких лет.
Как правило, симптомы неспецифичны и включают сонливость, депрессию, увеличение веса, жажду, полиурию, слабость, легкость появления синяков и гирсутизм [1].
К классическим признакам СК у взрослых относятся «лунообразное» лицо (рис. 1), центральное ожирение (рис. 2), плетора лица, буйволиный горб, надключичные жировые подушечки и периферические отеки. У детей самым ранним признаком служит задержка роста; нормальная кривая роста фактически исключает СК [2].
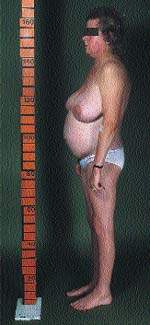 |
| Рисунок 2. Типичная конституция пациента с СК. Обратите внимание на центральное ожирение и относительно тонкие руки и ноги, что вызвано проксимальной миопатией |
Конечно, ожирение в общей практике встречается часто, и трудность состоит в том, чтобы отличить общее ожирение от центрального. Главным признаком является накопление жира в центральной части тела с одновременной его потерей на бедрах, ягодицах и руках. Атрофия поперечнополосатых мышц обусловливает внешний вид пациента, подобный «лимону на палочках».
Еще одним клиническим признаком СК служат истончение кожи и ломкость капилляров, приводящие к легкому и часто спонтанному образованию синяков. Таким больным присущи кожные инфекции, например отрубевидный лишай, молочница и онихомикоз, причем кожные повреждения заживают с трудом. Почти всегда можно обнаружить абдоминальные стрии, развивающиеся вторично за счет центрального ожирения (рис. 3).
Больные могут страдать от гирсутизма вследствие избыточного образования надпочечниковых андрогенов под воздействием повышенного АКТГ.
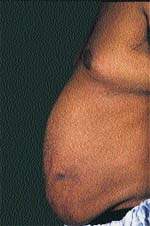 |
| Рисунок 3. Стрии живота у мужчины с СК |
Метаболические изменения, вызываемые повышенным уровнем кортизола, приводят к развитию сахарного диабета, гипертензии и дислипидемии. С длительным повышением циркулирующего в крови кортизола связано также уменьшение минеральной плотности костей и остеопороз.
Биохимическое подтверждение. Важно исключить использование кортикостероидных препаратов и злоупотребление алкоголем («алкогольный псевдо-Кушинг»).
Применение стероидных ингаляторов (например, беклометазона в дозе 200 мкг каждые 6 часов в течение более чем трех месяцев) и других местных стероидных препаратов может приводить к значительному системному всасыванию и развитию клинических проявлений СК с подавлением гипоталамо-гипофизарно-адреналовой оси.
Если пациент не принимает подобных лекарств, первым шагом будет подтверждение избытка кортизола путем определения свободного кортизола мочи (СКМ) в двух суточных пробах [3].
Следующая задача — показать, что эндогенная секреция кортизола не подавлена экзогенными глюкокортикоидами. Для этого проводится ночная дексаметазоновая проба (ДП): в 11 часов вечера пациент принимает 1 мг дексаметазона, а на следующее утро между 8 и 9 часами берется проба крови на кортизол. СК предполагается в том случае, если уровень кортизола не упал ниже 50 нмоль/л. Однако вследствие низкой специфичности теста могут быть ложноположительные результаты.
Направление к специалисту. При подозрении на СК необходимо сразу же направить пациента к эндокринологу. После направления, как правило, дважды проводится определение СКМ и выполняется более специфическое исследование — проба с дексаметазоном в низкой дозе (ДПНД) [4]. Пациент принимает по 0,5 мг дексаметазона восемь раз каждые 6 часов. Отсутствие падения кортизола ниже 50 нмоль/л в 9 часов утра по окончании ДПНД указывает на СК.
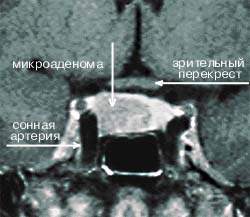 |
| Рисунок 4. МР-томограмма гипофиза, на которой видна правосторонняя микроаденома, секретирующая АКТГ (гипофиз-зависимая болезнь Кушинга) |
Определение СКМ дает нормальные результаты практически постоянно, если у пациента циклический СК (то есть активность заболевания нарастает и падает в течение недель или месяцев), поэтому данное исследование считается низкочувствительным. Более важная проба — ДПНД, и при обнаружении отклонений от нормы пациента следует направить на дальнейшее обследование.
Амбулаторные исследования включают изучение суточного ритма кортизола (рис. 5), дексаметазоновую пробу с высокой дозой [5] (ДПВД, рис. 6) и определение кортикотропин-рилизинг гормона (КРГ). Подтверждение гипофиз-зависимого заболевания основывается на заборе крови из нижнего каменистого синуса для определения в ней уровня АКТГ и последующего введения КРГ [6, 7]. Как правило, требуется визуализация: компьютерное сканирование надпочечников, чтобы дифференцировать надпочечниковое и АКТГ-зависимое состояние; МР-томография гипофиза (рис. 4); компьютерное сканирование грудной клетки и брюшной полости при подозрении на эктопическую секрецию АКТГ.
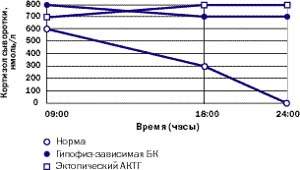 |
| Рисунок 5. Так выглядит типичный суточный ритм кортизола у здорового человека, пациента с БК и пациента с эктопическим СК |
Лечение СК зависит от причины заболевания. Методом выбора при БК служит селективная транссфеноидальная микроаденомэктомия: излечения удается добиться в 80% случаев (эффективным лечение считается тогда, когда наличие кортизола через 24-48 часов после операции не обнаруживается) [8].
При успешном исходе операции по поводу БК пациенту понадобится заместительный курс гидрокортизона, пока не восстановится его собственная гипоталамо-гипофизарно-надпочечниковая (ГГН) функция. Как правило, достаточно 20 мг гидрокортизона утром и 10 мг — в 6 часов вечера.
В случае обнаружения аденомы надпочечников показана односторонняя адреналэктомия. Железа с другой стороны оказывается атрофичной (по принципу обратной связи) в результате длительного подавления секрецией АКТГ, поэтому пациенту также понадобится заместительная терапия гидрокортизоном вплоть до восстановления ГГН.
Эктопические АКТГ-секретирующие опухоли (например, карциноиды бронхов или тимуса) требуют удаления. После операции вновь проводится гидрокортизоновое прикрытие. Процесс включения ГГН может занять несколько месяцев. При отсутствии эффекта от операции проводят облучение гипофиза из внешнего источника (4500 Гр в 25 сериях).
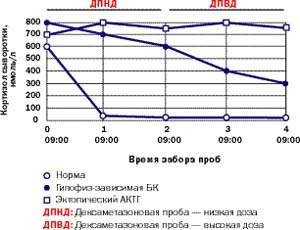 |
| Рисунок 6. Типичные реакции кортизола на дексаметазоновую супрессию низкими (0,5 мг каждые 6 часов в течение 48 часов) и высокими дозами (2 мг каждые 6 часов в течение 48 часов) у здорового человека, пациента с БК и пациента с эктопическим СК |
Если есть противопоказания к проведению оперативного вмешательства, связанные непосредственно с СК, снизить уровень кортизола можно кетоконазолом (начиная с 200 мг). Дозы препаратов подбирают индивидуально, ориентируясь на средний уровень кортизола 200-300 нмоль/л.
После медикаментозного лечения пациент может успешно перенести операцию. При отказе от операции остается возможность длительного лечения кетоконазолом, проводящимся под наблюдением госпитального эндокринолога.
Двусторонняя адреналэктомия проводится только в самых тяжелых случаях, когда безуспешно испробованы все остальные методы. Она неизбежно приводит к необходимости пожизненной заместительной терапии кортикостероидами и минералокортикоидами.
Ведение больных с СК. Самая распространенная причина СК — ятрогенная, особенно если доза принимаемых внутрь стероидов превышает эквивалент 7,5 мг преднизолона у взрослых.
Для профилактики остеопороза пациентам, принимающим стероиды более шести месяцев, назначают бисфосфонаты.
Решение о снижении дозы стероида следует принимать, проконсультировавшись с соответствующим специалистом. Экзогенные стероиды, назначаемые коротким курсом (менее 6 недель), редко вызывают клинически значимую надпочечниковую супрессию, поэтому их можно резко отменять.
При подозрении на неятрогенный СК измерение СКМ и ночная ДП могут помочь в подтверждении этого диагноза (vide supra). Но пациента, у которого обнаружены клинические признаки неятрогенного СК (см. табл.), рекомендуется обязательно направить к эндокринологу.
Случай из практики
Друзья и члены семьи 24-летней женщины заметили, что она полнеет и как бы «сама не своя». Она часто находилась в подавленном настроении и с трудом могла сосредоточиться на своей работе.
Врач общей практики, к которому она обратилась, отметил «лунообразное лицо» и умеренный гирсутизм. Артериальное давление, прежде нормальное, составляло 150/100 мм рт. ст.
Она была срочно направлена к эндокринологу по месту жительства. При обследовании выявлена повышенная суточная экскреция с мочой свободного кортизола и потеря суточного кортизольного ритма. Дексаметазоновая проба не выявила супрессии ни при низкой, ни при высокой дозе дексаметазона; реакция кортизола на экзогенный КРГ оказалась плоской.
МРТ-скан гипофиза был нормальным, а при компьютерном сканировании брюшной полости обнаружены утолщенные гиперплазированные надпочечники, характерные для АКТГ-зависимости. Пигментация ладонных складок также подтверждала повышение продукции АКТГ.
Был поставлен клинический и биохимический диагноз эктопического АКТГ-синдрома, и больную отправили в соответствующий центр. Компьютерное сканирование грудной клетки выявило опухоль размером 1 см в верхушке правого легкого, которая была удалена под прикрытием гидрокортизона.
После четырехмесячного курса преднизолона (5 мг на ночь и 2,5 мг днем) наблюдалось восстановление ее ГГН-оси, и стероиды постепенно отменили. Тело приобрело нормальные формы в течение 6 месяцев, восстановилась супрессорная активность дексаметазона.
Что нужно знать о болезни Иценко-Кушинга
Луноликая опасность
Некоторые заболевания имеют настолько характерные признаки, что врач может поставить диагноз с первого взгляда на пациента. К такой патологии можно отнести болезнь Иценко-Кушинга. Первое, что бросается в глаза, — лунообразное лицо и своеобразный тип ожирения с характерным отложением жировой ткани в области лица, шеи, плеч и верхней половины туловища.
Болезнь Иценко-Кушинга названа в честь российского ученого Николая Михайловича Иценко и американского хирурга Харви Кушинга, которые описали это заболевание. Различают болезнь и синдром Иценко-Кушинга, их симптоматика схожа, но причины возникновения различны. В первом случае речь идет об опухолях гипофиза, во втором — о новообразованиях надпочечников и других опухолях, продуцирующих адренокортикотропный гормон. Чаще симптоматика обусловлена избыточной выработкой глюкокортикоидов (адренокортикотропного гормона, кортизола, кортикостерона), реже связана с гиперпродукцией андрогенов коры надпочечников. Длительное повышение кортизола в крови приводит к развитию комплекса гиперкортицизма, который проявляется в виде атрофии мышечной ткани, особенно выраженной в мышцах верхних и нижних конечностей. Нарушается и трофика кожи, сопровождаемая ее истончением и сухостью. Быстрое отложение жира, истончение кожи, снижение синтеза коллагена приводят к образованию на животе, спине, плечах широких полос растяжения бордового цвета — стрий. Это весьма характерный и часто один из первых симптомов данного заболевания. Стрии обнаруживаются у 80 % больных, но их отсутствие не исключает наличия болезни. Избыток кортизола приводит к нарушению белкового обмена — происходит ускорение распада белка и замедление его синтеза. Это является причиной мышечной слабости, которая развивается в связи с дистрофическими изменениями в мышцах и потерей калия организмом. При этом в плазме, эритроцитах, мышечной ткани, в том числе мышце сердца, калия становится меньше.
Избыток кортизола также нарушает электролитный обмен, вызывая не только выведение солей калия, но и задержку натрия в организме. Это одна из причин развития артериальной гипертензии, характерной для болезни Иценко-Кушинга. Но механизм ее развития сложен: определенную роль играют нарушение со стороны центральной нервной системы, изменение сосудистого тонуса и другие причины. Длительное воздействие избытка кортизола приводит к развитию остеопороза: уменьшается масса костной ткани, содержание в ней коллагена и мукополисахаридов, снижается способность костной ткани фиксировать кальций. Это может привести к тяжелым переломам, в том числе позвоночника.
У женщин часто может наблюдаться рост волос на груди, лице, спине и выпадение волос на голове по мужскому типу. Часто при этом заболевании встречаются и половые расстройства — у женщин нарушается менструальный цикл (вплоть до развития аменореи и бесплодия), у мужчин — импотенция и снижение полового влечения. Заболевание зачастую сопровождается эмоциональными изменениями, нарушениями психики вплоть до выраженных психозов. Однако успешное лечение болезни приводит к нормализации психической деятельности. Течение заболевания может быть как медленно прогрессирующим с постепенным нарастанием симптоматики, так и сопровождаться быстрым ухудшением состояния.
В диагностике большое значение имеют гормональные и биохимические исследования, УЗИ, МРТ и КТ. Основное лечение при болезни Иценко-Кушинга — оперативное удаление опухоли гипофиза. Ремиссия наступает в 70—90 % случаев после успешного удаления опухоли. Лучевая терапия применяется, когда имеются противопоказания к операции. Медикаментозное лечение проводится перед операцией или при невозможности ее проведения.
Юрий Кузьменков, врач РНПЦ «Кардиология»
Сфера интересов доктора — терапия, кардиология, эндокринология.
Ждем ваших вопросов, друзья!