Что вызывает симпатический нерв
Заболевания вегетативной нервной системы
Вегетативная (автономная) нервная система (ВНС) иннервирует гладкую мускулатуру сосудов и внутренних органов, экзо- и эндокринные железы и отдельные паренхиматозные клетки. ВНС регулирует артериальное давление, кровоток и тканевую перфузию, метаболические процессы, объем и состав внеклеточной жидкости, функцию потовых желез и тонус гладкой мускулатуры внутренних органов. Центральные представительства ВНС в гипоталамусе регулируют прием пищи (чувство голода и насыщения), температуру тела, жажду, циркадные ритмы
Анатомия
ВНС делят анатомически и функционально на два отдела — симпатический и парасимпатический. Преганглионарные нейроны симпатической нервной системы расположены в промежуточных рогах от 8 шейного до 1 поясничного сегментов спинного мозга. Нейроны парасимпатической нервной системы расположены в стволе мозга и крестцовом отделе спинного мозга и покидают ЦНС в составе III, VII, IX и X черепных нервов и 2,3 и 4 крестцовых нервов. Ответная реакция на раздражение симпатической и парасимпатической систем часто бывает диаметрально противоположной, например, на скорость сердечных сокращений и кишечную перистальтику. Эти антагонистические функции отражают высоко координированные взаимодействия в пределах ЦНС.
Медиаторы
Ацетилхолин (АХ) — медиатор преганглионарных нейронов обоих отделов ВНС, а также медиатор постганглионарных парасимпатических нейронов и симпатических нейронов, иннервирующих потовые железы. Норадреналин (НА) — медиатор симпатических постганглионарных нейронов. Мозговой слой надпочечников выделяет в кровоток адреналин (А) под влиянием холинергической регуляции симпатической нервной системы.
Синтез и метаболизм катехоламинов
Катехоламины синтезируются из тирозина 1) гидроксилированного до леводопы, 2) декарбоксилированного до дофамина, 3) гидроксилированного до НА. Гидроксилирование тирозина является этапом биосинтеза, ограничивающим его скорость. Адреналин образуется в результате Nметилирования НА в мозговом слое надпочечников. Основными метаболитами катехоламинов являются Зметокси4гидроксиванилилминдальная кислота (из НА и А) и гомованилиновая кислота (ГВК) из дофамина. Катехоламины депонируются в секреторных пузырьках мозгового слоя надпочечников и окончаниях симпатических нервов и высвобождаются при деполяризации клеток. Выделенный медиатор частично инактивируется за счет обратного проникновения в нервные окончания. Ингибиторы этого процесса (трициклические антидепрессанты) способствуют функции катехоламинов путем усиления уровней нейротрансмиссии в синапсе.
Синтез и метаболизм ацетилхолина
Парасимпатические нейроны и преганглионарные симпатические нейроны синтезируют АХ из холина и ацетата. АХ депонируется в синаптических пузырьках и высвобождается при деполяризации. В основном, метаболизм АХ происходит в синаптической щели, и механизмы обратного поглощения не имеют большого значения.
Рецепторы
Катехоламины воздействуют на два типа рецепторов, а и р. Существует два субтипа — а1 и а2. А1рецептор служит промежуточным звеном в процессе вазоконстрикции (фенилэфрин и метоксамин являются избирательными агонистами; празозин — избирательным антагонистом). A2рецептор — промежуточное звено в процессе пресинаптического торможения высвобождения НА из адренергических нервов, он тормозит высвобождение АХ из холинергических нервов, липолиз в липоцитах, секрецию инсулина и стимулирует аггрегацию тромбоцитов. Специфические агонисты а2рецепторов — клонидин и аметилнорэпинефрин, йохимбин — специфический антагонист, ррецепторы подразделяются на два типа. р,рецептор чувствителен к воздействию и НА, и А и опосредует кардиостимуляцию и липолиз. а2рецептор более чувствителен к А, чем к НА и опосредует расширения сосудов и бронхов. Изопротеренол стимулирует оба типа рецепторов, а пропранолол блокирует оба типа. Избирательные антагонисты Pjрецепторов — метопролол и атенолол. В дальнейшем были выделены несколько подтипов как a1, так и а2рецепторов и у каждого была обнаружена типичная семикомпонентная трансмембранная структура. АХ воздействует на холиномиметические (нейромышечные и ганглионарные) и мускариновые рецепторы, каждый из которых имеет несколько молекулярных подтипов. Фармакологическое применение агонистов и антагонистов катехоламинов сведено в табл. 1751.
Поражения ВНС (табл. 1752)
Гипоталамические нарушения. Расстройства терморегуляции, питания (anorexia nervosa, ожирение), циркадного ритма и половой функции могут возникать в результате заболеваний, поражающих гипоталамус (врожденных или наследственных, опухолей, травмы, субарахноидального кровоизлияния). У детей такие состояния включают синдром Прадера-Вилли (ожирение, гипогонадизм, мышечная гипотония, нерезкая умственная отсталость), синдром Клейне-Левина (сонливость гиперсексуальность и булимия у подростков) и краниофарингиому. У взрослых травмы, аневризмы с субарахноидальным кровоизлиянием (аневризма передней соединительной артерии), глиомы гипоталамуса могут вызвать центральные расстройства ВНС.
Таблица 1751 Препараты, наиболее часто используемые в лечении заболеваний ВНС
| Препарат | Показания | Дозы и схема лечения |
|---|---|---|
| Андренергиеские агонисты | ||
| Адреналин | Анафилаксия | 100–500 мкг подкожно или внутримышечно (0,1–0,5 мл раствора 1:1000 на растворе хлорида Na), 25–50 мкг внутривенно медленно каждые 5–15 мин |
| Норадреналин | Шок, гипотензия | 2–4 мкг/мин НА внутривенно в разведенном виде |
| Изопротеренол | Кардиогенный шок, брадиаритмии, АВ-блокада Астма | 0,5–5,0 мкг/мин внутривенно, в развернутом виде Ингаляция |
| Тербуталин | Астма | 2,5–5,0 мг внутрь 3 раза/сут, 0,25–0,5 мг подкожно, ингаляции каждые 4–5 ч |
| Албутерол | Астма | 2,04,0 мг per os 34 раза/сут, ингаляции каждые 4–6 ч |
| Дофаминергические агонисты | ||
| Допамин | Шок | 25 мкг/кг/мин внутривенно (дофаминергический диапазон) 5–10 мкг/кг/мин внутривенно (дофаминергический и р-диапазон) 10–20 мкг/кг/мин внутривенно (р-диапазон) 20–50 мкг/кг/мин внутривенно (адиапазон) |
| Бромокриптин | Аменорея-галакторея Акромегалия Болезнь Паркинсона | 2,5 мг внутрь 2–3 раза/сут 5–15 мг per os 3–4 раза/сут 15–75 мг ежедневно |
| Центральные симпатические ингибиторы | ||
| Клонидин | Гипертензия | 0,1–0,6 мг внутрь 2 раза/сут |
| Препараты, блокирующие адренергические нейроны | ||
| Гуанетидин | Гипертензия | 10–100 мг per os ежедневно |
| Бетаблокаторы | ||
| Пропанолол | Гипертензия Стенокардия Инфаркт миокарда Аритмии Гипертрофическая кардиомиопатия Феохромоцитома Эссенциальный тремор Мигрень Тиреотоксикоз | 40–160 мг внутрь 2 раза/сут (или больше) |
| Метопролол | Гипертензия Инфаркт миокарда | 50–200 мг per os 2 раза в день, 100 мг per os 2 раза в день |
| Надолол | Гипертензия Стенокардия | 80–320 мг per os 4 раза в день, 80–240 мг per os ежедневно |
| Тимолол | Гипертензия Инфаркт миокарда | 10–30 мг per os 2 раза в день, 10 мг per os 2 раза в день |
| Атенолол | Гипертензия | 50–100 мг per os ежедневно |
| Альфаблокаторы | ||
| Феноксибензадин | Феохромоцитома | 10–60 мг per os 2 раза/сут, подбирать дозу по мере необходимости |
| Фентоламин | Феохромоцитома | 5 мг внутривенно (после пробной дозы 0,5 мг) |
| Празозин | Гипертензия Хроническая сердечная недостаточность | 1–5 мг per os 2–3 раза/сут, 2–7 мг per os 4 раза/сут |
| Ганглиоблокаторы | ||
| Триметафан | Гипертонический криз (расслаивающая аневризма аорты) | 1–3 мг/мин внутривенно |
| Холинергические агонисты | ||
| Бетанекол | Задержка мочи (необструктивная) 10–100 мг per os 3–4 раза/сут, 5 мг подкожно | |
| Антихолинэстеразные препараты | ||
| физостигмин | Центральная холинергическая блокада | 1–2 мг внутривенно (медленно) |
| Пиридостигмина бромид | Myasthenia gravis | 60–120 мг 2–3 раза/сут |
| Холинергичские блокаторы | ||
| Атропин | Брадикардия и гипотензия | 0,4–1,0 мг внутривенно каждые 12 ч |
Постуральная гипотензия
Первичные нарушения, вызывающие постуральную гипотензию, воздействуют либо на уровне ЦНС, либо на уровне периферической нервной системы. Синдром Шая-Дрейджера возникает в результате дегенеративного процесса в ЦНС (мультисистемное заболевание), включающего утрату нейронов в базальных ганглиях, стволе мозга и интермедиолатеральном клеточном тяже спинного мозга. Постуральная гипотензия иногда развивается при фиксированной частоте сердечных сокращений и признаках дисфункции ЦНС (тремор, паркинсонизм и мозжечковая атаксия). На поздних стадиях заболевания часто встречается недержание мочи. Лечение включает умеренное увеличение объема потребляемой жидкости и назначение флудрокортизона 0,05–0,1 мг ежедневно. Периферическая Дегенерация нейронов ВНС также может вести к постуральной гипотензии. Постуральная гипотензия может возникать как острое состояние при синдроме Гийена-Барре, при дегенерации постганглионарных вегетативных нейронов (неизвестной этиологии) или как хроническое состояние при невропатии с преимущественным поражением тонких волокон (сахарный диабет, амилоидная невропатия). Опухоли мозгового слоя надпочечников (феохромоцитомы) приводят к приступообразной гипертензии и тахикардии.
Прочие заболевания ВНС
Часто встречаются нарушения функции мочевого пузыря. Они могут быть вызваны поражением спинного мозга выше крестцовых сегментов; при этом состоянии мочевой пузырь может опорожняться рефлекторно, но утрачен произвольный контроль мочеиспускания. Поражения, разрушающие спинной мозг ниже уровня Т12 (менингомиелоцеле, некротическая миелопатия), ведут к тому, что мочевой пузырь становится атоничным, рефлекторнонечувствительным, неспособным к опорожнению. Нарушения моторной иннервации (крестцовые нейроны, нервные корешки или периферические нервы) в форме поражений периферических мотонейронов сопровождаются затрудненным мочеиспусканием при нормальном восприятии наполненности мочевого пузыря. Чувствительная денервация ведет к потере ощущения наполненности мочевого пузыря и его атонии (сахарный диабет, сухотка спинного мозга).
Таблица 1752 Классификация расстройств ВНС
Генерализованные расстройства ВНС
Сегментарные расстройства ВНС
Очаговые расстройства ВНС
Источник: Справочник Харрисона по внутренним болезням
Нарушения сердечного ритма
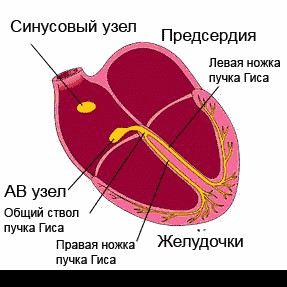
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
Функциональные аритмии
Это также достаточно большая группа, включающая:
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
Вегетососудистая дистония
Работой внутренних органов, желез и сосудов управляет вегетативная нервная система. Она не подчиняется воле человека, поэтому невозможно силой мысли ускорить сердцебиение или повысить давление крови. Если нарушается функция вегетативной нервной системы, возникает характерный комплекс симптомов, который называют вегетососудистой дистонией. Не все врачи признают это заболевание, но многие люди не могут обойтись без специального лечения.
Что такое ВСД
Вегетососудистая дистония (ВСД), или нейроциркуляторный синдром – это функциональное расстройство вегетативной нервной системы, при котором появляется комплекс симптомов, не характерных для конкретного заболевания. Обследование пациентов с подозрением на ВСД чаще всего не выявляет изменений в структуре внутренних органов, но может показать отклонения в их функции на границе нормы.
Вегетативную дисфункцию нельзя назвать полноценным заболеванием, этот диагноз отсутствует в Международной классификации болезней (МКБ-10). Но терапевты, кардиологи и неврологи продолжают ставить этот диагноз пациентам, у которых обследование не выявило никаких нарушений, а жалобы на плохое самочувствие продолжаются.
Считается, что проявления патологии возникают из-за нарушений координации работы двух структур вегетативной нервной системы. Она состоит из симпатической и парасимпатической системы, которые отличаются по влиянию на организм. Активатором симпатики является гормон адреналин, поэтому она выполняет следующие функции:
Эти реакции необходимы, чтобы защитить организм в опасной ситуации, активировать его на бегство. Парасимпатическая нервная система работает в противоположном направлении. Она снижает давление, ускоряет перистальтику кишечника, мочевыводящих органов, сужает зрачки и бронхи. Активатором парасимпатики является вещество ацетилхолин. Оно замедляет сердцебиение, снижает концентрацию глюкозы в крови и расслабляет все сфинктеры в организме.
Вегетативная дистония возникает, если симпатика или парасимпатика активируются спонтанно, без видимой причины. Поэтому у человека вдруг в состоянии покоя появляется усиленное сердцебиение, поднимается давление и беспокоит тревожность.
Но часто вегетососудистая дистония является предшественником серьезных заболеваний. Возникнув в молодом возрасте без лечения, через несколько лет она приводит к формированию артериальной гипертензии, болезней сердца, пищеварительного тракта и гормональным расстройствам.
Причины и симптомы ВСД
В группе риска по развитию вегетососудистой дистонии находятся подростки и женщины. У мужчин ВСД редко возникает как самостоятельный синдром, обычно дистония связана с другими заболеваниями. Причины патологии чаще всего неизвестны, но ее появление связывают со следующими провоцирующими факторами:
Первые симптомы вегетативной дистонии могут появиться уже в детском возрасте. Их связывают с наследственностью и особенностями течения беременности. Если будущая мама страдает от вегетососудистой дистонии, курит, у нее диагностирована артериальная гипертензия, то риск появления патологии у ребенка значительно повышается. На здоровье младенца негативно сказывается внутриутробная гипоксия, нарушение фето-плацентраного кровотока, а также стрессы, которые испытывает беременная. Острая гипоксия плода во время родов также может привести к формированию ВСД в раннем возрасте.
Формирование вегетососудистой дистонии у взрослых может быть связана с остеохондрозом, травмами головы, неполноценным питанием. Продолжительная жизнь в плохих экологических условиях, работа на вредном производстве также приводит к ВСД. Метеозависимые люди также часто сталкиваются с дистонией.
Симптомы вегетативной дисфункции разнообразны, врачи определяют более 40 признаков болезни, но не все из них встречаются у одного пациента. Обычно это комбинация из 4-5 постоянных симптомов и несколько дополнительных. В зависимости от проявлений со стороны сердечно-сосудистой системы, выделяют три типа вегетососудистой дистонии:
Признаками дистонии считают периодическую одышку, чувство нехватки воздуха или ощущение спазма в горле. Многие жалуются врачу на боли в сердце, ощущение повышенного сердцебиения, давления в груди, перебои в работе сердца, но зафиксировать их при помощи ЭКГ удается редко. К симптомам вегетативной дисфункции относят снижение аппетита, изжогу, метеоризм и другие нарушения пищеварения. Болезнь проявляется в виде учащенного мочеиспускания или задержки мочи, озноба и похолодания конечностей, повышенной потливости. Многие жалуются на метеочувствительность, нарушения сна, перепады настроения и раздражительность. У женщин с ВСД может сбиваться менструальный цикл или за 1-2 недели до месячных появляются симптомы предменструального синдрома.
Выраженность признаков вегетососудистой дистонии может отличаться. В зависимости от частоты появления симптомов, выделяют следующие типы болезни:
Вегетососудистая дистония при длительном течении без лечения может привести к нарушениям в работе сердца. У людей, которые имеют лишний вес, неправильно питаются и страдают от гиподинамии повышается риск развития ишемической болезни сердца и гипертонии. У женщин ВСД в возрасте 45-50 лет утяжеляет течение климакса.
Методы диагностики
Вегетососудистая дистония является диагнозом-исключением. Это значит, что его ставят после полного обследования сердечно-сосудистой, нервной системы, если в них не обнаружили нарушений в работе.
Для диагностики необходимо обратиться к терапевту, который при необходимости направит к кардиологу, неврологу или эндокринологу. Чтобы врач смог точно поставить диагноз, необходимо точно описать симптомы, время их появления. Терапевт обязательно уточнит, употребляет ли пациент алкоголь, никотин, как часто пьет кофе и какого режима дня придерживается. Эти данные необходимы, чтобы правильно составить рекомендации по лечению болезни.
Для диагностики вегетососудистой дистонии применяют следующие методы:
Дисфункция нервной системы не сопровождается поражением внутренних органов, большинство показателей находятся на границе нормы, несмотря на жалобы на плохое самочувствие.
Лечение вегетососудистой дистонии
Врач выбирает, чем лечить ВСД, индивидуально. Начинают с немедикаментозной терапии и устранения факторов, провоцирующих ухудшение состояния. Рекомендуется соблюдать режим дня, ложиться спать не позднее 23 часов, а перед сном отказаться от просмотра телевизора и использования электронных гаджетов.
Помогает соблюдение специальной диеты. Вне зависимости от формы дистонии из рациона исключают кофе, энергетические напитки, алкоголь, отказываются от курения. Если имеется склонность к повышенному давлению, ограничивают количество потребляемой соли, придерживаются питания с низким содержанием жиров. При склонности к лишнему весу, применяют средства для похудения.
Лечить приступ паники, тревожность можно успокоительными препаратами на растительной основе. Врач может рекомендовать травяные чаи из ромашки, мяты, при высоком давлении – брусники и толокнянки.
Помогают физиопроцедуры, которые успокаивают, влияют на тонус сосудов, регулируют работу нервной системы. Рекомендуется ходить на электросон, пройти курс хвойно-солевых и радоновых ванн, посещать барокамеру, криосауну, просто плавать в бассейне или записаться на контрастный душ.
Чтобы лечить ВСД при помощи лекарственных средств, необходимо убедиться, что другие методы оказались неэффективными. Медикаментозную терапию врач подбирает с осторожностью. Это могут быть нейролептики, таблетки от повышенного давления, витаминные и общеукрепляющие средства.
Вегетососудистую дистонию можно контролировать и сдерживать ее проявления, если зарядиться хорошим настроением, избегать стресса и равномерно распределять нагрузку в течение дня. Режим сна, правильное питание и разумные занятия спортом принесут пользу вашему организму.